Стрептодермия | «Кожно-венерологический диспансер №6»
Стрептодермия (пиодермия стрептококковая) – представляет собой инфекционно–аллергическое заболевание.
Болезнь возникает при попадании в толщу кожи стрептококка и продуктов его жизнедеятельности.
Основным проявлением заболевания, независимо от возраста пациента, становится образование на поверхности кожи гнойных элементов, имеющих характерную округлую форму и шелушащуюся поверхность. Различают клинические формы заболевания, в зависимости от размеров патологического очага, их количества и зоны распространения.
Причины возникновения стрептодермии
Возбудители заболевания – микроорганизмы семейства стрептококков, являются типичными представителями условно-патогенной микробной флоры организма – при достаточно напряженном местном иммунитете, целостности кожных покровов и слизистой, нормальном функционировании иммунной системы организма в целом, активное развитие и распространение этого организма ограничивается, и заболевание не развивается.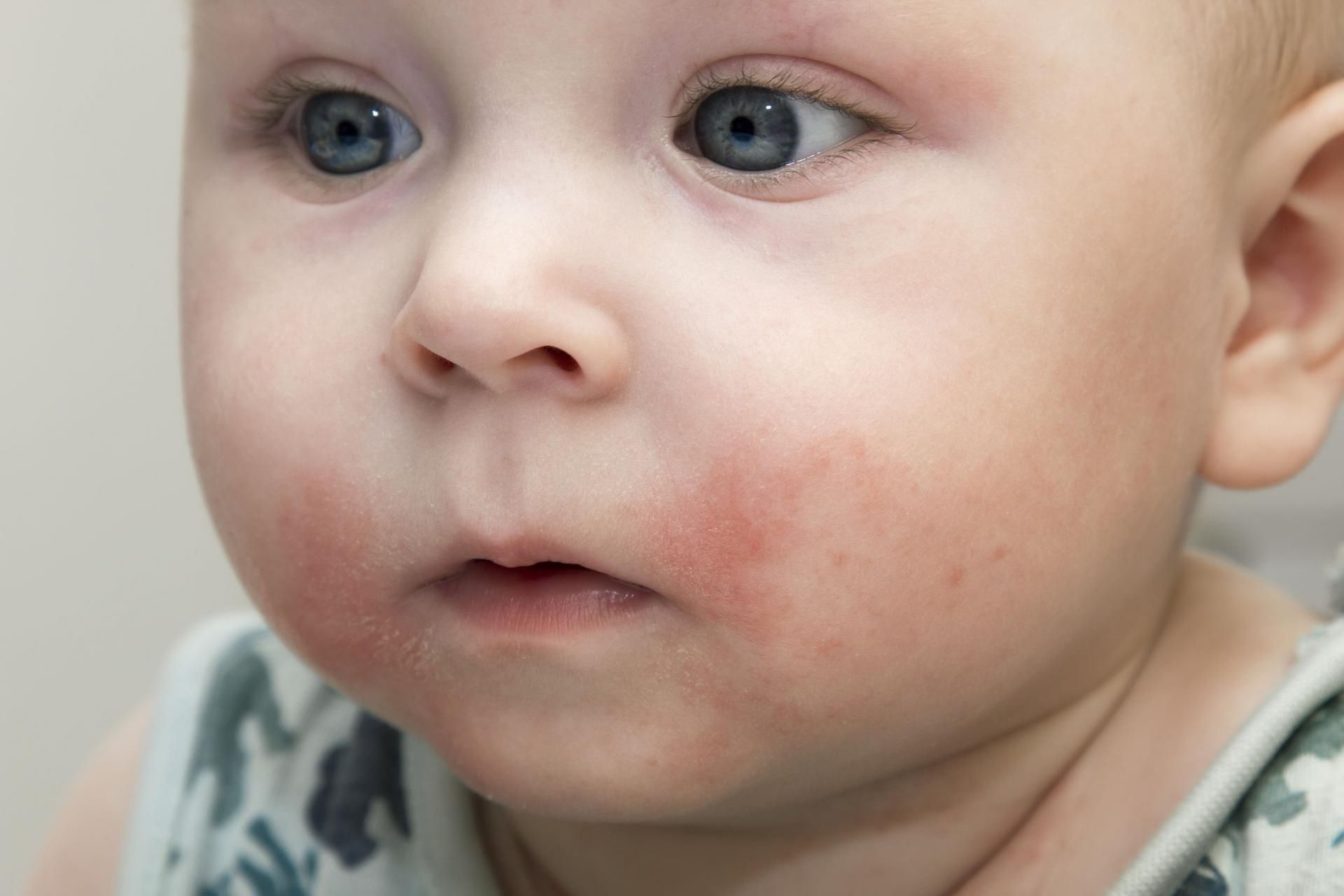
Возникновение стрептодермии всегда сопряжено с нарушением целостности кожного покрова (для проникновения инфекции достаточно микротравмы или потертости), изменением местного иммунитета и нарушением активности иммунной системы организма в целом.
Причины и факторы риска развития стрептодермии
При этом заболевании, как и при любой стрептококковой инфекции, существует инкубационный период. При попадании в организм стрептококка типичная клиническая картина стрептодермии развивается только через 7 дней после инфицирования.
После завершения инкубационного периода на коже появляются фликтены. Эти специфические высыпания на коже являются отличительным признаком стрептодермии.
Предраспологающими факторами, наличие которых увеличивает вероятность развития заболевания, становятся:
- пренебрежительное отношение к правилам личной гигиены;
- острое и хроническое переутомление;
- стрессовые ситуации;
- любые состояния, которые могут вызвать снижение иммунитета;
- недостаточное количество витаминов в пище пациента и его организме;
- травмы кожи (даже самые незначительные).

В организм человека микроорганизм может попасть контактно-бытовом путем – инфекция передается через посуду, одежду, при бытовых контактах, через игрушки, а также через пыль, в которой содержатся стрептококки.
В жаркое время года инфекция может передаваться насекомыми, которые на своих лапках переносят возбудители.
В холодное время года очень часто отмечается сезонный рост заболеваемости стрептодермией, совпадающий по времени с ростом заболеваемости скарлатиной и ангинами – такая ситуация объясняется тем, что причиной всех заболеваний становится один и тот же микроорганизм.
Кинические симптомы и локализация стрептодермии
Основными проявлениями заболевания становятся:
- Появление на поверхности кожи небольших пузырьков, наполненных прозрачной, но быстро мутнеющей жидкостью.
- Чаще всего высыпания локализуются на лице, спине, конечностях, нижней части туловища.
- Кожный зуд (часто возникает нестерпимое жжение).

- Пигментация кожи на месте «старых» очагов заболевания.
- Общее недомогание – нарушение самочувствия, вялость, слабость, отсутствие аппетита.
В зависимости от расположения высыпаний, различают несколько клинических форм стрептодермии:
- стрептококковое импетиго – проявляется одиночными разрозненными высыпаниями (фликтенами), которые локализуются на коже лица, туловища, конечностей, имеют тенденцию к слиянию. Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета;
- буллезное импетиго – проявляется фликтенами большого размера, после вскрытия которых на коже открываются поверхностные эрозии, склонные к увеличению поверхности поражения. Такие элементы чаще всего образуются на кистях, стопах и голенях;
- стрептококковая заеда (ангулярный стоматит, щелевидное импетиго) – проявляется фликтенами, расположенными в углах рта.
 Первичный элемент сыпи очень быстро превращается в линейные трещины, покрытые корочками желто-медового цвета, отпадающими без следа, но склонными к повторному появлению. Кроме того, щелевидное импетиго может появиться у крыльев носа или возле наружного края глазной щели. Заболевание может сопровождаться выраженным зудом и слюнотечением, которые провоцируют распространение инфекционного процесса по коже лица, отказом от пищи из-за невозможности открыть рот;
Первичный элемент сыпи очень быстро превращается в линейные трещины, покрытые корочками желто-медового цвета, отпадающими без следа, но склонными к повторному появлению. Кроме того, щелевидное импетиго может появиться у крыльев носа или возле наружного края глазной щели. Заболевание может сопровождаться выраженным зудом и слюнотечением, которые провоцируют распространение инфекционного процесса по коже лица, отказом от пищи из-за невозможности открыть рот; - стрептококковый лишай у детей – возникает чаще всего на коже лица. Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать;
- турниоль (стрептодермия ногтевых валиков) – часто возникает у детей, которые привыкли грызть ногти. В этом случае вокруг ногтевых пластинок возникают фликтены, которые вскрываются с образованием подковообразной эрозии;
- стрептококковая опрелость – возникает поражение кожных складок, на которых формируются мелкие фликтены, склонные к слиянию.
 После вскрытия на коже образуются мокнущие поверхности ярко-розового цвета.
После вскрытия на коже образуются мокнущие поверхности ярко-розового цвета.
Профилактика стрептодермии
Профилактика стрептодермии заключается:
- в соблюдении личной гигиены,
- ограничении контактов со страдающими любой стрептококковой инфекцией,
- своевременное лечение инфекционных заболеваний.
Очень важно своевременно и правильно обрабатывать любые мелкие травмы и повреждения кожи. При пораженных участках кожи нельзя допускать попадание на них влаги, так как это может способствовать распространению заболевания.
Приглашаем Вас на обследование и консультацию в «КВД № 6».
Наши врачи готовы оказать квалифицированную медицинскую помощь и дать консультацию по всем волнующим Вас вопросам.
Наш адрес: СПб, ул. Летчика Пилютова, д. 41
Режим работы:
• по рабочим дням 9.00–20.00
• суббота (неотложная помощь) 9.00-15.00
Телефон регистратуры: 744-2715 ✆
Можно ли купаться при стрептодермии в море (загарать, умываться)
Можно ли купаться при стрептодермии, когда на коже имеются небольшие изъязвленные участки, пораженные стрептококковой инфекцией? Стрептодермия — заболевание, развивающееся во время снижения защитных функций кожных покровов.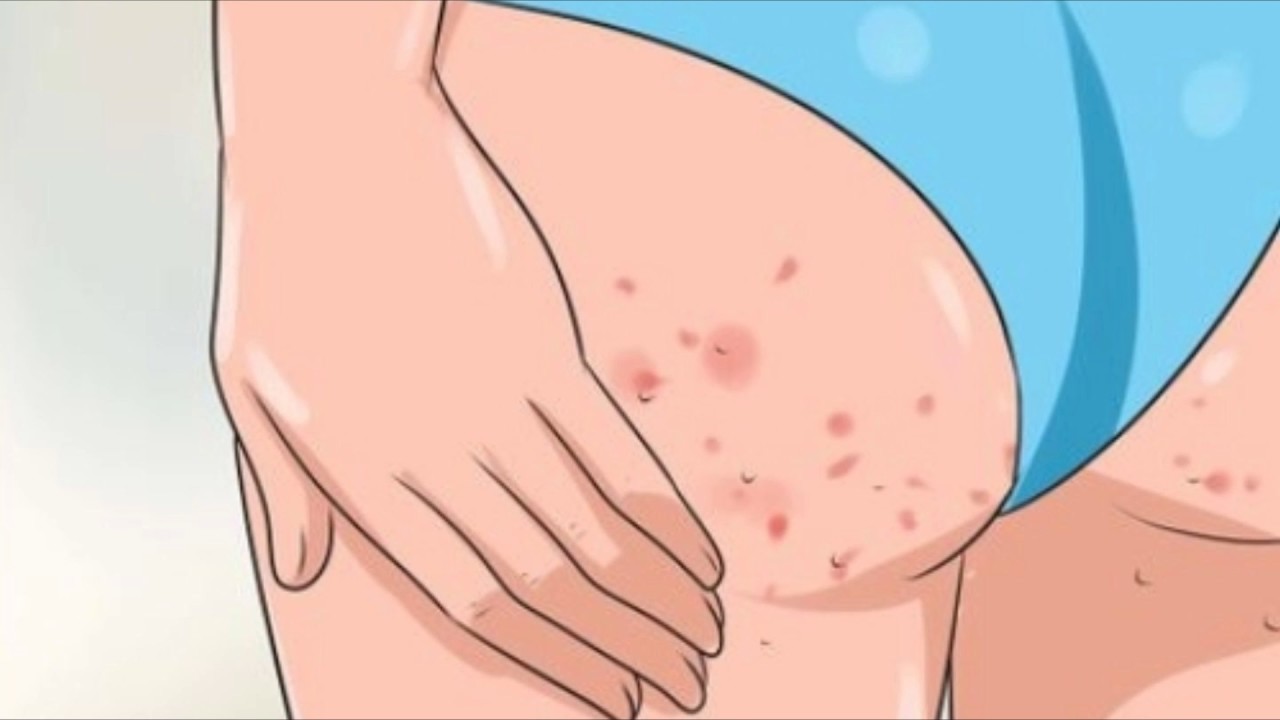
На коже человека постоянно живут различные стрептококки. Они относятся к условно-патогенной микрофлоре и не могут причинить вреда здоровому человеку. При благоприятных условиях они поражают верхние слои эпидермиса и начинают свою разрушительную работу. Иногда они могут присоединиться к вирусной или грибковой инфекции, которая начала поражать слои эпидермиса, и осложнить течение заболевания.
Возбудителем пиодермии или стрептодермии стал β-гемолитический стрептококк группы А, способный за короткий срок распространиться по всему телу.
Почему вода находится под запретом
Вода — это главное условие для быстрого распространения стрептодермии. Больные пиодермией, которые мылись в начале проявлений этой болезни, получали еще больше мокнущих язв.
Признаком заражения становится появление на коже водянистого пузыря, который беспокоит человека так же, как и комариный укус. После расчесывания пораженного места из открытой ранки начинает сочиться жидкость, в которой находится возбудитель — стрептококк. На местах попадания этой жидкости спустя некоторое время возникают новые пузыри. Таким образом инфекция распространяется по всему телу.
Если в этот момент начать умываться, то вода поможет разнести инфекцию на отдаленные от мест поражения участки, что только ухудшит ситуацию.
Вскрывшиеся пузыри покрываются мокнущими корками, имеющими желтоватый оттенок. Они легко снимаются при намокании, и под ними находится розовая эрозийная поверхность, с которой сочится серозно-гнойный экссудат. В нем находится стрептококк, который активно инфицирует здоровые участки кожи.
Так как после купания корки полностью снимаются, то вся эта жидкость активно заливает ближайшие участки эпидермиса, и болезнь прогрессирует.
Если не купаться, распространение очагов инфекции прекращается, но болезнь не отступает до тех пор, пока не применят лечение, активно воздействующее на возбудителя заболевания. Если при единичных очагах поражения позволить больному купаться, то через некоторое время можно отметить увеличение зоны поражения в несколько раз. Поэтому использование воды для обработки пораженных участков тела на время лечения исключается.
Купание в море, также не способно помочь выздороветь заболевшему пиодермией человеку!
Во время болезни умываться нельзя категорически. Эту гигиеническую процедуру заменяют обработкой кожи тампонами, смоченной в антибактериальной жидкости. Загрязненную изъязвленную кожу следует протирать левомицетиновым спиртом, который обладает антибактериальным действием. Остальные участки можно обрабатывать антисептическими жидкостями, чтобы не допустить распространения инфекции.
Остальные участки можно обрабатывать антисептическими жидкостями, чтобы не допустить распространения инфекции.
Как правильно лечить пиодермию
Лечение пиодермии может продолжаться длительное время, если терапевтические мероприятия будут выбраны неправильно. Начинать лечение нужно с простых и всем доступных средств. Бриллиантовая зелень 2% и Фукорцин эффективны только для первичной обработки. Они сильно окрашивают пораженную кожу и долго не смываются после выздоровления.
Для обработки кожи можно использовать перекись водорода 1%, которая поможет отделить корочки и удалить их с тела. Хорошо воздействует на возбудителя левомицитиновый спирт, но он очень горький и может не подойти для лечения стрептодермии на лице.
Можно применять салициловый спирт 2%, который часто используют для лечения кожных заболеваний. Все перечисленные жидкости применяются для антисептики язв.
Стрептоцид и цинковая мазь используются для основного лечения.
Стрептоцид — порошок, который активен против стрептококковой инфекции. Цинковая мазь традиционно используется для лечения различных заболеваний кожи. Если их смешать, то образуется эффективное средство, которое лечит стрептодермию очень быстро. Старые язвы затягиваются и новые больше не образуются. Для приготовления мази порошок стрептоцида высыпают в баночку с цинковой мазью и перемешивают ингредиенты в единую массу.
Цинковая мазь традиционно используется для лечения различных заболеваний кожи. Если их смешать, то образуется эффективное средство, которое лечит стрептодермию очень быстро. Старые язвы затягиваются и новые больше не образуются. Для приготовления мази порошок стрептоцида высыпают в баночку с цинковой мазью и перемешивают ингредиенты в единую массу.
Обработку пораженных участков проводят следующим образом:
- все язвы обрабатывают антибактериальной жидкостью или спиртом, коросты убирают;
- мазь наносят на все пораженные участки несколько раз в день;
- экссудат, который будет сочиться, постоянно убирают ватой, смоченной в спирте. Использованные ватные шарики сразу же уничтожают;
- нужно стремиться к тому, чтобы язвы постоянно были покрыты мазью.
Нужно придерживаться еще нескольких правил, чтобы лечение было эффективным:
- заболевание передается через вещи, которыми пользовался больной, поэтому у пораженного человека на время течения болезни должно быть личное постельное белье, полотенце, посуда;
- у ребенка должны быть игрушки, которые никто не должен брать;
- мыться нельзя, потому что влажная среда способствует активному распространению инфекции;
- постельное белье менять два-три раза в неделю.
 Стирать его надо в очень горячей воде и после высыхания прогладить утюгом;
Стирать его надо в очень горячей воде и после высыхания прогладить утюгом; - нижнее белье из хлопковых тканей следует ежедневно менять.
В зависимости от очага поражения, полное выздоровление наступает за 7-10 дней. Если к β-гемолитическому стрептококку группы А присоединяется другой возбудитель грибкового или вирусного происхождения, то потребуются более сильные препараты. Когда не помогает лечение простыми средствами, дальнейшее лечение нужно продолжать под наблюдением дерматолога.
Кошачий лишай и стрептодермия у детей – характерные приметы начала осени.
Кошачий лишай и стрептодермия у детей – характерные приметы начала осени.
Детвора вернулась домой из оздоровительных лагерей, дачных поселков и деревень и… в массовом порядке отправилась к врачу-дерматологу. По своему многолетнему опыту знаю, что идет полоса сезонных болезней.
На нежной коже ребенка появились различные по цвету и размерам пятна, и даже гнойнички. Эти проявления вызваны стрептококками, попавшими в ранки от укусов насекомых и царапин. Пятна бывают белыми и розовыми, чешуйчатыми, покрытыми корками, с гнойными выделениями и проч. Чаще они появляются на коже лица, спине, конечностях.
Эти проявления вызваны стрептококками, попавшими в ранки от укусов насекомых и царапин. Пятна бывают белыми и розовыми, чешуйчатыми, покрытыми корками, с гнойными выделениями и проч. Чаще они появляются на коже лица, спине, конечностях.
Заражение происходит быстро и неотвратимо: место укуса зудит, и ребенок непроизвольно расчесывает его грязными руками. Стрептококки – шаровидные бактерии – паразитируют на теле человека и животного, они всегда присутствуют на коже и в большом количестве под ногтями. В здоровом состоянии организм справляется с ними, но стоит только защитным силам ослабеть – заболевание неизбежно. Если не лечить, могут возникнуть более глубокие поражения.
Лечится стрептодермия (стрептококковая кожная инфекция) достаточно легко и надёжно, если ею не пренебрегать. Она имеет заразный характер, поэтому не стоит откладывать визит к врачу: чем раньше проведено лечение, тем меньше осложнений и инфицирования других детей.
Например, многие родители обнаруживают на лицах детей белые пятна. Часто по ошибке их называют словом «лишай» и связывают с тем, что ребята много купаются и не вытирают полотенцами мокрые лица (и на самом деле, в этом есть здравый смысл). В роговом слое кожи лица проявляется сухая стрептодермия, что нарушает внешний вид.
Часто по ошибке их называют словом «лишай» и связывают с тем, что ребята много купаются и не вытирают полотенцами мокрые лица (и на самом деле, в этом есть здравый смысл). В роговом слое кожи лица проявляется сухая стрептодермия, что нарушает внешний вид.
Когда я встречаю на улице намазанных зелёнкой или фукорцином детей, хочется напомнить их родителям: зелёнка и фукорцин – профилактические средства, пригодные для обработки свежих ссадин в дачных условиях. Лечить «красками» стрептодермию бесполезно. Для этого есть очень эффективные мази, позволяющие за 5 дней полностью вылечить ребёнка.
Однако чаще всего ко мне обращаются со стрептодермией нижних и верхних конечностей, когда образуются гнойники. Характерно распространение очагов не вглубь кожи, а по периферии. В начале прошлого века это заболевание называли «Летучий огонь»: когда в селе появлялась эта инфекция, она «проходила» через всех детей. Иногда ослабленные голодом и холодом дети даже умирали. Сегодня такая ситуация недопустима, существуют отличные лекарственные препараты, позволяющие даже в домашних условиях вылечить ребенка.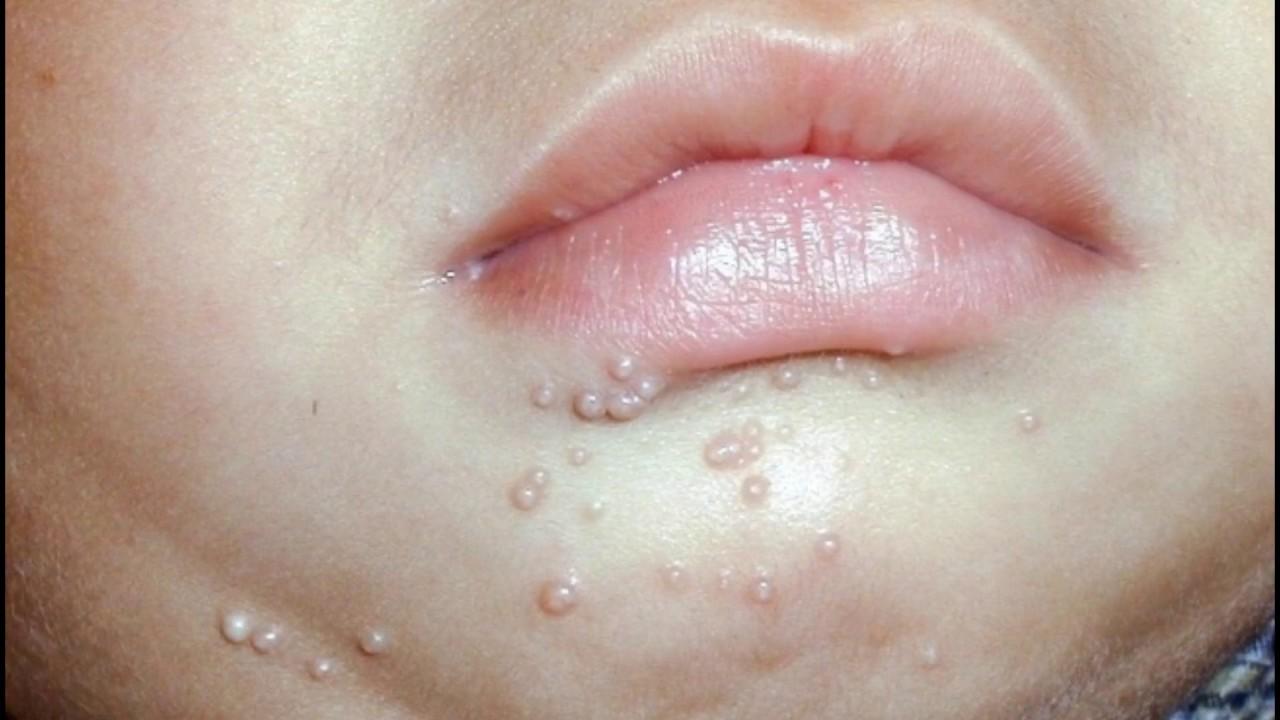 В тяжелых случаях (при множественных высыпаниях) назначаются антибиотики.
В тяжелых случаях (при множественных высыпаниях) назначаются антибиотики.
В августе-сентябре у меня на приеме побывали более сорока человек, и волна пока не прошла.
Для начала осени характерно ещё одно заболевание – микроспория, или кошачий лишай. Животные из подвалов и других укрытий выходят на улицу и становятся источниками инфекционной болезни. Микроспория проявляется поражением волосистой части головы человека, иными словами, частичным облысением. Как правило, родители замечают очаг у ребенка, когда он становится величиной с большую монету.
Лечение микроспории проводится в стационаре и длится до 40 дней: ребенку полностью бреют голову и лечат мазями, таблетками и другими средствами. Такие пациенты заразны, они требуют постоянного ухода и наблюдения. В домашних условиях возможно поражение всех членов семьи, а также соседей и знакомых. В августе у меня на приеме было 12 человек с микроспорией.
Уважаемые родители, если у вашего ребенка есть пораженные участки кожи, и вы сомневаетесь в их происхождении, не стоит надеяться, что «просто так пройдёт».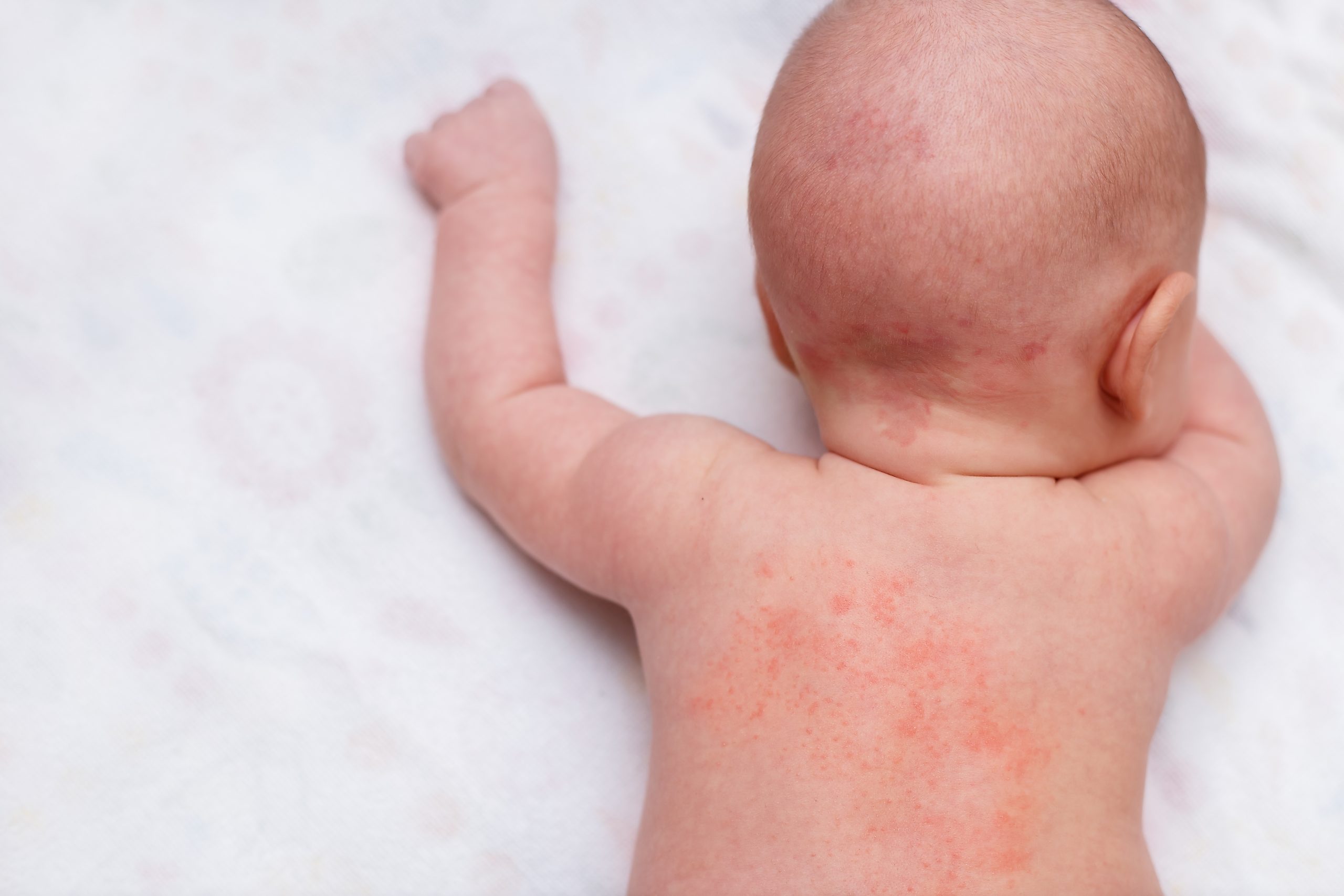 Приводите ребенка на прием, и чем скорее вы это сделаете, тем легче будет его вылечить.
Приводите ребенка на прием, и чем скорее вы это сделаете, тем легче будет его вылечить.
Михаил Ермаков,
врач-дерматолог.
2 сентября 2014г.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ТРЕБУЕТСЯ КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА
ЭНТЕРОВИРУСНАЯ ИНФЕКЦИЯ: ЧТО НАДО ЗНАТЬ
ЭНТЕРОВИРУСНАЯ ИНФЕКЦИЯ: ЧТО НАДО ЗНАТЬ
Энтеровирусная инфекция. Название одно, а заболеваний, которые можно отнести к этому типу, — великое множество. О том, что это такое, как передаётся и что делать, если педиатр ставит ребёнку соответствующий диагноз, рассказывает заместитель главного врача Республиканской инфекционный больницы Наталья Зборовская.
Энтеровирусные инфекции у детей – обширная группа заболеваний, вызываемых РНК-содержащими неполиомиелитными вирусами (Коксаки, ECHO, неклассифицированными энтеровирусами человека) и полиовирусом. В силу специфичности вызываемых поражений, полиомиелит стоит несколько обособленно в ряду энтеровирусных инфекций у детей, поэтому рассматривается нами отдельно. В рамках данного обзора остановимся на энтеровирусных инфекциях неполиомиелитной этиологии, распространенных среди детей.
Наряду с ОРВИ, энтеровирусные инфекции встречаются в педиатрии довольно часто. Ежегодно среди общего количества больных энтеровирусной инфекцией удельный вес детей составляет 80-90%; из них половина случаев заболевания приходится на детей младшего возраста. Учитывая полиморфизм клинических проявлений, энтеровирусные инфекции у детей представляют интерес не только для специалистов в области инфекционных болезней, но и неврологии, гастроэнтерологии, кардиологии, офтальмологии, отоларингологии.
Причины энтеровирусной инфекции у детей
Возбудителями энтеровирусных инфекций неполиомиелитной этиологии у детей выступают вирусы Коксаки А (24 серотипа), Коксаки В (6 серотипов), ECHO (34 серотипа) и неклассифицированные энтеровирусы человека 68-71 серотпипов. Всех неполиомиелитных энтеровирусов объединяет устойчивость к низким температурам (замораживанию, оттаиванию) и быстрая инактивация в условиях высокой температуры (при кипячении) или воздействии хлорсодержащих растворов, йода, формалина, перекиси водорода, УФО.
Источниками энтеровирусной инфекции могут служить дети и взрослые, являющиеся вирусоносителями или больными манифестной формой заболевания. Передача инфекции от человека к человеку осуществляется воздушно-капельным или фекально-оральным путями; реже отмечается трансплацентарная передача. Сезонные подъемы заболеваемости энтеровирусными инфекциями среди детей отмечаются в конце лета – начале осени. Наибольшая заболеваемость регистрируется среди детей в возрасте от 3 до 10 лет. Взрослые и дети старшего возраста заболевают реже, что объясняется наличием у них иммунитета, сформировавшегося вследствие бессимптомной инфекции. Наряду со спорадическими случаями и эпидемическими вспышками энтеровирусной инфекции в детских коллективах, встречаются крупные эпидемии, поражающие целые регионы.
Проникновение энтеровирусов в организм происходит через слизистые оболочки пищеварительного и респираторного тракта. Репликация вирусов происходит в лимфоидной ткани, эпителии ротоглотки и ЖКТ, поэтому ранними клиническими проявлениями энтеровирусной инфекции у ребенка могут быть герпетическая ангина, фарингит, диарея и пр. Дальнейшее распространение вирусов по организму происходит гематогенным путем. Обладая органотропностью, энтеровирусы могут поражать нервную ткань, мышцы, покровные ткани, сосуды глаз и т. д. После перенесенной энтеровирусной инфекции у детей формируется типоспецифический иммунитет к тому серологическому типу вируса, которым было вызвано заболевание.
Классификация энтеровирусной инфекции у детей
В зависимости ведущего клинического синдрома, различают типичные и атипичные энтеровирусные инфекции у детей. Типичные формы могут проявляться в виде изолированных или комбинированных поражений: герпетической ангины, катара верхних дыхательных путей, гастроэнтерита, эпидемической миалгии, энтеровирусной лихорадки, энтеровирусной экзантемы, гепатита. Поражение нервной системы при энтеровирусной инфекции у детей может протекать по типу энцефалита, серозного менингита, энцефаломиокардита новорожденных, параличей; поражение сердца – в виде миокардита и перикардита; поражение глаз – в виде геморрагического конъюнктивита и увеита; поражение мочеполовой системы – в форме геморрагического цистита, орхита, эпидидимита. К атипичным формам энтеровирусной инфекции у детей относятся случаи стертого и бессимптомного течения.
С учетом выраженности клинических признаков энтеровирусная инфекция у детей может иметь легкое, среднетяжелое и тяжелое течение. Критериями степени тяжести выступают выраженность местных изменений и интоксикационного синдрома. По характеру течения энтеровирусные инфекции у детей подразделяются на неосложненные и осложненные.
Симптомы энтеровирусной инфекции у детей
Несмотря на полиморфизм клинических проявлений, течению различных энтеровирусных инфекций у детей свойственны некоторые общие черты. Длительность инкубационного периода составляет от 2 до 10 дней (в среднем 2-4 дня). Манифестация заболевания происходит остро, с высокой лихорадки (39-40 °С), озноба, головной боли, слабости, нарушения сна, отсутствия аппетита, повторной рвоты.
При любой форме энтеровирусной инфекции у детей отмечается гиперемия кожи лица, шеи и верхней половины туловища, инъекция сосудов конъюнктивы и склеры. Возможно появление полиморфной пятнисто-папулезной сыпи, гиперемии слизистой миндалин дужек и задней стенки глотки, шейного лимфаденита. Считается, что внутриутробное инфицирование энетровирусами может послужить причиной синдрома внезапной детской смерти. Также доказана связь между энтеровирусной инфекцией у детей и развитием сахарного диабета 1 типа.
Кроме общей симптоматики, в клинике различных форм энтеровирусной инфекции у детей присутствуют свои специфические проявления.
Энтеровирусная лихорадка у детей (малая болезнь, летний грипп, трехдневная лихорадка) вызывается разными серотипами вирусов Коксаки и ECHO. Для инфекции характерна острая манифестация с лихорадки, миалгии, умеренных катаральных явлений. У ребенка выражены общие признаки энтеровирусной инфекции: инъекция сосудов склер, гиперемия лица, увеличение лимфоузлов и др.; может отмечаться увеличение печени и селезенки. Данная форма энтеровирусной инфекции у детей протекает легко, обычно не более 2-4 дней. В редких случаях энтеровирусная лихорадка продолжается 1-1,5 недели или имеет волнообразное течение.
Кишечная (гастроэнтеритическая) форма энтеровирусной инфекции чаще встречается у детей до 3-х лет. Заболевание протекает с незначительными катаральными явлениями (ринитом, заложенностью носа, гиперемией слизистых ротоглотки, кашлем) и диспепсическим синдромом (диареей, рвотой, метеоризмом). Тяжелая интоксикация, дегидратация и явления колита не свойственны. Продолжительность кишечной формы энтеровирусной инфекции у детей составляет 1-2 недели.
Катаральная (респираторная) форма энтеровирусной инфекции у детей протекает по типу ОРЗ. Отмечается кратковременная лихорадка, ринофарингит, ларингит. Возможно развитие синдрома ложного крупа.
Энтеровирусная экзантема, ассоциированная с ECHO и Коксаки-вирусами, характеризуется появлением на высоте лихорадки кожной сыпи. По характеру сыпь может напоминать таковую при скарлатине, кори или краснухе; элементы располагаются преимущественно на коже лица и туловища. Реже встречаются пузырьковые высыпания в полости рта, напоминающие герпес (пузырчатка полости рта). Течение энтеровирусной инфекции у детей благоприятное; сыпь и лихорадка исчезают в течение 1-2 дней.
Эпидемическая миалгия (болезнь Борнхольма, плевродиния) – энтеровирусная инфекция у детей, вызываемая Коксаки и ECHO-вирусами. Ведущим проявлением заболевания служат интенсивные мышечные боли, сопровождающие высокую лихорадку. Чаще дети жалуются на боли в грудной клетке и верхней половине живота, реже – в спине и конечностях. При движении боли усиливаются, вызывая побледнение кожных покровов, обильное потоотделение, тахипноэ. Эпидемическая миалгия требует проведения дифференциальной диагностики с плевритом, острым аппендицитом или перитонитом. Вне болевого приступа дети чувствуют себя значительно лучше. Данная форма энтеровирусной инфекции у детей нередко протекает совместно с герпангиной и серозным менингитом.
Серозный менингит является типичной формой энтеровирусной инфекции у детей. Клиническая картина характеризуется высокой температурой тела, сильной головной болью, повторной рвотой, беспокойством и возбуждением ребенка, бредом и судорогами. Со стороны респираторного тракта отмечаются явления фарингита. С первых дней выражены менингеальные симптомы: положительные симптомы Брудзинского и Кернига, ригидность мышц затылка. Обычно через 3-5 дней симптоматика регрессирует, однако постинфекционная астения и остаточные явления могут сохраняться в течение 2-3 месяцев.
Полиомиелитоподобная (паралитическая) форма энтеровирусной инфекции у детей является одной из наиболее тяжелых. Как и при полиомиелите, повреждение передних рогов спинного мозга может приводить к развитию вялых параличей и парезов нижних конечностей. В легких случаях прихрамывающая походка, слабость в ногах, снижение мышечного тонуса являются обратимыми и постепенно исчезают через 4-8 недель. При тяжелых формах энтеровирусной инфекции у детей возможен летальный исход вследствие нарушением функции дыхательного и сосудодвигательного центров.
Энцефаломиокардит новорожденных вызывается вирусами Коксаки типа В и характерен для недоношенных и детей первых месяцев жизни. На фоне общей симптоматики (вялости, отказа от груди, субфебрилитета) нарастают явления сердечной недостаточности (тахикардия, одышка, цианоз, аритмия, расширение границ сердца и печени). При энцефалите развивается выбухание родничков и судороги. Летальность при данной форме энтеровирусной инфекции среди детей достигает 60-80%.
Геморрагический конъюнктивит вызывается энтеровирусом типа 70. Проявляется светобоязнью, слезотечением, ощущением инородного тела в глазах. Объективно определяются отек и гиперемия конъюнктивы, точечные кровоизлияния. При присоединении вторичной инфекции может развиваться бактериальный конъюнктивит, кератит. Обычно все симптомы энтеровирусной инфекции у детей стихают через 10-14 дней.
Энтеровирусный увеит преимущественно поражает детей 1-го года жизни. Данная форма энтеровирусной инфекции протекает с лихорадкой, интоксикацией, кишечным и респираторным синдромом. Поражение сосудистой оболочки глаза носит стойкий характер и может привести к дистрофии радужки, помутнению роговицы, развитию увеальной катаракты и глаукомы, субатрофии глазного яблока.
Особенности течения герпетической ангины проанализированы в соответствующем обзоре.
Диагностика энтеровирусной инфекции у детей
Энтеровирусные инфекции у детей диагностируются на основании типичного симптомокомплекса с учетом сезонности и эпидемиологических данных. Обязательным для установления диагноза является лабораторное подтверждение энтеровирусной инфекции у детей: обнаружение РНК энтеровируса методом ПЦР, определение титра специфических антител с помощью ИФА, РСК или РПГА и др.
Лабораторная верификация возбудителей может проводиться в различных биологических жидкостях: в крови, отделяемом конъюнктивы, смыве из носоглотки, соскобах с кожных высыпаний, образцах фекалий, спинномозговой жидкости (при наличии показаний для люмбальной пункции), биоптатах органов и др.
В зависимости от ведущего клинического синдрома дети могут нуждаться в консультации педиатра, детского кардиолога, детского невролога, детского отоларинголога, детского офтальмолога и др. специалистов. Различные формы энтеровирусной инфекции у детей требуют проведения дифференциальной диагностики с полиомиелитом, корью, краснухой, скарлатиной, эпидемическим паротитом, ОРВИ, ОКИ.
Лечение энтеровирусной инфекции у детей
Лечение легких изолированных форм энтеровирусной инфекции у детей проводится амбулаторно; госпитализация требуется при серозном менингите, энцефалите, миокардите, тяжелых комбинированных поражениях. В лихорадочном периоде показаны покой, постельный режим, достаточный питьевой режим.
Этиопатогенетическая терапия энтеровирусной инфекции у детей включает применение рекомбинантных интерферонов (альфа интерферона), интерфероногенов ( оксодигидроакридинилацетата, меглюмина акридонацетата), полиспецифических иммуноглобулинов (при тяжелом течении).
При миокардите, менингите и др. формах показано назначение глюкокортикостероидов. Одновременно проводится симптоматическое лечение (прием жаропонижающих, дезинтоксикационная терапия, орошение полости носа, полоскание зева и др.).
Прогноз и профилактика энтеровирусной инфекции у детей
В большинстве случаев энтеровирусная инфекция у детей заканчивается реконвалесценцией. Наиболее серьезными в отношении прогноза являются энтеровирусные энцефалиты, энцефаломиокардиты новорожденных, менингиты, генерализованная инфекция, присоединение бактериальных осложнений.
Дети, заболевшие энтеровирусной инфекцией, подлежат изоляции; на контактных лиц накладывается карантин на 2 недели. В эпидемиологическом очаге проводятся дезинфекционные мероприятия. Ввиду большого разнообразия энтеровирусов специфическая вакцина против инфекции не разработана. Неспецифическая профилактика включает эндоназальную инстилляцию лейкоцитарного интерферона детям и взрослым, контактировавшим с больным энтеровирусной инфекцией.
Что такое стрептодермия, и чем это заболевание опасно для детей?
Стрептококковая пиодермия – инфекционное заболевание кожи, вызванное поражением поверхностного слоя эпидермиса. Вначале пораженные участки тела покрываются гнойными узелками, которые быстро распространяются на другие участки тела и со временем переходят в медово-желтые корочки. Согласно статистике, заболеванию подвержены дети от 2 до 9 лет, реже этим типом дерматита болеют взрослые, крайне редко встречается стрептодермия у новорожденных.
Симптомы
Чтобы предотвратить вспышку инфекции, важно вовремя распознать симптомы и изолировать пациента от сверстников. Стрептококковый дерматит у детей характеризуется высыпаниями, кожным зудом, появлением сухой корочки. Кроме того, в детском организме стрептодермия протекает со следующей симптоматикой:
- повышение температуры тела до 38-39 градусов;
- общая слабость, упадок сил, апатия;
- головные и мышечные боли; приступы тошноты и рвоты;
- ломота в суставах;
- увеличение и болезненность лимфоузлов.
Как отличить герпес от стрептодермии
Стрептококковый дерматит может начинаться с появления небольших по размеру фликтенов – пузырьков, наполненных мутноватым содержимым. Из-за этого его часто путают с герпесом и не начинают лечиться. Однако у этих заболеваний есть существенные отличия:
- заеда отличается от герпеса быстрым вскрытием капсул с жидкостью, при герпесе пузырьки остаются на губах гораздо дольше;
- стрептодермия у ребенка развивается вокруг уже пораженного участка кожного покрова, а герпес затрагивает здоровую кожу;
- при герпесе зуд появляется значительно раньше фликтенов, в то время как при стрептодермии чесаться начнет только после появления сыпи.
Причины
Пока кожный покров остается целостным и невредимым, он выполняет барьерную функцию, защищая организм от попадания болезнетворных микробов. При любом, даже малейшем повреждении, кожа утрачивает эти функции, открывая входные ворота стрептококкам и стафилококкам. Как правило, стрептодермия возникает в результате неправильной или недостаточной дезинфекции ран, порезов, укусов, на месте аллергических высыпаний. Путей заражения существует несколько:
- Контактный – когда кожа здорового человека контактирует с носителем инфекции.
- Контактно-бытовой – микробы передаются через общие предметы пользования (полотенца, игрушки, посуду).
- Воздушно-капельный – при попадании патогенных микроорганизмов на ранки непосредственно при кашле или чихании больного.
Лечение стрептодермии у детей
После подтверждения диагноза врач назначит мази на основе серной кислоты, цинка или других противомикробных компонентов, использование антисептических растворов, сеансы физиотерапии. Для устранения инфекции и подавления числа роста стрептококков, больному малышу выписывают антибиотики. Важно не только знать, чем лечить стрептодермию у ребенка на лице и теле, но и учесть в процессе следующие правила:
- Не мыться первые 3-4 дня, не смачивать пораженные участки тела водой.
- Регулярно протирать кожу антисептическими растворами или отварами трав.
- Стрептодермия заразна. Чтобы не допустить распространения инфекции, нужно выделить ребенку отдельные игрушки, посуду.
- Чаще проводить уборку комнаты и смену постельного белья у больных стрептодермией.
Лечение препаратами
Для ликвидации воспаления, поднятия иммунитета и устранения неприятных симптомов назначают:
- Зиртек, Зодак, Фенистил – противоаллергические препараты. Эти лекарства эффективно устраняют зуд, отечность. Назначаются при аллергическом рините, конъюнктивите, сенной лихорадке и при аллергических дерматозах. Не рекомендованы к использованию детям до 6 лет.
- Генферон, Виферон – медикаменты, которые регулируют местный иммунитет. Эти препараты имеют минимум противопоказаний и могут использоваться для лечения стрептодермии у новорожденных.
Антибиотики при стрептодермии
Врач может предложить на выбор несколько вариантов, как лечить стрептодермию у детей, но зачастую все они включают использование антибиотиков. Эта группа медикаментов помогает остановить размножение патогенных микроорганизмов и избавиться от последствий их жизнедеятельности. При стрептодермии назначаются антибиотики:
- Азитромицин – препарат из группы макролидов, эффективен при лечении импетиго и рожи. Лекарство выпускается в виде таблеток или сладкого сиропа, что удобно при лечении маленьких детей. Нельзя давать лекарство детям с нарушениями функций печени и почек.
- Цефтриаксон – антибиотик из группы целофаспоринов. Назначается при заболеваниях кожи, спровоцированных стафилококком. Использовать антибиотик можно с первых дней жизни ребенка. У препарата минимум противопоказаний, но иногда проявляются аллергические реакции, возможна сухость кожи.
Мазь
В составе комплексной терапии стрептодермии часто используют средства местного воздействия – мазь или крем, в составе которых находятся антибактериальные компоненты. Препараты местного принципа действия – это:
- Цинковая или салициловая мазь – препараты со смягчающим и защитным действием. Оказывают вяжущее, противовоспалительное и подсушивающее действие. Оба средства почти не вызывают появление побочных эффектов, но противопоказаны при гнойной стрептодермии.
- Банеоцин – комбинированный антимикробный порошок для наружного применения, содержащий два антибиотика. Лекарство эффективно против большинства грамположительных и грамотрицательных бактерий. В редких случаях может вызывать побочные эффекты – покраснение, сухую кожу, аллергию.
Осложнения
При своевременно начатом правильном лечении стрептодермия редко вызывает серьезные осложнения. Однако при тяжелом течении болезни могут обостриться хронические заболевания или появиться вторичные болезни, например, каплевидный псориаз. Кроме того, стрептококковые возбудители могут стать причиной скарлатины, ангины, пневмонии. Одними из опасных, но редко встречающимися, осложнений считаются: септицемия – заражение крови бактериями и стрептококковый гломерулонефрит – поражение почек.
Профилактика
В дальнейшем, для недопущения рецидивов, нужно обеспечить больному ребенку сбалансированное питание, следить за соблюдением гигиены. Для повышения детского иммунитета врачи рекомендуют чаще бывать на свежем воздухе, записать ребенка в бассейн, купить в аптеке витаминные комплексы. В случае повреждения кожи следует тщательно и внимательно проводить обработку ран дезинфицирующими средствами.
Вот зараза! Как не подцепить вшей, лишай и грибок летом? | Здоровая жизнь | Здоровье
Лето – не только сезон каникул и отдыха, но и период всплеска дерматологических проблем, и дело тут вовсе не в потрескавшихся пятках и мозолях. В аптеках выстраиваются очереди за препаратами против вшей, грибка и лишая. Как защитить себя от летних болячек и что делать, если избежать болезни не удалось, «АиФ-Челябинск» рассказал главный дерматолог УрФО, профессор Олег Зиганшин.
Гоним вшей взашей
С проблемой вшей летом традиционно сталкиваются мамы тех детей, что вернулись домой из лагеря или из деревни. Новые друзья и знакомства оборачиваются характерным почесыванием головы в области ушей и затылка. На волосах ребенка при этом можно увидеть характерные белые крупинки – гниды, личинки вшей.
Мария Шумакова, «АиФ-Челябинск»: Откуда берутся вши?
Олег Зиганшин: Чаще всего вши переползают с головы одного человека на другого. Это возможно у тех, кто делит одну кровать, а также между детьми при совместных играх. Это — основной способ передачи вшей. Реже головные вши могут переноситься через предметы гигиены и обихода — расчески, полотенца, резинки для волос, обручи, и уже оттуда попадают на голову другого человека при совместном пользовании указанными вещами. Вши также распространяются через общую одежду. Для головной вши наиболее актуальны шапки, шарфы и куртки с капюшоном, а платяная вошь может передаваться через любую одежду, на которой находятся гниды, нимфы и взрослые насекомые. В совсем редких случаях паразиты падают на постельное белье и подушки, а оттуда забираются на голову другого человека, который ложится на эту же постель.
— Считается, что вши – это спутники грязных детей. Если мыть голову каждый день, то риск заразиться меньше?
— Чистота волос никак не влияет на возможность заразиться головным педикулезом. Вспышки педикулеза в последние время часто встречаются в экономически развитых странах, где всё в порядке с гигиеной.
— Могут ли вши попасть к ребенку от дворовой собаки или уличной кошки?
— Это видоспецифичные насекомые. Кошачьи вши живут только на кошках, человечьи – на человеке. Обнаружив у ребенка вшей, не стоит обрабатывать питомцев средствами от педикулеза и наоборот.
— Крысы, голуби, клещи — все являются переносчиками опасной заразы. Есть ли риск заразиться чем-либо от вшей?
— К сожалению, да. Вши переносят возбудителей болезней, которые в свое время приводили к огромным массовым и опустошающим эпидемиям — сыпной тиф, возвратный тиф, волынская лихорадка и некоторые другие родственные этим инфекции. Все виды тифа характеризуются остротой протекания, возможностью летального исхода и слабым иммунным ответом организма: даже после перенесения того же возвратного тифа иммунитет устанавливается ненадолго. Волынская же лихорадка — болезнь не смертельная, но тоже весьма неприятная.
Вероятность заражения тифом от головных вшей ниже, чем от платяных, но благодаря большей распространенности во всем мире головная вошь вызывает различные заболевания в целом не намного реже, чем платяная. Есть такое расхожее мнение, что вы переносят гепатит и СПИД, но это не правда. Вирусы, вызывающие СПИД и гепатит, поражать вшей и использовать их как промежуточных хозяев не могут. Попадая вместе с кровью человека в пищеварительный тракт насекомых, вирионы — частицы вируса — довольно быстро расщепляются ферментами и перестают существовать.
— Если вши уже есть, то нужно непременно устроить в доме генеральную уборку и большую стирку, а вещи, которые носил заразный человек, положить в морозилку, чтобы убить паразитов?
— В этом нет необходимости. Вши живут только на голове человека в волосяном покрове, а без него не могут прожить дольше, чем 48 часов. Поэтому достаточно пропылесосить те поверхности, с которыми контактировал заболевший педикулезом, а его вещи постирать в горячей воде.
— Помогают ли от этой напасти народные средства?
— Такие народные средства борьбы с педикулезом, как керосин, столовый уксус, клюквенный сок, чемеричная вода широко использовали, когда не было ничего другого. Но уксус и клюквенный сок не убивают взрослых вшей, а лишь растворяют вещество, которым самка приклеивает яйца к волосу. От чемеричной воды, довольно токсичной, погибает лишь часть вшей, все их яйца остаются целыми, так что голову придется обрабатывать снова и снова. Керосин негативно влияет на кожу и портит волосы. Так что лучше обратиться к врачу – в этом нет ничего стыдного. Он порекомендует современное педикулиновое средство, которое потребует лишь единичной обработки.
Болезнь грязных рук
Ну и какое ж лето без стрептодермии. Это самая настоящая болезнь грязных рук. Характеризуется мокнущими раздражениями и нарывами.
— Заразна ли стрептодермия?
— Стрептодермия представляет собой группу инфекционных заболеваний кожи, вызванную стрептококками. Чаще всего этот недуг поражает детей и женщин, либо же людей с ослабленным иммунитетом. Как и всякое инфекционное заболевание, стрептодермия, конечно же, заразна, однако вероятность заболеть сильно зависит от состояния иммунитета. А поскольку детский организм еще некрепок, то заразиться от одного ребенка может целая группа. Часто вспышки заражения стрептодермией можно отметить в детских дошкольных учреждениях, особенно если санитарные нормы соблюдаются недостаточно строго.
Фитнес для грибка и лишая
Про то, что в бассейне нельзя ходить без сланцев или резиновых тапочек, знают многие, но не стоит недооценивать заразу, которая притаилась в зале для фитнеса и на тренажерах. Все дело в том, что тепло и влага нравятся не только людям, но и грибкам. В тренажерном зале грибок часто переносится с каплями пота, оставшимися на частях тренажера.
Именно поэтому грибком и лишаем нередко заражаются те, кто не брезгует лечь или сесть на тренажер, который только что освободился. Те, кто заразу из спортзала домой уже приносил, всегда берут с собой полотенце и стелят его в тех случаях, если участки кожи соприкасаются с открытой поверхностью тренажера. Чаще всего укрывать приходится шею и плечи.
— Какая зараза особенно опасна в спортивном зале и бассейне?
— Самый заразный вид болезни – это стригущий лишай. Заболевание провоцируют грибки. Болезнь передается от больного человека к здоровому посредством физического контакта либо бытовым путем, при использовании средств личной гигиены или посуды пациента.
При посещении бассейнов, общественных душевых и тренажерного зала нужно пользоваться личными предметами гигиены и избегать контакта с вещами других людей.
В спортзале и бассейне могут поражаться грибком стопы и ногти. Поэтому в общих душевых следует мыться только в резиновых тапочках. В сауну также нужно заходить в обуви. Спортивный коврик может быть заражен грибком, если до этого на нем кто-то стоял с босыми ногами. Если зараженные предметы не продезинфицировать, грибок может на них существовать до года.
Важно регулярно обрабатывать руки и стопы антибактериальным мылом после контакта с посторонними людьми и после посещения любых общественных мест.
Стирка полотенец при низкой температуре не избавляет ткани от грибков. Необходимо учитывать этот момент, если хотите взять полотенце у администратора спортзала.
Заразиться стригущим лишаем можно и при контакте с бродячими животными. Нередко болезнь отмечается у детей дошкольного возраста, которые любят гладить бездомных кошек и собак.
— Есть мнение, что в тренажерном зале можно заразиться даже вирусом паппиломы человека, который, как многие знают, может провоцировать рак?
— К сожалению, есть риск и такого заболевания. Папилломавирусом, действительно, можно заразиться при посещении общественных мест для купания – различных бассейнов, запущенных водоемов. Также папилломы на теле могут проявиться после занятий в тренажерном зале, а затем после отдыха в сауне или бане, которую посетил носитель болезни. Крайне высока вероятность поражения вирусом, если на коже есть ранки, через которые он может проникнуть.
Онлайн консультации врачей бесплатно в Тюмени
Добрый день! Меня уже более 1,6 года беспокоит тянущая боль в правой ягодице, в какой-то мышце в районе тазобедренного сустава при определенных движениях. Впервые появилось в конце декабря, обнаружил через пару дней после тренировки, когда делал растяжку — из положения стоя глубокие наклоны вперед. Других проявлений не было. В течении января я продолжал ходить на тренировки, делал растяжку, иногда через боль. В конце января после очередной растяжки боль усилилась, при попытке встать из сидячего положения боль начала распространяться по задней стороне бедра почти до колена, ногу почти сводила судорога от боли. Сложно вставать из положения сидя, нагибать корпус вниз, поднимать выпрямленную ногу вверх, также болезненно класть больную ногу на ногу, глубоко приседать на корточки. Стало даже болезненно сидеть на правой ягодице и особенно больно сидя чихать. Я отложил все физические нагрузки и обратился к врачу. Меня отправили к неврологу, предположили, что это синдром грушевидной мышцы, прописали мануальную терапию, массаж, иглорефлексотерапию, это не помогло. Тогда прописали пить мышечные релаксанты. Но это тоже не имело эффекта. Потом прописали пропить противоспалительные в течении 2-х недель — могу сказать, что они облегчали общее состояние, улучшилась подвижность и боль перестала распространяться вниз по бедру, но после прекращения их приема все вернулось. Меня лечат уже 2,5 месяца, а результата нет. Мануальный терапевт и невролог посоветовали поделать упражнения на растяжку грушевидной, но от упражнений стало еще хуже, опять стало сложно вставать из положения сидя и стало болеть еще в одной точке — повыше и левее, справа от копчика, такое ощущение, что эта мышца проходит по диагонали от копчика к тазобедренному суставу. Также начало тянуть по задней стороне бедра к колену и появилось ощущение напряжения в икроножной мышце. При пальпации этой области в ягодице в районе тазобедренного сустава где-то глубоко ощущается болезненность. Утром после сна наибольшая скованность. Делали УЗИ мягких тканей, большая ягодичная мышца и мышцы бедра в порядке, но грушевидную не удалось посмотреть, также не уверен насчет средней и малой ягодичной. Вчера на очередном приеме другой невролог провел тесты на грушевидную, один из тестов — приведение бедра внутрь в положении лежа на животе с согнутой в колене ногой — больно не было, мне сказали, что значит это не спазм грушевидной мышцы. Что же это может быть? Уже не знаю к кому обратиться и что делать. Может это быть растяжением грушевидной или какой-то другой мышцы или каких-нибудь связок? Или миозит, тендинит, бурсит? Один из неврологов предположил, что это может быть напряжение в квадратной поясничной мышце, а боль отражается в ягодицу и ниже по ноге, т.к. все приводящие к боли движения создают напряжение или растяжение мышц внизу спины. Буду очень благодарен за любую помощь!
Уход за инфекцией, вызванной Staphylococcus aureus
На этой странице:
Забота о себе
Дома
Берегите инфекции!
- Гной или выделения из ран очень заразны.
Забота о себе
Вымойте руки
- Часто мойте руки водой с антибактериальным мылом или спиртосодержащим средством для рук, особенно после смены повязок или прикосновения к дренажу.
- Важно, как вы моете руки.
- При использовании воды с мылом необходимо тереть руки не менее 20 секунд, чтобы избавиться от бактерий.
- При использовании дезинфицирующего средства для рук на спиртовой основе нанесите столько, чтобы покрыть все поверхности рук.
- Вымойте руки! Плакат
На этом плакате 11×17 показаны шесть шагов для мытья рук водой с мылом или два для очистки дезинфицирующими средствами для рук на спиртовой основе.
Принятие душа и уход за собой
- Часто принимайте ванну или душ, обязательно используйте мыло для мытья тела во время душа или ванны.
- Не используйте совместно полотенца, тряпки для мытья посуды, бритвы или другие личные вещи.
Уход за больными
- Если вы получили порез или царапину на коже, очистите ее водой с мылом, а затем наложите повязку.
- Язвочки не трогать; если вы дотронетесь до язвы, немедленно вымойте руки.
- Накройте инфицированную область чистой сухой повязкой.
- Закройте инфицированные язвы повязкой и вымойте руки сразу после наложения повязки.
- По возможности носите одежду, закрывающую повязки и язвы.
- Быстро выбрасывайте использованные повязки.
Смена бинтов
Спорт и спортзал
- Не занимайтесь контактными видами спорта, пока ваши язвы не заживут.
- Не ходите в общественный тренажерный зал, сауну, гидромассажную ванну или бассейн, пока не заживут язвы.
У вас дома
Прачечная
При стирке нужно быть осторожным. Грязная одежда и постельное белье могут распространять стафилококк или бактерии MRSA.
- Прикасаясь к белью или меняя простыни, держите грязное белье подальше от тела и одежды, чтобы на одежду не попали бактерии.
- Надевайте одноразовые перчатки, чтобы прикасаться к белью, которое загрязнено биологическими жидкостями, такими как дренаж из язвы, моча или кал.
- Немедленно положите белье в стиральную машину или в пластиковый пакет, чтобы его можно было постирать.
- Постирайте белье теплой или горячей водой, по возможности используйте отбеливатель.
- Сушите в теплой или горячей сушилке и убедитесь, что одежда полностью высохла.
- Мойте руки после прикосновения к грязным простыням или одежде и перед тем, как прикасаться к чистому белью, даже если вы были в перчатках.
- Выбросьте перчатки после их снятия (не используйте их повторно) и вымойте руки.
Одежда и постельные принадлежности
- Меняйте простыни и полотенца не реже одного раза в неделю.
- Меняйте одежду ежедневно.
- Не кладите грязную одежду или одежду, которую вы только что надели, обратно в шкаф или ящики, пока они не выстираны.
Уборка дома
- Ежедневно очищайте часто используемые участки дома (ванные комнаты, столешницы и т. Д.) С помощью бытового дезинфицирующего средства или раствора отбеливателя.
- Обращайте внимание на предметы, к которым часто прикасаются — выключатели, дверные ручки, телефоны, туалеты, раковины, ванны и душевые, а также кухонные стойки.
- Протрите поверхность или предмет дезинфицирующим средством и дайте им высохнуть.
Используемые дезинфицирующие средства:
- Вы можете использовать любое купленное в продуктовом магазине чистящее средство со словом «дезинфицирующее средство», не забудьте прочитать этикетку и следовать указаниям
- Сделайте свой собственный раствор из отбеливателя и воды:
- Смешайте две чайные ложки отбеливателя с одним литром воды в бутылке с распылителем и промаркируйте это «отбеливающий раствор».
- Делайте его свежим каждый раз, когда планируете чистку, потому что отбеливатель испаряется из воды, что снижает его эффективность
- Никогда не смешивайте отбеливатель с другими чистящими средствами, особенно с аммиаком
- Храните раствор отбеливателя в недоступном для детей месте и не разливайте его в бутылки, которые можно принять за напиток.
- Важно чистить ежедневно. Особенно предметы или поверхности, к которым вы часто прикасаетесь.
Болезнь Бюргера — Диагностика и лечение
Диагноз
Хотя никакие тесты не могут подтвердить, есть ли у вас болезнь Бюргера, ваш врач, скорее всего, назначит тесты, чтобы исключить другие более распространенные состояния или подтвердить подозрение на болезнь Бюргера, вызванное вашими признаками и симптомами. Тесты могут включать:
Анализы крови
Анализы крови на наличие определенных веществ могут исключить другие состояния, которые могут вызывать аналогичные признаки и симптомы.Например, анализы крови могут помочь исключить аутоиммунные заболевания, такие как склеродермия или волчанка, нарушения свертываемости крови и диабет.
Тест Аллена
Ваш врач может провести простой тест, называемый тестом Аллена, чтобы проверить кровоток по артериям, по которым кровь течет к вашим рукам. В тесте Аллена вы сжимаете кулак, который вытесняет кровь из вашей руки. Ваш врач надавливает на артерии с каждой стороны вашего запястья, чтобы замедлить кровоток обратно в вашу руку, в результате чего ваша рука потеряет свой нормальный цвет.
Затем вы разжимаете руку, и врач снимает давление на одну артерию, а затем на другую. То, как быстро цвет возвращается к вашей руке, может дать общее представление о состоянии ваших артерий. Медленный приток крови к руке может указывать на проблему, например на болезнь Бюргера.
Ангиограмма
Ангиограмма помогает увидеть состояние ваших артерий. Ангиограмма может быть сделана неинвазивно с использованием компьютерной томографии или МРТ.
Или это можно сделать, введя катетер в артерию.Во время этой процедуры в артерию вводится специальный краситель, после чего вам делают серию быстрых рентгеновских лучей. Краситель помогает увидеть закупорку артерий на изображениях.
Ваш врач может назначить ангиограмму ваших рук и ног, даже если у вас нет признаков и симптомов болезни Бюргера на всех ваших конечностях. Болезнь Бюргера почти всегда поражает более чем одну конечность, поэтому, даже если у вас может не быть признаков и симптомов на других конечностях, этот тест может выявить ранние признаки повреждения сосудов.
Лечение
Отказ от курения
Хотя никакое лечение не может вылечить болезнь Бюргера, самый эффективный способ остановить прогрессирование болезни — это отказаться от всех табачных изделий. Даже несколько сигарет в день могут усугубить болезнь.
Ваш врач может проконсультировать вас и порекомендовать лекарства, которые помогут вам бросить курить и остановить отек кровеносных сосудов. Вам нужно избегать продуктов, заменяющих никотин, потому что они содержат никотин, который активирует болезнь Бюргера.Есть продукты, не содержащие никотин, которые вы можете использовать.
Другой вариант — программа отказа от курения в жилых помещениях. В этих программах вы остаетесь в лечебном учреждении, иногда в больнице, в течение определенного количества дней или недель. В течение этого времени вы участвуете в ежедневных консультациях и других мероприятиях, которые помогут вам справиться с тягой к сигаретам и научиться жить без табака.
Другие методы лечения
Существуют другие методы лечения болезни Бюргера, но они менее эффективны, чем отказ от курения.Варианты включают:
- Лекарства для расширения кровеносных сосудов, улучшения кровотока или растворения тромбов
- Периодическое сжатие рук и ног для увеличения притока крови к конечностям
- Стимуляция спинного мозга
- Ампутация при инфицировании или гангрене
Возможные варианты лечения в будущем
- Хирургия нервов. Операция по рассечению нервов в пораженной области (хирургическая симпатэктомия) для уменьшения боли и увеличения кровотока, хотя эта процедура является спорной, и ее долгосрочные результаты недостаточно изучены
- Рост новых кровеносных сосудов. Лекарства для стимуляции роста новых кровеносных сосудов (терапевтический ангиогенез), подход, который считается экспериментальным
- Бозентан (Tracleer). Этот препарат был одобрен для лечения высокого кровяного давления в легких. Лекарство улучшило кровоток в небольших исследованиях людей с болезнью Бюргера.
- Процедура на кровеносных сосудах. Тонкий катетер, продетый в кровеносные сосуды, может открывать кровеносные сосуды, восстанавливая кровоток. Хотя эта процедура, называемая эндоваскулярной терапией, широко не используется, она может быть эффективной.
Образ жизни и домашние средства
Есть ряд вещей, которые вы можете сделать самостоятельно, чтобы улучшить свои симптомы, например:
- Упражнение. Регулярная физическая активность может принести вам пользу во многих отношениях, в том числе помочь облегчить некоторые боли, вызванные болезнью Бюргера. Старайтесь уделять хотя бы 30 минут умеренной аэробной активности, такой как ходьба или езда на велосипеде, большую часть дней в неделю.
- Уход за кожей. Берегите пальцы рук и ног, если у вас болезнь Бюргера. Ежедневно проверяйте кожу рук и ног на предмет порезов и царапин, помня, что если вы потеряли чувствительность пальца или ноги, вы можете не почувствовать, например, порезов, когда это произойдет. Защищайте пальцы рук и ног и не подвергайте их воздействию холода.
Профилактика инфекций. Низкий кровоток в конечностях означает, что ваше тело не может так легко противостоять инфекции.Небольшие порезы и царапины легко перерастают в серьезные инфекции.
Очистите любой порез водой с мылом, нанесите мазь с антибиотиком и наложите чистую повязку. Следите за любыми порезами и царапинами, чтобы убедиться, что они заживают. Если они ухудшаются или заживают медленно, немедленно обратитесь к врачу.
- Уход за деснами. Регулярно посещайте стоматолога, чтобы поддерживать здоровье десен и зубов и избегать заболеваний десен, которые в своей хронической форме связаны с болезнью Бюргера.
- Избегать курения других людей. Кроме того, чтобы не курить, важно также избегать пассивного курения.
Подготовка к приему
Вы, скорее всего, начнете с посещения семейного врача или основного лечащего врача, который в конечном итоге может направить вас к специалисту, специализирующемуся на заболеваниях кровеносных сосудов (сосудистому специалисту).
Что вы можете сделать
Чтобы максимально использовать время приема, подготовьте информацию и вопросы для вашего врача.
- Запишите все симптомы, которые вы испытываете, включая те, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Запишите ключевую личную информацию, включая, курили ли вы когда-либо и сколько пачек в день, или если вы подверглись травмам рук или ног, например, от использования отбойного молотка или других вибрирующих инструментов.
- Составьте список всех лекарств, , а также любых витаминов и добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга, , если возможно. Иногда бывает трудно запомнить всю информацию, предоставленную вам во время встречи. Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Запишите вопросы, которые можно задать своему врачу.
Некоторые основные вопросы, которые следует задать своему врачу, включают:
- Какая наиболее вероятная причина моих симптомов?
- Есть ли другие возможные причины моих симптомов?
- Какие тесты мне нужны?
- Является ли мое состояние временным или продолжительным?
- Какие варианты лечения доступны и какие вы рекомендуете?
- У меня другие проблемы со здоровьем.Как мне вместе лучше всего справиться с этими условиями?
- Есть ли какие-то ограничения, которым я должен следовать?
- Стоит ли обратиться к специалисту?
- Есть ли брошюры или другие печатные материалы, которые я могу взять с собой домой? Какие сайты вы рекомендуете посещать?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать вопросы во время приема.
Чего ожидать от врача
Ваш врач может спросить:
- Когда у вас появились симптомы?
- У вас есть симптомы постоянно или они появляются и исчезают?
- Насколько серьезны ваши симптомы?
- Кажется, что-нибудь улучшает ваши симптомы?
- Что может ухудшить ваши симптомы?
- Вы употребляете табак в какой-либо форме сейчас или когда-нибудь употребляли его?
- Меняют ли ваши пальцы цвет в ответ на холод?
- Были ли у вас повторяющиеся травмы пораженного участка инструментами?
✿ Что делать, если у ребенка стрептодермия — 【Заболевания】
Стрептодермия — группа инфекционных заболеваний, поражающих верхние слои кожи.Чаще всего это происходит у детей, потому что их кожа более уязвима, чем кожа взрослого человека.
Симптомы стрептодермии
При стрептодермии на коже пациента появляются тонкостенные пузырьки, окруженные воспаленной кожей и наполненные прозрачной жидкостью. Эти образования стремительно увеличиваются в размерах, жидкость мутнеет, превращаясь в гной. Затем пузыри лопаются, а на их месте образуются желтые корочки. Этот процесс сопровождается невыносимым зудом и жжением, поэтому пациенты, особенно дети, расчесывают пораженные места, препятствуя заживлению ран.Чаще всего поражается кожа лица. Стрептодермию можно спутать с крапивницей, экземой, лишая и атопическим дерматитом, поэтому самолечение этого заболевания недопустимо.
Причины стрептодермии
Возбудитель заболевания — стрептококковая инфекция. Заражение происходит при бытовом контакте, при контакте с носителем инфекции или пациентом. Летом стрептодермия провоцирует кожные травмы (в том числе потертости), не соблюдается личная гигиена; Зимой к этим причинам добавляются инфекционные заболевания верхних дыхательных путей.Часто стрептодермией страдают дети и люди с ослабленным иммунитетом, которые испытывают хронический стресс и системное переутомление.
Часто массовые вспышки стрептодермии происходят в детских садах и начальной школе. Причина в том, что эта инфекция чрезвычайно заразна, а также невозможно определить начало заражения. Инкубационный период 7-10 дней; все, кто контактировал с пациентом в это время, подвергаются риску и могут заболеть. В таких случаях заведение должно быть помещено на карантин на 14 дней, а комната, игрушки, белье — тщательно продезинфицированы.
Как лечить стрептодермию у ребенка?
Дети часто заражаются грязными руками и игрушками. При появлении первых признаков заболевания следует обратиться к дерматологу, чтобы поставить точный диагноз и назначить комплексное лечение. При необходимости назначают антибиотики, поливитаминные и общеукрепляющие препараты. Во время болезни запрещено купание, также в этот период нельзя использовать для умывания простую воду, так как это провоцирует обострение стрептодермии.
Можно лечить стрептодермию в амбулаторных условиях; для обработки кожи врач назначает раствор бриллиантовой зелени или красителя Кастеллана; для снятия воспаления и зуда мазь с антибактериальным веществом. Довольно эффективный препарат «Фукорцин».
Профилактика стрептодермии
Во избежание заражения нужно соблюдать правила личной гигиены, хорошо обрабатывать посуду, игрушки и одежду моющими средствами с добавлением дезинфицирующих растворов. При травмах кожи необходимо обрабатывать их антисептическими растворами и вовремя подстригать ногти детям.
Большое значение имеет правильное питание, распорядок дня, прогулки на свежем воздухе и профилактика обострений хронических заболеваний.
Стрептококковые инфекции (инвазивная стрептококковая инфекция группы А, ГАЗ)
Последняя редакция: ноябрь 2011 г.
Что такое стрептококк группы А (ГАЗ)?
Стрептококки группы А — это бактерии, обычно обнаруживаемые в горле и на коже. Подавляющее большинство инфекций ГАЗ — это относительно легкие заболевания, такие как ангина и импетиго.Однако иногда эти бактерии могут вызывать гораздо более серьезные и даже опасные для жизни заболевания, такие как некротический фасциит (иногда описываемый как «плотоядные бактерии») и синдром стрептококкового токсического шока (STSS). Кроме того, люди могут переносить стрептококки группы А в горле или на коже и не иметь симптомов заболевания.
Как распространяются стрептококки группы А?
Эти бактерии распространяются при прямом контакте с выделениями из носа и горла инфицированного человека или с инфицированными поражениями кожи.Риск распространения наиболее высок, когда человек болен, например, когда у человека ангина или инфицированная рана. Люди, которые являются переносчиками бактерий, но не имеют симптомов, гораздо менее заразны. Лечение инфицированного человека подходящим антибиотиком в течение 24 часов или дольше устраняет заразность. Однако важно пройти весь курс лечения антибиотиками в соответствии с предписаниями. Предметы домашнего обихода, такие как тарелки, чашки и игрушки, не играют большой роли в передаче болезней.
Что такое инвазивный стрептококк группы А?
Инвазивная ГАЗ-болезнь — это тяжелая и иногда опасная для жизни инфекция, при которой бактерии вторгаются в части тела, такие как кровь, глубокие мышцы и жировая ткань или легкие.Две из наиболее тяжелых, но наименее распространенных форм инвазивной болезни ГАЗ называются некротическим фасциитом (инфицирование мышечной и жировой ткани) и синдромом стрептококкового токсического шока (быстро прогрессирующая инфекция, вызывающая низкое кровяное давление / шок и повреждение таких органов, как почки, печень и легкие). Приблизительно 20 процентов пациентов с некротическим фасциитом и 60 процентов с STSS умирают. Около 10-15 процентов пациентов с другими формами инвазивной стрептококковой болезни группы А умирают.
Каковы ранние признаки и симптомы некротического фасциита и синдрома токсического стрептококкового шока?
Ранние признаки и симптомы некротического фасциита включают лихорадку, сильную боль, отек и покраснение в месте раны.Ранние признаки и симптомы STSS могут включать жар, головокружение, спутанность сознания, низкое кровяное давление, сыпь и боль в животе.
Насколько распространено инвазивное заболевание, вызванное стрептококками группы А?
Приблизительно 9 000–11 500 случаев инвазивной болезни ГАЗ происходит в Соединенных Штатах каждый год, приводя к 1000–1800 смертельным исходам. По оценкам Центров по контролю и профилактике заболеваний, менее 10% из них — это случаи некротического фасциита и STSS. Напротив, ежегодно регистрируется несколько миллионов случаев ангины и импетиго.О кластерах случаев или вспышек инвазивного ГАЗ не сообщалось ни в каких школах или сообществах штата Нью-Йорк.
Почему возникает инвазивная стрептококковая инфекция группы А?
Инвазивные стрептококковые инфекции группы А возникают, когда бактерии преодолевают защитные силы инфицированного человека. Это может произойти, если у человека есть язвы или другие разрывы на коже, которые позволяют бактериям проникать в ткани. Состояние здоровья, снижающее иммунитет человека к инфекциям, также повышает вероятность инвазивного заболевания.Кроме того, есть определенные штаммы ГАЗ, которые с большей вероятностью вызывают тяжелое заболевание, чем другие. Причина, по которой некоторые штаммы вызывают более тяжелое заболевание, не совсем ясна, но может включать производство веществ (токсинов), вызывающих шок и повреждение органов, а также ферментов, вызывающих разрушение тканей.
Кто подвергается наибольшему риску инвазивной стрептококковой инфекции группы А?
У немногих людей, контактирующих с вирулентным штаммом ГАЗ, разовьется инвазивная ГАЗ-болезнь; у большинства будет обычная инфекция горла или кожи, а у некоторых может не быть никаких симптомов.Хотя здоровые люди могут получить инвазивную болезнь ГАЗ, люди с хроническими заболеваниями, такими как рак, диабет и диализ почек, а также те, кто принимает лекарства, такие как стероиды, подвергаются более высокому риску. Кроме того, разрывы кожи, такие как порезы, хирургические раны или ветряная оспа, могут предоставить бактериям возможность проникнуть в организм.
Можно ли лечить инвазивную стрептококковую болезнь группы А?
Бактерии стрептококка группы А можно лечить обычными недорогими антибиотиками. Пенициллин — препарат выбора как при легких, так и при тяжелых заболеваниях.Для пациентов с аллергией на пенициллин и легкой болезнью можно использовать эритромицин, хотя иногда наблюдается резистентность. Клиндамицин может использоваться для лечения пациентов с аллергией на пенициллин с более тяжелым заболеванием и может быть добавлен к лечению в случаях некротического фасциита или STSS. Некоторые другие антибиотики также эффективны. Помимо антибиотиков, при этих заболеваниях необходима поддерживающая терапия в отделении интенсивной терапии, а иногда и хирургическое вмешательство. Раннее лечение может снизить риск смерти, хотя, к сожалению, даже соответствующая терапия не во всех случаях предотвращает смерть.
Следует ли проверять и лечить лиц, контактировавших с лицами с инвазивным стрептококком группы А?
Риск вторичных случаев инвазивной ГАЗ-болезни среди лиц, случайно контактировавших с больным, очень мал. Однако время от времени поступают сообщения о том, что у близких людей, например, у членов семьи развивается тяжелое заболевание. В общем, нет необходимости, чтобы все люди, контактировавшие с кем-либо с инвазивной стрептококковой инфекцией группы А, проходили тестирование или получали профилактические антибиотики.Если домашние контактные лица находятся в хорошем состоянии, их следует наблюдать на предмет признаков инфекции ГАЗ, но не нужно будет принимать профилактические антибиотики. Однако тем, кто подвержен более высокому риску инвазивного заболевания в случае инфицирования (например, люди с диабетом, раком, хроническим сердечным заболеванием или алкоголизмом), следует обсудить преимущества профилактических антибиотиков со своим лечащим врачом.
Что можно сделать, чтобы предотвратить инвазивные стрептококковые инфекции группы А?
Распространение всех типов стрептококковых инфекций группы А можно уменьшить путем тщательного мытья рук, особенно после кашля и чихания, до и после приготовления пищи и перед едой.Людей, страдающих ангиной, должен осмотреть врач, который проведет анализы, чтобы определить, является ли это ангины; в таком случае следует оставаться дома, не ходить на работу, в школу или детский сад в течение 24 часов или более после приема антибиотика. Все раны должны быть чистыми. Следует внимательно следить за ранами на предмет возможных признаков инфекции, включая усиление покраснения, отека и боли в месте раны. Если эти признаки появляются, особенно у человека, у которого также есть температура, немедленно обратитесь к врачу.
В статье рассказывается о лечении стрептодермии.
Термин «стрептодермия» в медицине обозначают кожное заболевание, вызванное инфекцией.В большинстве случаев причиной этого является жизнедеятельность микроорганизмов и стрептококковая микрофлора. Чтобы узнать, чем лечат стрептодермию, необходимо выявить симптомы заболевания.
Симптоматология
Диагностика наличия данного заболевания может быть проведена по таким признакам, как появление чешуйчатых пятен на коже. Они, как правило, имеют округлую форму и при отсутствии лечения постепенно превращаются в гнойные пузыри. Многие пациенты также жалуются на сухость кожи, невыносимый зуд во всем теле и повышение температуры тела.В ряде случаев также наблюдается увеличение лимфатических узлов.
Инфекция
Чтобы вам никогда не пришлось задавать вопрос о том, чем лечить стрептодермию, помните, что это заболевание чрезвычайно заразно. Заразиться инфекцией можно даже при поверхностном контакте с пациентом. Именно поэтому так важно соблюдать правила гигиены и не пользоваться чужими полотенцами, салфетками и другими личными вещами — это может быть чревато неприятными последствиями.
Формы заболевания
Следует отметить, что стрептодермия у взрослых может принимать различные формы. В современной медицине принято различать поверхностные и глубокие, острые и хронические разновидности заболевания.
Как лечить стрептодермию?
Нетрудно догадаться, что процесс лечения будет зависеть от стадии, на которой находится данный конкретный пациент. Кстати, по словам врачей, она практически не влияет на общее состояние пациента, поражая только эпидермис.С другой стороны, выглядит крайне неэстетично, поэтому с лечением лучше не откладывать. Если болезнь не успела далеко зайти, она прекрасно поддается местной терапии. В случае, если заболевание перешло в хроническую форму, специалисты советуют прибегать к комплексным мерам. Скорее всего, вам поможет местное применение в сочетании с курсом витаминов, витаминизированных препаратов и гемотерапией. Очень хорошо помогает лечение ультрафиолетом. Если вы спросите дерматолога, как лечить стрептодермию, он не только назначит все необходимые лекарства, но и объяснит, что до полного выздоровления вам придется исключить любой контакт с водой.Да, о расслабляющих горячих ваннах с пеной и ароматическими маслами придется на время забыть. Вам будет противопоказан даже обычный душ. Конечно, это не значит, что немытым телом вы будете «нюхать» месяц: для очищения кожи рекомендуется использовать ватные палочки, смоченные ромашковым чаем. Также временно запрещена одежда из синтетических материалов.
Местная терапия
В принципе, лечения этого заболевания нет ничего сложного.Чтобы предотвратить распространение инфекции, чистую кожу вокруг пораженных участков обрабатывают дезинфицирующими средствами. На пораженный участок можно накладывать повязки с лечебными растворами. Держать их следует от полутора до трех часов. В любой аптеке вы найдете огромный ассортимент лекарств: антибактериальные, гормональные и антигистаминные мази, антибиотики и т. Д. Конечно, по назначению врача. Если вы сомневаетесь и не можете понять, действительно ли у вас стрептодермия, вы можете найти фото ее симптомов в этой статье, а также в любом медицинском справочнике.
Как передается стрептодермия у взрослых? Лечение стрептодермии у взрослых
,00Стрептодермия — это заболевание, вызванное употреблением стрептококковой инфекции. Возникает заболевание в виде высыпаний на коже, иногда отмечаются другие симптомы. Заболевание довольно неприятное, и качественно вылечить его можно только после консультации с грамотным дерматологом. Насколько распространена стрептодермия у взрослых? Как передается, и по каким признакам можно рассчитать недуг?
Общие признаки заболевания
Стрептококки после проникновения в организм человека провоцируют кожную реакцию.Появление покраснения, на месте которого очень скоро образуются волдыри, наполненные мутной жидкостью, — это стрептодермия у взрослых. Как передается это заболевание, мы подробно рассмотрим в следующем абзаце.
Затем образование лопнуло, но на их месте открываются эрозионные участки пораженной кожи, которые сразу покрываются коркой. Размеры этих новообразований могут быть самыми разными: от нескольких миллиметров до десятков сантиметров. У детей поражения кожи практически всегда сопровождаются сильным зудом, у взрослых этот симптом отмечается редко.Но даже если не расчесать пятна от стрептодермии, без надлежащего лечения они не заживут. Иногда наблюдаются и другие симптомы.
Стрептодермия у взрослых: как передается и лечится?
Чаще всего стрептодермия диагностируется как асепидемия, когда большое количество людей существует бок о бок друг с другом, и велика вероятность нарушения санитарно-гигиенических норм. Речь идет о тюрьмах и армии, можно заразить и на некоторых типах предприятий.Часто вспышки этой инфекции отмечаются в детских садах, школах и других учебных заведениях. Первые признаки заболевания появляются примерно через 7-10 дней после контакта с носителем. Возможно заражение при личном тесном контакте с пациентом или при использовании его вещей.
Симптомы и признаки
Сыпь на коже и область воспаления — признак различных опасных заболеваний. Любое раздражение и необычные высыпания — это повод обратиться к специалисту. Популярной ошибкой многих пациентов является самолечение при первых проявлениях стрептодермии.
Использование лечебных мазей и антибиотиков наружного применения не способно полностью победить вирус, вызвавший заболевание, но зачастую очень сильно искажает клиническую картину. Соответственно, рано или поздно нужно обратиться к врачу, но из-за изменившихся проявлений диагноз может быть поставлен неверно. Есть несколько форм этого заболевания. Поражения кожи не всегда напоминают волдыри. Пятна, похожие на укусы насекомых, также являются стрептодермией у взрослых. Как передается заболевание, вы уже знаете, более подробно рассмотрим его форму.
Разновидности
Наиболее частый случай стрептодермии — поверхностная форма, для которой характерно появление импетиго. Этот термин обозначает пятна, которые превращаются в пузырьки, наполненные жидкостью, которые лопаются через несколько дней.Самый неприятный период — первые дни после вскрытия волдырей — они образуют желтоватые («медовые») корочки, под которыми оказывается инфицированная кожа. При правильном уходе этот верхний слой отслаивается через несколько дней, обнажая кожу, готовую к восстановлению.
Обычно даже большое импетиго заживает без образования рубцов и рубцов.Сухая стрептодермия у взрослых и детей по симптомам, лечению, причинам имеет такие же, как и поверхностная форма с образованием волдырей. Основное отличие — это первичный симптом: образование покраснения имеет правильную круглую форму, без пузырьков, заполненных жидкостью. Альтернативное название этой разновидности — эктима. У детей стрептодермия может проявляться поражением уголков рта, главное отличие от обычных «заедов» — образование корочки желтоватого оттенка.
Стрептодермия: как передается, лечение антибиотиками, мазями и другими средствами
Подобрать подходящий вариант терапии сможет только врач, так как это коварное и опасное заболевание — стрептодермия у взрослых.Как передается? Кстати, по быту, поэтому главная задача — соблюдение всех санитарно-гигиенических правил.Воспаленные места нельзя смачивать водой, но иногда их следует протирать дезинфицирующими растворами или отварами трав, сразу просушивая. Если заболевание выявлено на начальных стадиях, вполне возможно, что местного лечения мазями будет достаточно.
Важно предотвратить распространение инфекции через организм, для этого необходимо ежедневно менять постельное белье и одежду.Вы можете позаботиться о здоровых частях тела в обычном режиме. Постоянный зуд, увеличение лимфатических узлов и лихорадка — тоже могут проявляться стрептодермией у взрослых. Лечение стрептодермии у взрослых в этом случае не обходится без приема антибиотиков внутрь, иногда также назначают инъекции.
Существуют также физиотерапевтические методы лечения, которые используются как дополнительные. Кроме того, важно соблюдать диету (чтобы снизить вероятность аллергической реакции) и проводить мероприятия по укреплению иммунитета.
Народные средства
В основе народных мудростей достаточно советов для борьбы с любой болезнью. И все же важно понимать, что лечение стрептодермии у взрослых с применением средств народной и народной медицины должно проводиться комплексно. Даже самые лучшие домашние рецепты не заменят современные фармакологические средства.Если возможно, координируйте использование людей с наблюдающим врачом. Один из самых популярных советов при стрептодермии — наложение влажных компрессов на пораженные участки.Для их создания нужно приготовить отвар из равных частей аптечной ромашки и коры дуба, поставить на пару часов настояться. В профильтрованной жидкости смачивают и отжимают кусок чистой хлопчатобумажной ткани. Вещество наносится на пораженный участок и держится около 15 минут. Затем этот же кусок ткани несколько раз смачивают и также прикладывают. Общая продолжительность процедуры может составлять до полутора часов, можно повторять несколько раз в день.
Профилактика стрептодермии
Сложнее всего предотвратить распространение инфекции, если кто-то из семьи заразился.В этом случае пациента следует поместить в отдельную комнату, а все здоровые родственники должны соблюдать правила гигиенического ухода. Желательно свести к минимуму количество «обычных» предметов, которые пациент также будет использовать.Вирус стрептококка боится высоких температур, текстильные изделия рекомендуется стирать с выбором программы «антибактерии» в стиральной машине или вручную, предварительно прокипятив. Один из самых популярных вопросов: «Передается ли детская стрептодермия взрослым?» Ответ положительный, этот вирус не различает людей разного пола и возраста.Чтобы предотвратить заражение, важно уделять большое внимание лечению любых повреждений кожи. Даже незначительные порезы и ссадины следует мазать растворами антисептиков. На самом деле здоровый образ жизни и правильное питание — это хорошие профилактические меры против стрептодермии. Также желательно периодически пропивать курсами витаминов и иммуностимуляторов.
Сколько времени нужно на лечение?
При своевременной терапии до излечить проявления стрептодермии можно около недели.Если за этот период улучшения не наступает, следует назначить дополнительное лечение, при необходимости поставить более серьезный диагноз. Если вирус не заживает, вполне возможен рецидив.
Стрептодермия может болеть неограниченное количество раз, бывает даже хроническая форма этого заболевания. Помните, что это заболевание не проходит само по себе, а при отсутствии лечения может дать серьезные осложнения. По этой причине без лечения под контролем специалистов обойтись нельзя и лучше обратиться за помощью в кратчайшие сроки.
Лечение стрептодермии у ребенка: основные правила и особенности
Стрептодермия — инфекционное заболевание кожи, вызванное проникновением под кожу стрептококков через микротрещины или поврежденные участки. Заболевание коварно и опасно осложнениями, а также доставляет дискомфорт, особенно в случае с детским организмом. Поэтому важно начинать лечение стрептодермии еще в детском возрасте. А как должно быть? Ниже подробнее об этом.
Причины заболевания
Прежде чем выяснять, каким должно быть лечение рептодермии у ребенка, стоит разобраться в причинах заболевания.Как уже было отмечено, заражение происходит из-за проникновения вглубь кожи стрептококков. Это может произойти при укусе насекомого, появлении ссадин и царапин. В целом стрептококки могут жить на коже и не причинять вреда, но если иммунитет снижается, в организме наблюдается дефицит питательных веществ или ребенок испытывает стресс, то у детей возникает стрептодермия. Лечение, фото, симптомы которого можно изучить на примере этой статьи.
Симптомы
Каковы признаки болезни? Перечислим их:
- Пузырьки на коже малыша, которые лопаются и покрываются коркой;
- абсцессы;
- розовые пятна в местах абсцессов и пузырьков;
- зуд и жжение в области поражения;
- иногда отмечается общее недомогание;
- может повышать температуру.
Но только врач может поставить диагноз и назначить лечение стрептодермии у ребенка.
Лечение
Любые лекарства должны быть назначены врачом после осмотра и осмотра. Но как часто устраняется стрептодермия у детей? Лечение (мази и другие местные средства), конечно, подразумевается, но есть и другие важные моменты:
- Местные антибиотики (мази, кремы, гели). Они помогают бороться с бактериями и предотвращают их распространение по организму.Например, можно использовать препараты на основе фузидовой кислоты. Ремапамулин также эффективен.
- Если инфекция начала распространяться по организму, врач должен прописать общий антибиотик, который нейтрализует активность стрептококков и способствует полному уничтожению этих бактерий.
- Для снятия зуда и жжения можно использовать раствор фукоцина или перманганата калия, а также другие современные средства.
- Снимите воспаление и уменьшите поражение с помощью ихтиоловой или салициловой мази.
- Во время болезни ребенок должен соблюдать особый режим. В нем нельзя купаться, так как влажная среда способствует размножению бактерий. Воздух, одежда и белье должны быть чистыми. А волдыри и язвы должны подсохнуть на открытом воздухе, поэтому закрывать их не нужно.
- Может быть назначено лечение ультрафиолетом.
- Везикулы и абсцессы можно удалить хирургическим путем в особо тяжелых случаях заболевания. Иногда их просто разламывают специальной стерильной иглой, после чего обрабатывают специальным составом.
- При повышении температуры показано обильное питье.

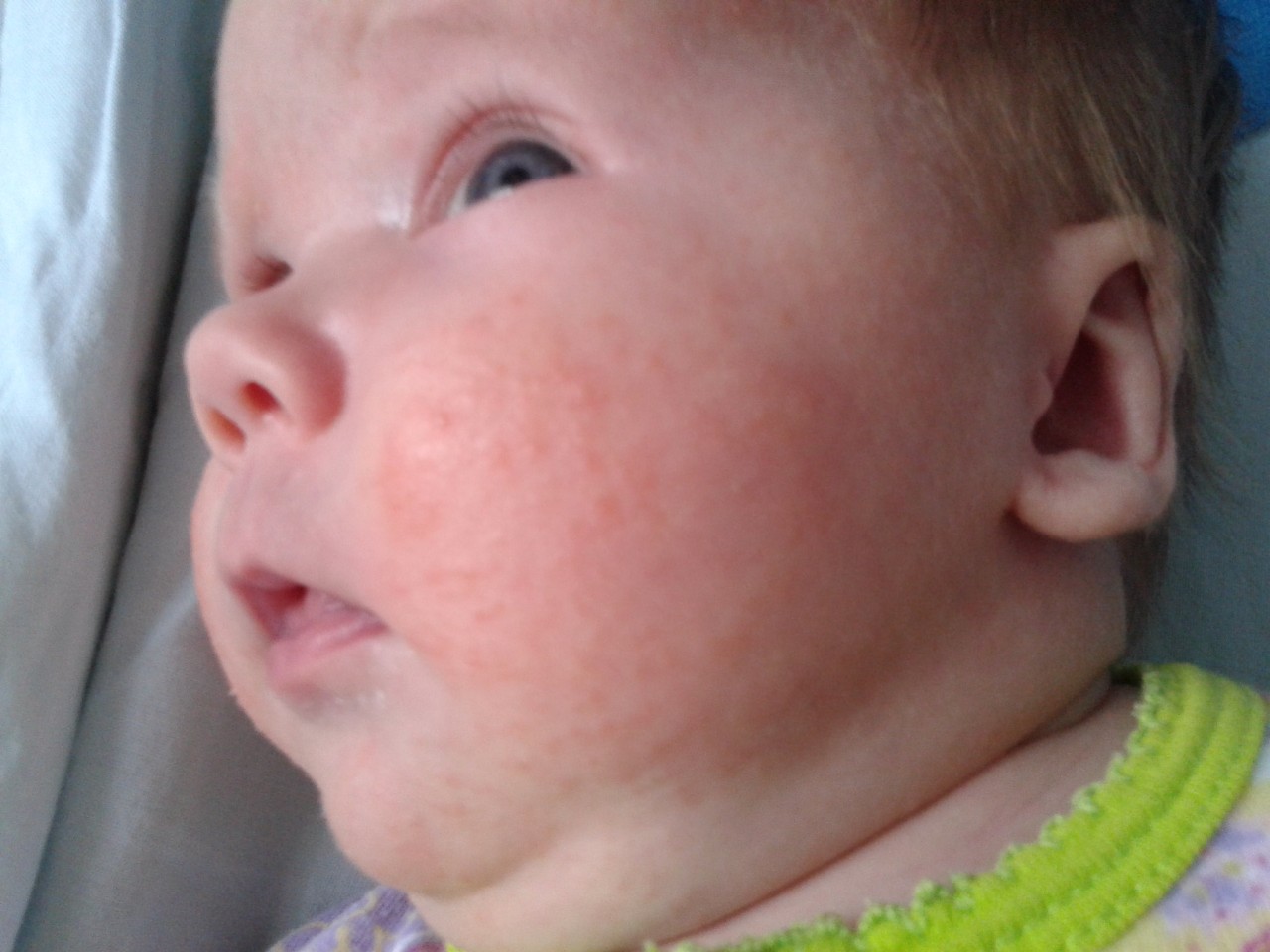

 Первичный элемент сыпи очень быстро превращается в линейные трещины, покрытые корочками желто-медового цвета, отпадающими без следа, но склонными к повторному появлению. Кроме того, щелевидное импетиго может появиться у крыльев носа или возле наружного края глазной щели. Заболевание может сопровождаться выраженным зудом и слюнотечением, которые провоцируют распространение инфекционного процесса по коже лица, отказом от пищи из-за невозможности открыть рот;
Первичный элемент сыпи очень быстро превращается в линейные трещины, покрытые корочками желто-медового цвета, отпадающими без следа, но склонными к повторному появлению. Кроме того, щелевидное импетиго может появиться у крыльев носа или возле наружного края глазной щели. Заболевание может сопровождаться выраженным зудом и слюнотечением, которые провоцируют распространение инфекционного процесса по коже лица, отказом от пищи из-за невозможности открыть рот; После вскрытия на коже образуются мокнущие поверхности ярко-розового цвета.
После вскрытия на коже образуются мокнущие поверхности ярко-розового цвета. Стирать его надо в очень горячей воде и после высыхания прогладить утюгом;
Стирать его надо в очень горячей воде и после высыхания прогладить утюгом;