Врач рассказала, что защищает ребенка в утробе матери от COVID-19
Почему младенец рождается здоровым от коронавирусной мамы? Что защищает его от инфекции? И когда беременность приходится прерывать?
Эти вопросы корреспондент «Российской газеты» задал заведующей акушерским обсервационным отделением перинатального центра имени Шунгаевой, врачу-гинекологу Надежде Сагаевой. Недавно она приняла первые в Калмыкии роды у женщины с COVID-19.
Надежда Мунановна, в вашем отделении две пациентки с коронавирусом благополучно родили малышей. Роды были трудными?
Надежда Сагаева: В обоих случаях заболевание диагностировалось в легкой степени. У первой пациентки это были первые роды, у второй — третьи. Обе родили легко.
Им заранее рассказали, как все будет проходить, поэтому роженицы не боялись и вели себя правильно. Одна женщина после получения отрицательных результатов теста на коронавирус уже выписана вместе с ребенком. Вторая еще нет.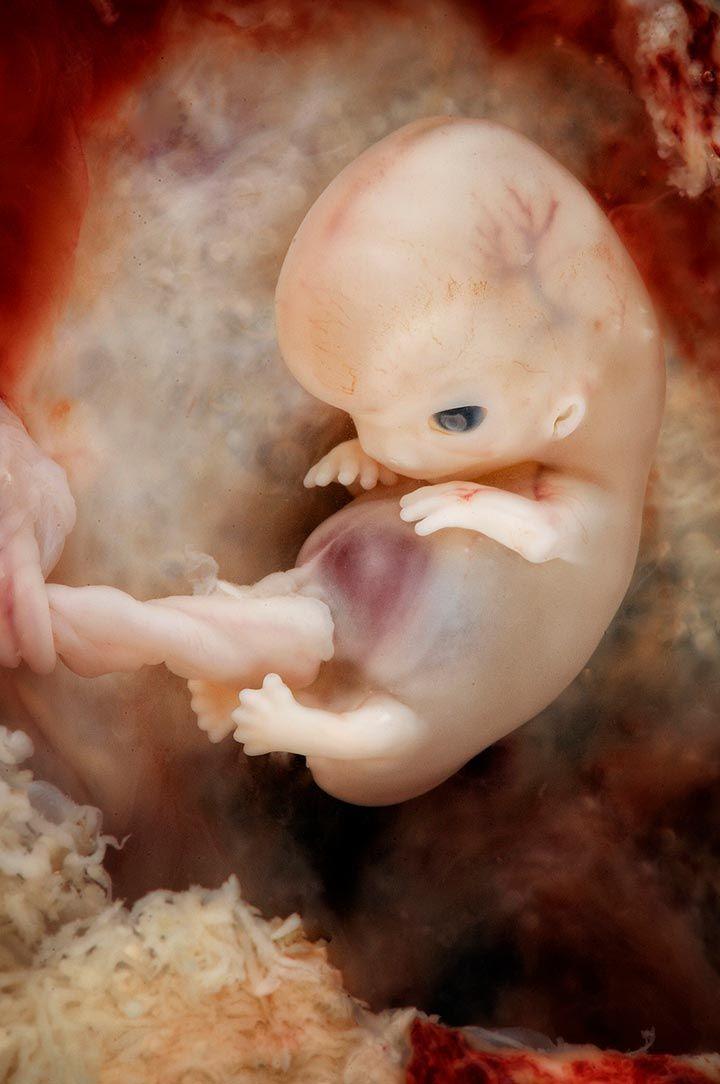 Пока мы ожидаем результаты тестов, она отделена от ребенка. У нас еще есть беременные женщины, которые находятся под наблюдением, но они пока не рожали.
Пока мы ожидаем результаты тестов, она отделена от ребенка. У нас еще есть беременные женщины, которые находятся под наблюдением, но они пока не рожали.
А как вообще получается, что у инфицированной коронавирусом женщины рождается здоровый ребенок?
Надежда Сагаева: Это происходит потому, что плацентная ткань не пропускает вирусы в организм ребенка. Но коронавирус может передаться ему после родов воздушно-капельным путем, поэтому нужно действовать осторожно.
Как принимают роды у женщин с коронавирусом? В чем их особенность?
Надежда Сагаева: Сами роженицы находятся в масках, а медперсонал использует все средства индивидуальной защиты, чтобы исключить вероятность заражения. Многое, конечно, зависит от степени тяжести заболевания.
Поскольку у нас были легкие пациенты, все прошло хорошо. Но, конечно, мы сильно волновались. Ведь это не до конца изученная инфекция и первые такие роды в Калмыкии. Мы постоянно следили за гемодинамикой и сатурацией, то есть за насыщением крови кислородом, чтобы не пропустить дыхательную недостаточность.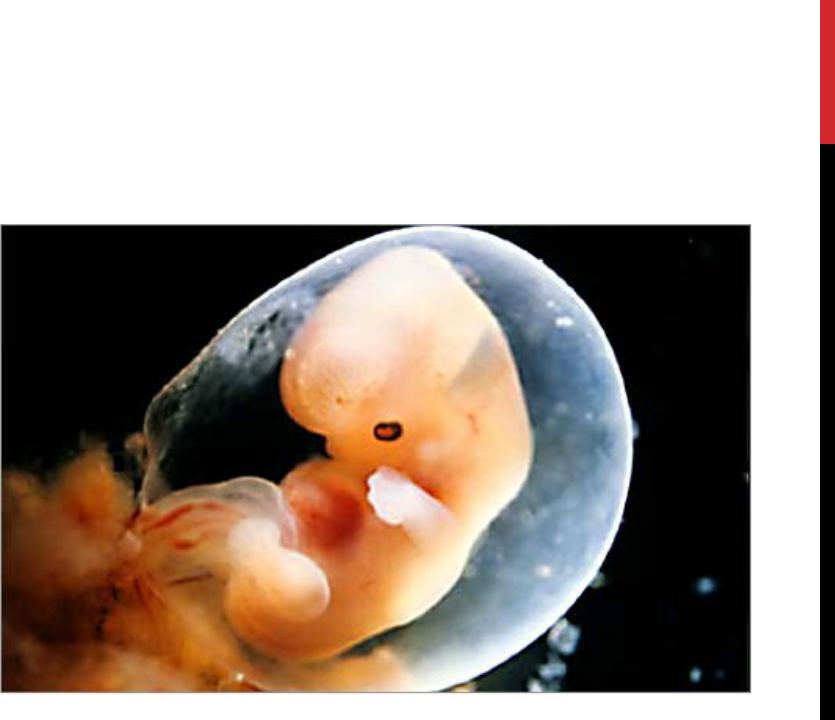 Была опасность осложнения из-за кровотечения.
Была опасность осложнения из-за кровотечения.
А при тяжелой степени заболевания и дыхательной недостаточности, возможно, пришлось бы прибегнуть к экстренному родоразрешению.
Вы принимали роды в средствах индивидуальной защиты. Но в защитном костюме и очках непросто работать, особенно в теплое время года в Калмыкии.
Надежда Сагаева: Да, принимая роды у инфицированных пациенток, мы используем противочумные костюмы, очки и перчатки. Это даже не обсуждается. Конечно, неудобно, жарко, очки запотевают. Но, знаете, в тот момент попросту забываешь о собственных неудобствах. Главное, чтобы женщине было удобно, чтобы ребенок не пострадал, а сами роды прошли хорошо.
Фото: Из архива Надежды Сагаевой.
Что происходит с ребенком, когда он рождается от коронавирусной мамы?
Надежда Сагаева: В случае с инфицированной пациенткой, мы исключаем контакт кожа с кожей, то есть не прикладываем ребенка к матери. Чтобы инфекция не передалась ему воздушно-капельным путем, мы сразу отделяем ребенка от матери. Его изолируют. И берут тест на коронавирусную инфекцию из носоглотки и ротоглотки. После этого за состоянием ребенка наблюдают педиатры.
Чтобы инфекция не передалась ему воздушно-капельным путем, мы сразу отделяем ребенка от матери. Его изолируют. И берут тест на коронавирусную инфекцию из носоглотки и ротоглотки. После этого за состоянием ребенка наблюдают педиатры.
Может ли женщина кормить ребенка грудью, если она болеет или переболела коронавирусом?
Надежда Сагаева: Лактация у женщины сохраняется. После отрицательных результатов на короновирусную инфекцию у мамы и ребенка их выписывают. И разрешают кормление грудью. Разумеется, выписка происходит, если дома нормальная эпидемическая обстановка, а среди окружающих нет инфицированных.
А как происходило лечение беременных женщин с коронавирусом? Не опасно ли это для ребенка?
Надежда Сагаева: Обе наши пациентки перенесли коронавирус в легкой степени. В этом случае особых отличий при лечении беременных женщин нет. Ведется наблюдение за их самочувствием, при необходимости используются жаропонижающие и противовирусные препараты. Конечно, назначаются медикаменты, которые не вредны для ребенка. Тем более, что после 20 недель, когда у плода уже сформировались органы, такое лечение не опасно.
Конечно, назначаются медикаменты, которые не вредны для ребенка. Тем более, что после 20 недель, когда у плода уже сформировались органы, такое лечение не опасно.
Есть ли случаи, связанные с коронавирусом, при которых необходимо прерывать беременность?
Надежда Сагаева: На этот счет имеются разные точки зрения. Поначалу рекомендовалось прерывать беременность сроком до 12 недель у пациенток с COVID-19, но сейчас на это смотрят несколько иначе. Если речь идет о легкой форме заболевания, если беременность желанная, индуцированная, с ЭКО, то прерывать ее необязательно. В каждом конкретном случае врачи принимают решение по ситуации. Конечно, если при первом скрининге на 12-13 неделе выявляются врожденные пороки, особенно несовместимые с жизнью ребенка, то женщине предложат прервать такую беременность.
Ходят ли беременные с коронавирусом в женские консультации и не представляет ли это опасности?
Надежда Сагаева: Из-за сложившейся эпидемической ситуации инфицированные пациентки наблюдаются дистанционно. В случае необходимости специалист приезжает к ним в защитном костюме, проводит смотр и берет анализы. Все это делается на дому.
В случае необходимости специалист приезжает к ним в защитном костюме, проводит смотр и берет анализы. Все это делается на дому.
Требуется ли выписанному младенцу какой-то особый уход и наблюдение?
Надежда Сагаева: Главное условие — соблюдать эпидемический режим. Нужно надевать маску при общении с ребенком, стараться выдерживать изоляцию, чтобы и у мамы, и у ребенка было меньше контактов с внешним миром.
Советы беременным от врача Сагаевой
Совет первый. Из-за изменений в организме беременные женщины более подвержены заражению коронавирусной инфекцией. Поэтому для них особенно важно соблюдать меры социального дистанцирования и санэпидрежим. Необходимо снизить количество контактов, следить за своим самочувствием, использовать маску, почаще измерять температуру и мыть руки.
Совет второй. Все беременные женщины должны наблюдаться в женской консультации дистанционно. А для сдачи анализов и обследования участковый доктор назначит время, в которое они могут прийти, чтобы не пересекаться с другими пациентками.
Совет третий. Обязательно нужно проходить обследование при первом и втором триместре.
Совет четвертый. На роды надо идти психологически подготовленными и ничего не бояться.
Кстати
Вирус родам не помеха
В Ростовской области у 24 беременных женщин выявили коронавирус. 12 из них уже выздоровели, а за остальными наблюдают медики. За время эпидемии у 11 женщин с легким и средним течением болезни родились уже 13 детей.
Все материалы сюжета «COVID-19. Мы справимся!» читайте здесь.
Анэмбриония – беременность или нет?
К сожалению, далеко не все наступившие беременности завершаются деторождением. Репродуктивные потери при этом могут быть обусловлены различными причинами. И одной из них является неразвивающаяся или замершая беременность. Н долю этой патологии приходится до 15-20% репродуктивных потерь. В настоящее время выделяют 2 варианта замершей беременности: гибель эмбриона и анэмбриония. Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Анэмбриония – что это такое?
Анэмбриония – это отсутствие эмбриона в развивающемся плодном яйце. Такое состояние называют также синдромом пустого плодного яйца. Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
В настоящее время выделено достаточно много возможных причин анэмбрионии. К ним относят:
- Генетические аномалии, которые отмечаются почти в 80% патологического состояния. Обычно они связаны с грубыми и/или множественными хромосомными нарушениями. Причем при анэмбрионии такие аномалии носят качественный характер, а при гибели эмбриона и его аборте – преимущественно количественный.
 Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.
Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран. - Некоторые острые вирусные и бактериальные заболевания, протекающие на ранних сроках беременности и приводящие к поражению эмбриональных тканей или трофобласта. Наиболее опасны в этом плане ТОРЧ-инфекции, хотя и другие возбудители могут проявлять эмбриотропность.
- Персистирующие вирусно-бактериальные инфекции органов репродуктивной системы, приводящие к развитию хронического эндометрита. И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.
- Радиационное воздействие на развивающийся эмбрион.
- Экзогенные интоксикации: прием препаратов с эмбриотоксическим действием, наркомания, воздействие некоторых промышленных и сельскохозяйственных ядов (токсинов).

- Эндокринные расстройства у беременной женщины. И наиболее критичным является дефицит прогестерона и нарушения его обмена, что является основной причиной патологии децидуализации эндометрия и аномальной имплантации плодного яйца.
В целом причины возникновения патологии в большинстве случаев остаются не диагностированными. Обычно удается определить лишь предположительную этиологию.
Проведение генетической диагностики абортированных тканей может выявить явные аномалии наследственного материала. Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.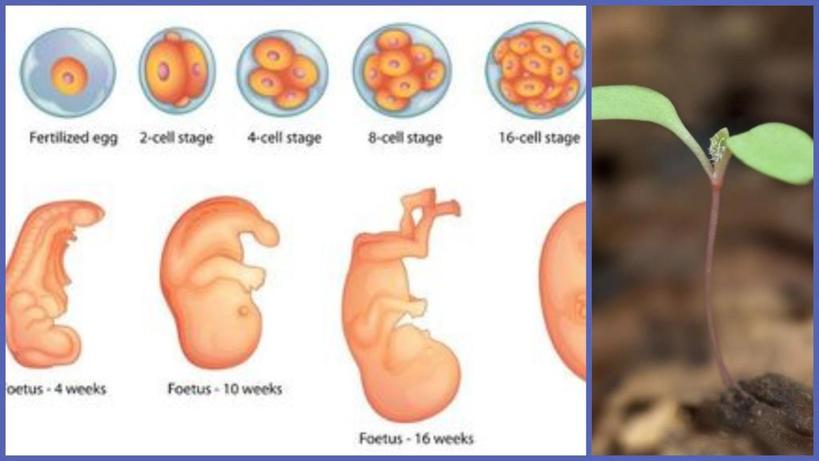
Патогенез
Анэмбриония является следствием прекращения размножения и дифференцировки эмбриобласта или внутренней клеточной массы – группы клеток, в норме дающих начало тканям плода. И происходит это на самых ранних этапах беременности (обычно на 2-4 неделях гестации), причем без нарушения развития плодных оболочек из трофобласта. В результате образуется так называемое пустое плодное яйцо, которое продолжает расти даже при отсутствии в нем эмбриона.
К патогенетически важным факторам развития заболевания относят:
- Унаследованные от родителей или приобретенные хромосомные аберрации и другие генетические аномалии. Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
- Избыточное образование в организме женщины циркулирующих иммунных комплексов.

- Чрезмерная активация Т-хелперов с повышением концентрации и агрессии секретируемых ими цитокинов. Эти вещества способны оказывать прямое и опосредованное повреждающее действие на эмбриональные ткани с нарушением их пролиферации и дифференцировки. Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.
Важно понимать, что при анэмбрионии в организме женщины вырабатываются вещества, способствующие пролонгации беременности. Поэтому в значительной части случаев самопроизвольный аборт не происходит. У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови.
В последующем возможно отторжение аномального плодного яйца. При этом могут быть диагностированы угроза прерывания беременности (в том числе с образованием отслаивающих ретрохориальных гематом) или самопроизвольный аборт (выкидыш). Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.
Как это проявляется?
Анэмбриония не имеет собственных клинических симптомов, все появляющиеся нарушения связаны обычно с угрозой прерывания такой патологической беременности. И к настораживающим признакам можно отнести наличие клинических проявлений относительной прогестероновой недостаточности, что создает предпосылки для самопроизвольного аборта.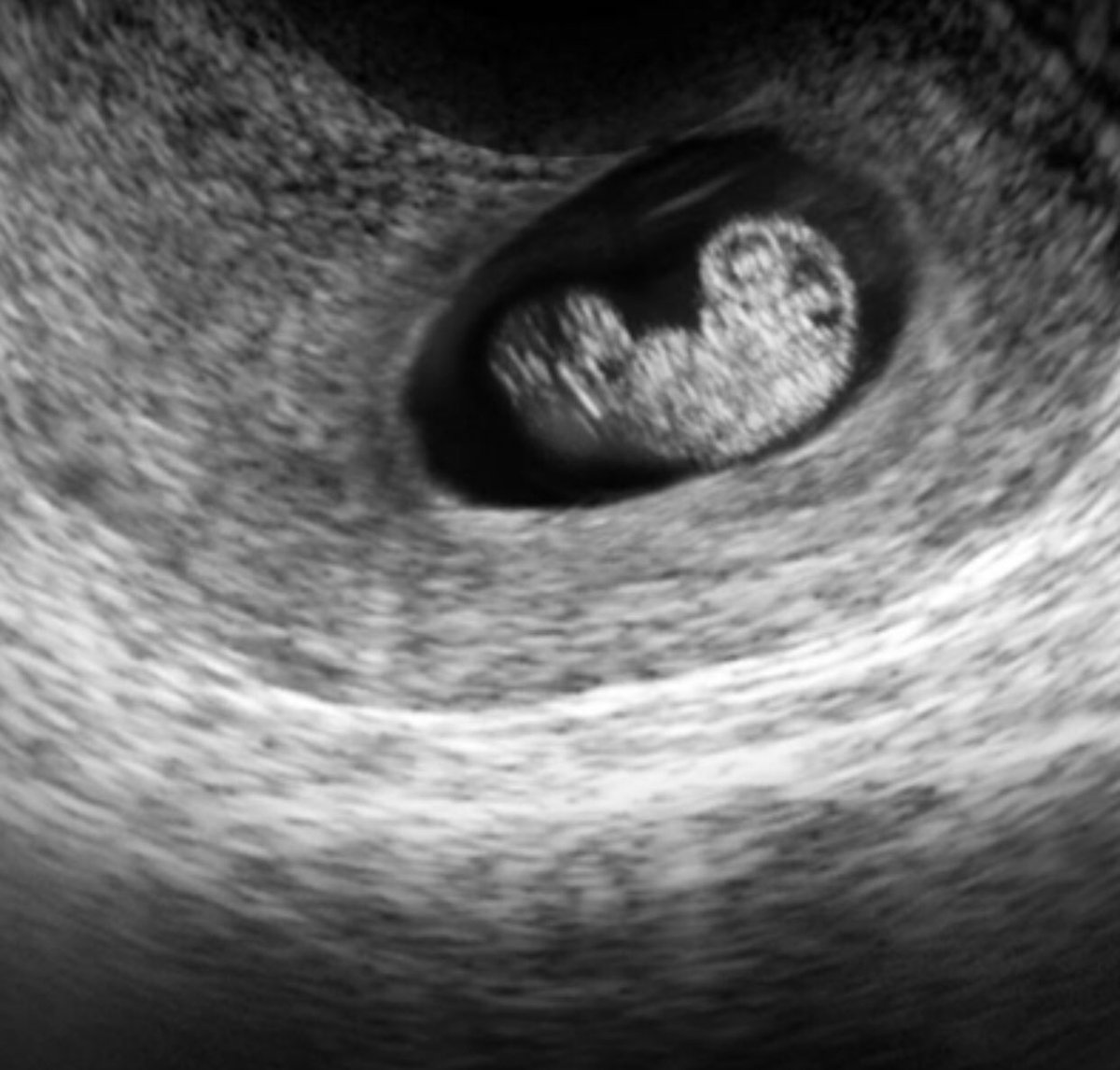 Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
Диагностика
Как и другие формы замершей беременности, анэмбриония выявляется в первом триместре гестации. И основным диагностическим инструментом при этом является УЗИ, ведь именно это исследование позволяет визуализировать имеющиеся отклонения.
При этом достоверно выявить симптомы можно лишь после 8-ой недели гестации. На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
Основные эхографические признаки:
- отсутствие желточного мешка при диаметре плодного яйца 8-25мм;
- отсутствие эмбриона в плодном яйце диаметром более 25 мм.
К дополнительным признакам замершей беременности относят неправильную форму плодного яйца, недостаточный прирост его диаметра в динамике, слабую выраженность децидуальной реакции, отсутствие сердцебиения на сроке гестации 7 и более недель. А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
Заподозрить анэмбрионию можно также при динамической оценке уровня ХГЧ в крови. Прирост уровня этого гормона по нижней границе нормы должен быть основанием для дальнейшего обследования женщины с проведением УЗИ.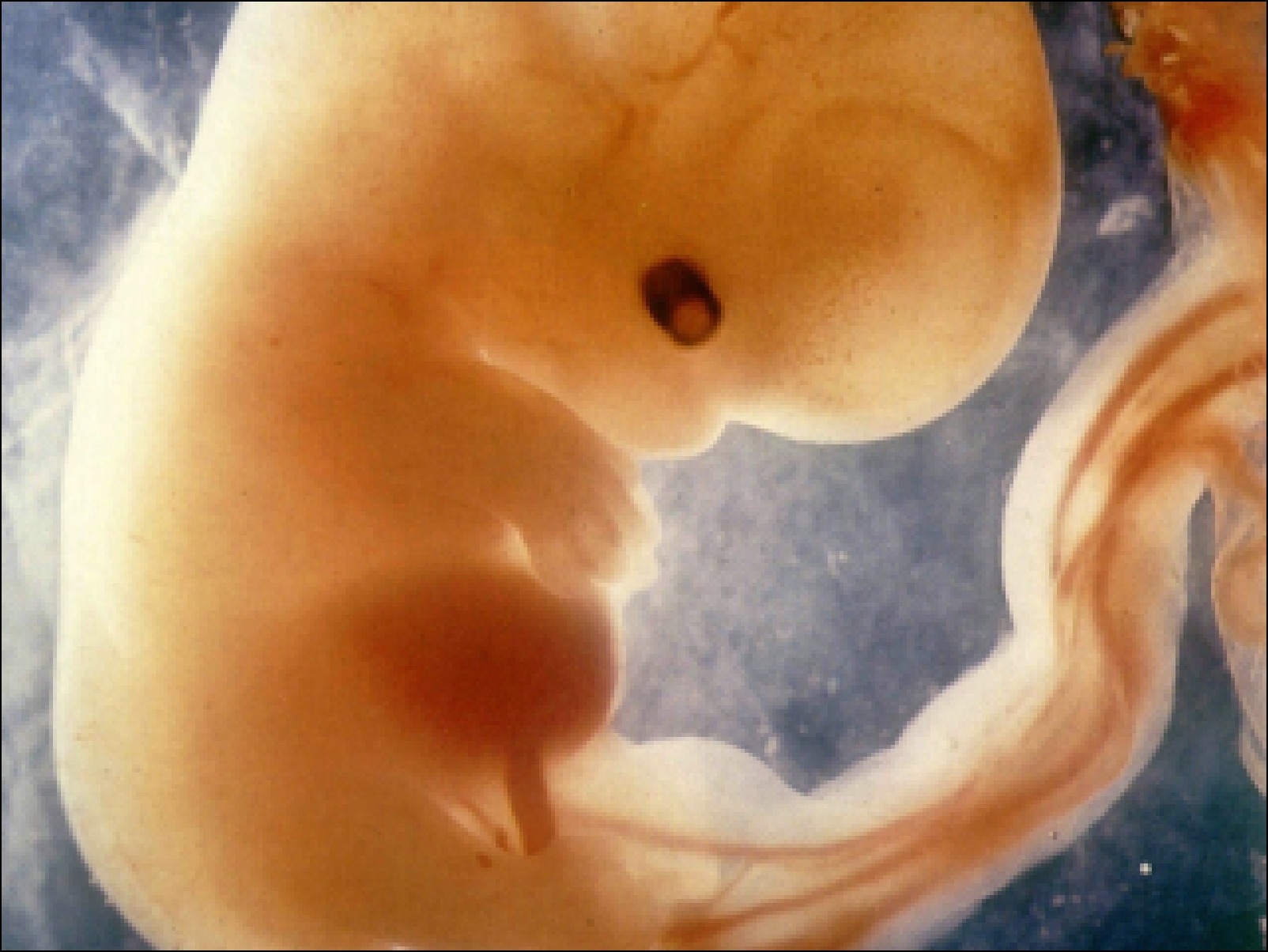 Важно понимать, что ХГЧ вырабатывается и при синдроме пустого плодного яйца. Причем его уровень при этой патологии будет практически нормальным, в отличие замершей беременности с гибелью нормально развивающегося эмбриона. Поэтому отслеживание косвенных признаков беременности и рост ХГЧ при анэмбрионии нельзя отнести к достоверным методам диагностики.
Важно понимать, что ХГЧ вырабатывается и при синдроме пустого плодного яйца. Причем его уровень при этой патологии будет практически нормальным, в отличие замершей беременности с гибелью нормально развивающегося эмбриона. Поэтому отслеживание косвенных признаков беременности и рост ХГЧ при анэмбрионии нельзя отнести к достоверным методам диагностики.
Разновидности
Возможны несколько вариантов синдрома пустого плодного яйца:
- Анэмбриония I типа. Эмбрион и его остатки не визуализируются, размеры плодного яйца и матки не соответствуют предполагаемому сроку беременности. Диаметр яйца составляет обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели гестации.
- Анэмбриония II типа. Эмбриона нет, но плодное яйцо и матка соответствуют сроку гестации.
- Резорбция одного или нескольких эмбрионов при многоплодной беременности. При этом одновременно визуализируются нормально развивающиеся и регрессирующие плодные яйца.
 По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
Все эти разновидности определяются лишь с помощью УЗИ, характерных
Что делать?
Подтвержденная анэмбриония является показанием для искусственного прерывания беременности. При этом не учитывается срок гестации, самочувствие женщины и наличие у нее признаков возможного самопроизвольного аборта. Исключение составляет ситуация, когда диагностируется анэмбриония второго плодного яйца при многоплодной беременности. В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.
Прерывание замершей беременности проводится только в стационаре. После процедуры эвакуации плодного яйца женщина должна находиться под врачебным наблюдением. Во многих случаях после неё назначается дополнительное медикаментозное и иногда физиотерапевтическое лечение, направленное на нормализацию гормонального фона, профилактику воспалительных и геморрагических осложнений, ликвидацию выявленной инфекции.
Для проведения медицинского аборта при этой патологии возможно использование нескольких методик. Могут быть использованы:
- медикаментозный аборт – прерывание беременности с помощью гормональных препаратов, провоцирующих отторжение эндометрия вместе с имплантированным плодным яйцом;
- вакуумная аспирация содержимого полости матки;
- выскабливание – операция, включающая механическое удаление плодного яйца и эндометрия специальным инструментом (кюреткой) после принудительного расширения канала шейки матки бужами.
Медикаментозный аборт при анэмбрионии возможен лишь на сроке 6-8 недель. В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
Обследование после искусственного аборта обязательно включает УЗ-контроль.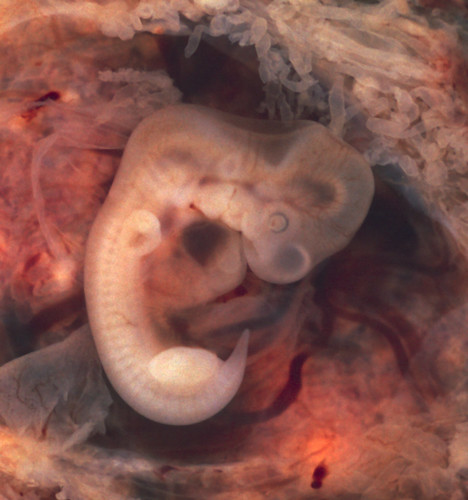 Это позволяет подтвердить полную эвакуацию плодных оболочек и эндометрия, исключить нежелательные последствия аборта в виде гематометры, перфорации и эндометрита.
Это позволяет подтвердить полную эвакуацию плодных оболочек и эндометрия, исключить нежелательные последствия аборта в виде гематометры, перфорации и эндометрита.
Прогноз
Может ли повториться анэмбриония? Смогу ли еще иметь детей? Эти вопросы беспокоят всех пациенток, перенесших эту патологию. К счастью, в большинстве случаев состояние не повторяется, женщине в последующем удается благополучно забеременеть и выносить ребенка. Но при этом ее относят к группе риска по возможному развитию осложнений беременности и родов. Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.
Беременность после анэмбрионии теоретически возможна уже в следующем овариально-менструальном цикле. Но желательно дать организму восстановиться. Поэтому планирование повторного зачатия рекомендуют начинать не ранее, чем через 3 месяца после проведенного искусственного аборта. Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Для предупреждения наступления беременности предпочтение отдают барьерному методу и гормональной контрацепции. Подбор средства при этом осуществляется индивидуально. Внутриматочные спирали сразу после перенесенной замершей беременности не используют во избежание развития эндометрита.
Профилактика
Первичная профилактика анэмбрионии включает тщательное планирование беременности с проведением комплексного обследования. При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
Вторичная профилактика проводится при наличии у женщины в анамнезе самопроизвольных абортов и анэмбрионии. Первая беременность с синдромом пустого плодного яйца – повод для последующего обследования женщины на инфекции и нарушения гемостаза. При повторении ситуации показано проведение также генетического обследования супругов для исключения у них аномалий наследственного материала. В некоторых случаях последующее зачатие предпочтительно проводить с помощью ЭКО, что позволит использовать преимплантационную диагностику для выявления у эмбрионов хромосомных нарушений.
Первая беременность с синдромом пустого плодного яйца – повод для последующего обследования женщины на инфекции и нарушения гемостаза. При повторении ситуации показано проведение также генетического обследования супругов для исключения у них аномалий наследственного материала. В некоторых случаях последующее зачатие предпочтительно проводить с помощью ЭКО, что позволит использовать преимплантационную диагностику для выявления у эмбрионов хромосомных нарушений.
Анэмбриония диагностируется достаточно часто. И, к сожалению, в настоящее время пока не удается полностью исключить такую патологию уже на этапе планирования беременности. Ведь она может развиться даже у полностью здоровых и обследованных пациенток. При этом перенесенная замершая беременность не означает невозможность повторного успешного зачатия, большинству женщин после анэмбрионии удается благополучно родить здорового ребенка.
3 неделя беременности от зачатия
Третья неделя беременности примечательна тем, что после завершившегося оплодотворения яйцеклетки, особые процессы обеспечивают объединение генетического материала родителей – сперматозоида и яйцеклетки. При этом оплодотворить яйцеклетку может только один сперматозоид и от того, какая хромосома будет в нем (X или Y), зависит пол будущего ребенка. 3 недели беременности – это хоть и небольшой, но важный срок как для женщины, так и для будущего малыша.
При этом оплодотворить яйцеклетку может только один сперматозоид и от того, какая хромосома будет в нем (X или Y), зависит пол будущего ребенка. 3 недели беременности – это хоть и небольшой, но важный срок как для женщины, так и для будущего малыша.
От поведения матери напрямую зависит, как именно будет протекать беременность в дальнейшем. Важно знать, что именно происходит в организме на третьей неделе срока, чего остерегаться, чтобы не случилось преждевременное прерывание беременности.
Два взгляда на срок
Есть два понятия – акушерский и эмбриональный срок. Первый используют врачи, ведя отсчет от первого дня последней менструации. Эмбриональный срок рассчитывается от середины цикла, когда происходит овуляция и зачатие.
Собственно, третья акушерская неделя и три недели от зачатия – это абсолютно разные сроки, разница между которыми составляет 14 дней. Говоря точнее, то в акушерской практике 3 неделя – это период оплодотворения. Созревшая яйцеклетка движется к маточной полости. В определенный момент в нее проникает сперматозоид, поэтому дальнейшее движение уже продолжает зигота.
В определенный момент в нее проникает сперматозоид, поэтому дальнейшее движение уже продолжает зигота.
Какие есть ощущения?
Беременная женщина на этом этапе (если мы говорим об акушерском 3-недельном сроке), может не испытывать каких-либо разительных изменений в поведении своего организма. Но гормональная перестройка уже началась, поэтому в течение ближайших недель могут появиться первые симптомы того, что произошло оплодотворение яйцеклетки.
Появляются изменения в обонянии, которое становится более чувствительным. Возникают субъективные оценки окружающих запахов, которые могут теперь восприниматься несколько иначе. К примеру, ранее нравившийся парфюм мужа может резко разонравиться. При этом другие привычные запахи, к которым изначально было нейтральное отношение, могут вызывать приятные эмоции.
Меняются также пищевые пристрастия. Рецепторы становятся более чувствительными, поэтому привычные продукты питания воспринимаются по-другому. Если раньше женщине нравился определенный продукт (бананы, кофе, огурцы и т. д.), то сейчас их запах и вкус могут вызывать отвращение. Все эти проявления индивидуальны, т.е. вовсе не обязательно, что они будут встречаться у каждой беременной на этой стадии развитии плода.
д.), то сейчас их запах и вкус могут вызывать отвращение. Все эти проявления индивидуальны, т.е. вовсе не обязательно, что они будут встречаться у каждой беременной на этой стадии развитии плода.
Все перемены в организме происходят по причине гормональной и физической перестройки. К другим признакам также относятся следующие проявления:
- Изменение привычного режима дня. Раньше женщина могла бодрствовать с самого утра, то теперь она становится сонливой, чувствует себя постоянно уставшей.
- Возникновение запоров.
- Повышается чувствительность сосков.
- Более частые позывы к мочеиспусканию, обусловленные расслаблением гладкой мускулатуры кишечника.
- Рвотные позывы.
Что заметят окружающие?
Говоря о трех неделях акушерского срока, вполне вероятно, что внешние признаки могут отсутствовать, но если речь идет об том же периоде эмбрионального срока (примерно 5-6 акушерская неделя), то изменения будут присутствовать.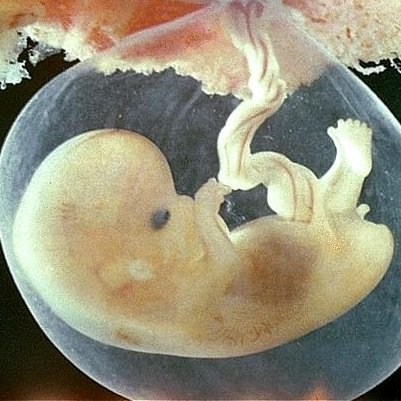
При врачебном осмотре выявляется ряд симптомов: набухание груди, повышение ее чувствительности, матка увеличивается в размерах и т.д. У самой женщины может резко меняться настроение, понижаться или повышаться аппетит.
Развитие эмбриона на этом сроке
Эмбрион на этом сроке еще очень мал – его диаметр составляет порядка 0,1-0,2 мм. Но в нем уже находится около двухсот клеток. Половую принадлежность будущего малыша еще не удается узнать, потому что формирование пола только начинается.
На этом сроке происходит прикрепление эмбриона к маточной полости. Процесс достаточно сложный, поэтому он занимает определенное время. Здесь важна выработка иммунопрессорного белка, который нужен для того, чтобы матка не отторгла зародыш. Дело в том, что в эмбрионе определенная часть клеток досталась от отца, т.е. для организма матери они являются чужеродными.
После принятия эмбриона, начинается формирование плаценты. Через нее плоду будут поступать все необходимые вещества для его правильного развития.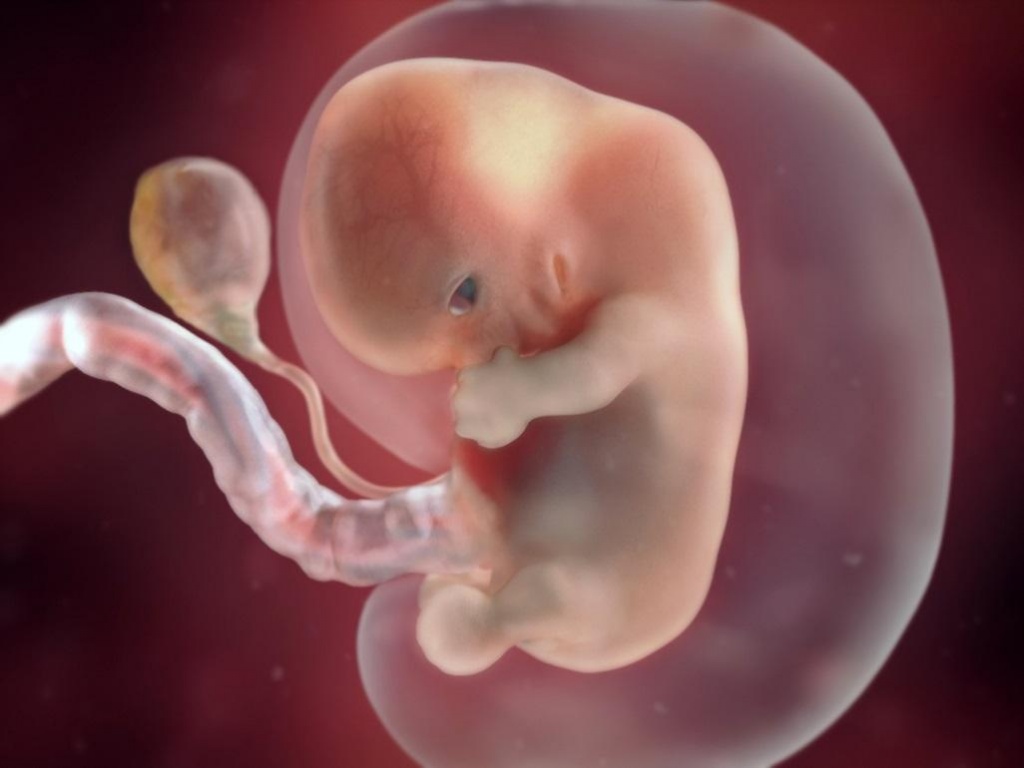
Возможные проблемы
Современная медицина не может на 100% гарантировать, что ребенку и его матери ничего не угрожает на этом сроке. Редко, но случается ряд осложнений:
- Внематочная беременность. Такое происходит, когда оплодотворенная яйцеклетка закрепляется в других местах, а не в маточной полости. Это может быть яичник или маточная труба. Явный признак – это очень сильная боль в области живота (не внизу, а справа или слева). Процент таких беременностей достаточно мал, но вероятность, что это произойдет, всегда присутствует. Такой диагноз может поставить только врач, поэтому не нужно заниматься самодиагностикой. Есть методы лечения, которые щадяще воздействуют на организм, поэтому женщина остается способной к деторождению.
- Выкидыш. Происходит отторжение уже прикрепившегося к маточной полости плода. Признаками выкидыша является острая боль в животе, поясничной области, а также кровянистые выделения.
- Замершая беременность. Проблемы с плодом могут быть различны.
 Возможная ситуация – это его замирание. Изначально тесты и анализ ХГЧ показывают положительный результат, а после замирания – отрицательный. Месячные отсутствуют. Такое состояние обусловлено генетическими факторами, несоблюдением рекомендаций врача по поводу образа жизни со стороны женщины, воспалительные процессы, а также различные инфекции.
Возможная ситуация – это его замирание. Изначально тесты и анализ ХГЧ показывают положительный результат, а после замирания – отрицательный. Месячные отсутствуют. Такое состояние обусловлено генетическими факторами, несоблюдением рекомендаций врача по поводу образа жизни со стороны женщины, воспалительные процессы, а также различные инфекции.
Нужен ли УЗИ?
Рассматривая именно третью акушерскую неделю, использование ультразвукового исследования может быть малоинформативным. Дело в том, что на снимке будущий малыш будет выглядеть как небольшая черная точка.
Но если есть подозрение на внематочное течение беременности, то именно этот метод диагностики позволит определить место прикрепления плода. Для прояснения картины, УЗИ может проводиться трансвагинально.
Половая близость
Если женщина беременна, есть ряд признаков, указывающих на зачатие, то она начинает задумываться о том, что может навредить ей и негативно отразиться на будущем ребенке.
Под «подозрение» попадает половая близость с партнером, но поспешим вас успокоить – особых противопоказаний к сексу, тем более на таком сроке, нет. Единственное, сексуальный контакт нужно строго запретить, если есть риск выкидыша.
Другой вопрос – это само желание женщины. На этом этапе уже происходит гормональная перестройка у беременных, поэтому у некоторых наблюдается снижение сексуального влечения. У других, напротив, либидо усиливается, поэтому все сугубо индивидуально.
Несколько рекомендаций
Процессы, происходящие в организме на этом сроке, требуют со стороны женщины более внимательного отношения к своему здоровью. Нужно заботиться о себе и о будущем малыше. Необходимо постараться исключить из своей жизни любые стрессы, окружить себя обстановкой, приносящей только положительные эмоции.
Сигареты и алкоголь – это то, что нужно было исключить еще на этапе планирования будущей беременности. Нужно менять рацион питания, добавляя в него больше нежирной рыбы и мяса, фруктов, овощей. Врач также должен назначит прием витаминов для поддержания здоровья.
Врач также должен назначит прием витаминов для поддержания здоровья.
Замершая беременность: причины, симптомы, диагностика, профилактика
Замершая беременность на раннем сроке – это гибель плода в утробе. Он прекращает свое развитие и погибает на сроке до 28 недель. Симптомы могут быть незначительными, что повышает риск интоксикации материнского организма. Если во время беременности плод замер и прекратил свое развитие, необходимо срочное посещение акушера-гинеколога.
Симптомы и признаки замершей беременности
Замершая беременность на раннем сроке протекает абсолютно незаметно, может длиться в течение 1-2 недель. В этом заключается опасность ситуации.
В этом заключается опасность ситуации.
Спустя 10-12 дней у женщины появляются первые симптомы замершей беременности:
- выделения с кровью;
- сильная боль внизу живота;
- после 18 недели можно отследить прекращение шевеления плода.
Симптомов замершей беременности на первом триместре нет. Иногда проявляются мажущие кровянистые выделения, появляется тянущее чувство ниже пупка.
Вторая замершая беременность говорит о наличии патологии, которая требует тщательного изучения.
У вас появились симптомы замершей беременности??
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Причины развития
К сожалению, чаще встречается первая замершая беременность.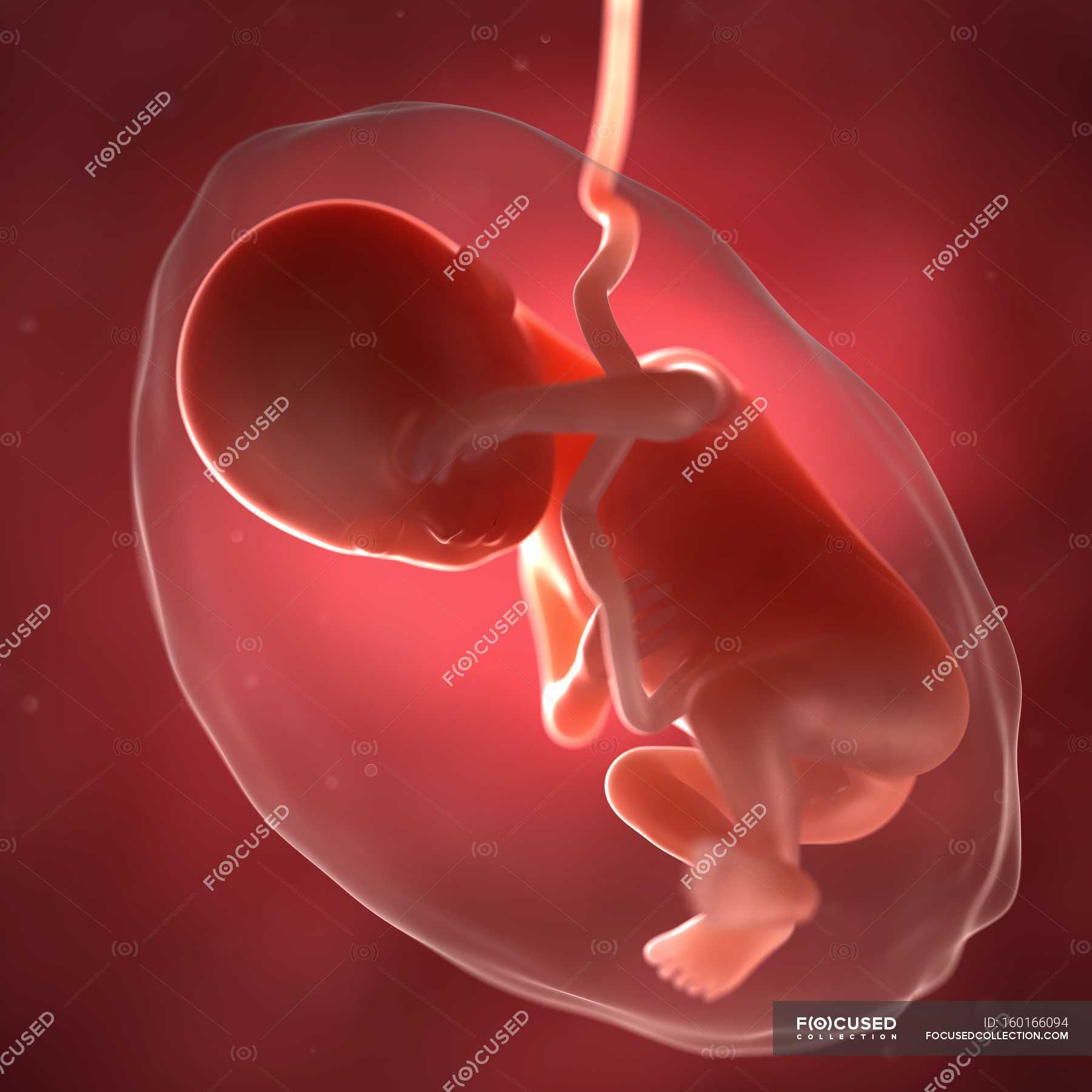 Это связано с отсутствием подготовки собственного организма. Такое может случиться у любой женщины.
Это связано с отсутствием подготовки собственного организма. Такое может случиться у любой женщины.
Основные причины:
- генетические и хромосомные отклонения вызывают развитие аномалий, которые несовместимы с жизнью плода;
- плод был инфицирован инфекциями и вирусами, передаваемыми половым путем – еще до беременности необходимо исключить риск наличия или развития таких заболеваний;
- гормональный сбой увеличивает риск выкидыша, во время вынашивания следует контролировать уровень прогестерона;
- проблема свертывания крови провоцирует образование тромбов, они не позволяют доставлять достаточное количество кислорода ребенку;
- резус-конфликт вызывает выработку антител, провоцирующих кислородное голодание плода.
Факторы риска
Точно ответить на вопрос «Почему замирает беременность?» довольно сложно.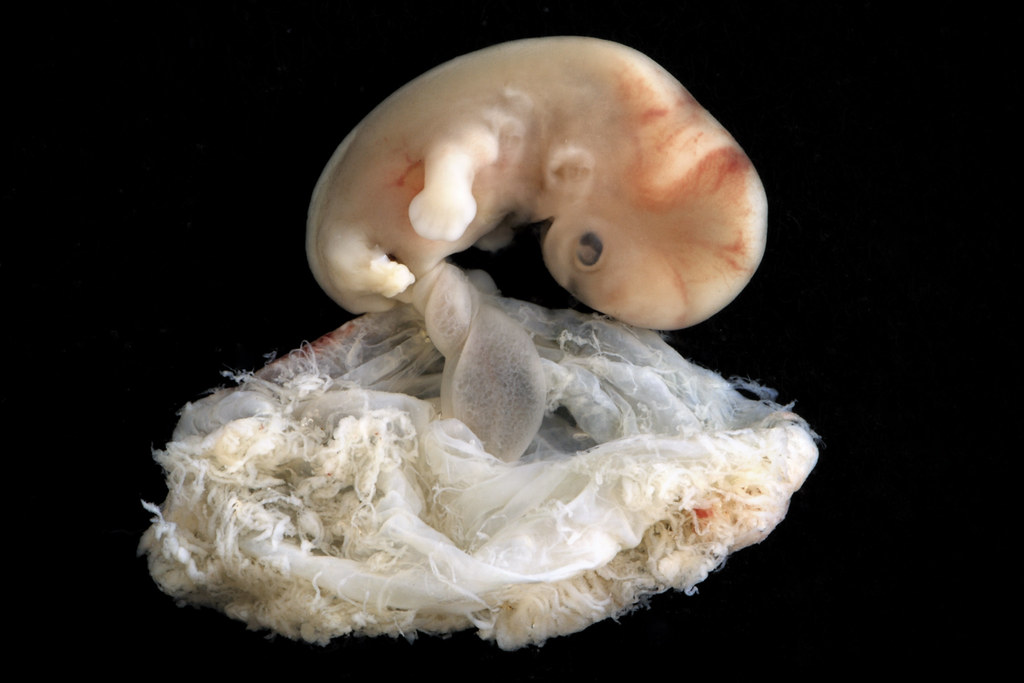
Рассмотрим наиболее распространенные факторы:
- вирусные заболевания способны повлиять на развитие плода;
- основная причина – нарушения гормонального фона;
- несоблюдение рекомендаций врача;
- сильные стрессы;
- перегрев или сильное промерзание запрещены во время вынашивания ребенка;
- курение и алкоголь;
- очень тесная одежда может навредить протеканию беременности;
- следует отказаться от самолечения и приема препаратов, непрописанных врачом, химические процессы организма тесно взаимосвязаны друг с другом, эффект может быть непредсказуемым.
Осложнения
Признаки замершей беременности вызывают следующие осложнения:
- депрессия.
 Требует медикаментозного лечения, посещения психиатра;
Требует медикаментозного лечения, посещения психиатра; - мумифицирование плода, наступает при длительной замершей беременности, мумификация происходит за счет солей кальция, требует оперативного вмешательства;
- инфицирование организма матери. Токсины, которые образовываются из-за разложения плода, быстро попадают в кровь женщины. Возникает сепсис, интоксикация, нарушается правильная свертываемость крови;
- литопедион – это окаменелый плод, который подвергся кальцификации в организме. Женщина при этом может не ощущать болезненных симптомов.
Когда следует обратиться к врачу
Гинеколог должен наблюдать своих пациентов на протяжении всего периода беременности. Если возникает риск замершей беременности, сроки которой не превышают 12 недель, необходимо сразу обратиться к врачу. Он определит состояние плода и назначит дальнейшие обследования, лечение.
Он определит состояние плода и назначит дальнейшие обследования, лечение.
Подготовка к посещению гинеколога
- Необходимо принять душ перед посещением врача.
- Посещать врача лучше с пустым мочевым пузырем, чтобы не мешать пальпации.
- Не принимать лекарств, которые могут повлиять на микрофлору или общее состояние организма, это помешает врачу собрать точный анамнез.
Симптомы замершей беременности могут вовсе не проявляться. Чтобы избежать интоксикации организма, следует регулярно посещать гинеколога.
Диагностика замершей беременности
Диагностика проводится 2 способами: анализ крови и УЗИ. Если на ультразвуковой диагностике выявляется остановка сердца плода, пациентку направляют к гинекологу для дальнейших процедур.
Если на ультразвуковой диагностике выявляется остановка сердца плода, пациентку направляют к гинекологу для дальнейших процедур.
Пациент может записаться и получить консультацию в удобное для него время. Программа ведения беременности полностью соответствует клиническим рекомендациям и новейшим стандартам.
АО «Медицина» (клиника академика Ройтберга) находится в ЦАО Москвы, недалеко от м Маяковская, м Белорусская, м Новослободская, м Тверская, м Чеховская. По адресу: 2-й Тверской-Ямской переулок, дом 10.
Лечение
Лечение происходит 3 способами:
- кюретаж;
- аспирация;
- искусственные роды.
Кюретаж – выскабливание полости матки. Чистка после замершей беременности проводится на сроке от 5 недель.
Аспирация – откачивание остатков плодного яйца. Проводят на ранних сроках до 5 недель.
Кюретаж и аспирацию проводят под наркозом. Процедура занимает около 30 минут. После операции обязательно выписывают курс антибиотиков. Затем пациентка посещает врача в течение каждой недели. Если осложнения не проявятся, а причины замершей беременности устранены, женщина может продолжать жизнь в своем привычном ритме.
После потери эмбриона многие женщины находятся в подавленном состоянии, начинают винить себя, что могли что-то сделать неверно. Это абсолютная ошибка, которая может привести к депрессии. Чтобы облегчить свое состояние, следует обратиться к психологу, а также к гинекологу и другим специалистам, которые помогут подготовить организм к беременности.
После лечения, женщина может планировать беременность после замершей беременности уже через полгода.
Домашние средства лечения
Лечение замершей беременности, сроки которой превысили 12 недель, подразумевает оперативное вмешательство. В домашних условиях и восстановление организма невозможно. Для успешного выздоровления необходима сдача большого количества анализов и длительное восстановление, сопряженное с приемом антибиотиков. В домашних условиях возможно поднять общий тонус организма.
В домашних условиях и восстановление организма невозможно. Для успешного выздоровления необходима сдача большого количества анализов и длительное восстановление, сопряженное с приемом антибиотиков. В домашних условиях возможно поднять общий тонус организма.
Важно! Во время вынашивания плода, любые препараты должны приниматься по назначению врача. Многие отвары и травы негативно воздействуют на плод и даже могут спровоцировать ранние роды или выкидыш.
Чтобы повысить уровень прогестерона, необходимо:
- включить в рацион кисломолочные продукты, сыры, творог, молоко, сливки;
- питаться жирными сортами рыбы;
- не забывать об орехах, ягодах, фруктах и овощах;
- пить отвар из семян подорожника, боровой матки, листьев малины.
Употреблять отвары лучше во второй половине цикла. Употреблять напиток в объеме 200 мл, не более 2 раз в день.
Важно! Отвары, повышающие прогестерон нельзя пить одновременно с гормональными препаратами.
Чтобы подготовиться к беременности, нужно:
- заменить кофе на чай с ромашкой, мятой, шиповником и душицей;
- заменить сахар и подсластители на натуральный мед;
- пить больше чистой воды;
- пролечиться от половых инфекций и поддерживать здоровье с помощью отвара красной щетки, боровой матки, мать-и-мачехи.
Профилактика
Профилактикой выступает тщательная подготовка к новому вынашиванию плода. Для этого необходимо изучить проблему предыдущей остановки развития эмбриона.
Чтобы исключить признаки замершей беременности, нужно:
- посетить генетика, который проконсультирует мужчину и женщину. Он просчитает вероятность замершей беременности;
- обоим партнерам необходимо обследоваться на наличие половых инфекций.
 При их наличии не приступать к зачатию, пока организм полностью не восстановиться;
При их наличии не приступать к зачатию, пока организм полностью не восстановиться; - до зачатия нужно узнать резус-фактор и группу крови. Если резус будет отрицательным, женщина должна наблюдаться у врача, который проконтролирует динамическое наблюдение и будет контролировать титр антител;
- контроль гормона прогестерона снизит риск выкидыша и остановку развития. Если его уровень слишком низок, женщине назначают специальные препараты.
Также есть смысл отказаться от курения и распития увеселительных напитков. Сделать это необходимо не только женщине, но и мужчине.
Как записаться к акушеру-гинекологу?
Записаться на прием к врачу можно, заполнив простую форму на сайте или позвонив по номеру телефона +7 (495) 775-73-60. Звонить можно круглосуточно. Причины замершей беременности невозможно обнаружить самостоятельно, обязательна консультация нескольких специалистов.
Звонить можно круглосуточно. Причины замершей беременности невозможно обнаружить самостоятельно, обязательна консультация нескольких специалистов.
Мы находимся недалеко от метро Маяковская и метро Белорусская.
Первые три месяца беременности (от зачатия до 12 недель)
После того, как беременность наступила, для пары начинается новый этап. В это время важно особенно тщательно следить за здоровьем будущей мамы, вести здоровый образ жизни, правильно питаться, избегать чрезмерных нагрузок, вредных воздействий и стрессов. Если вы работаете на вредном производстве, постарайтесь сменить работу, ведь химикаты, лаки, краски убийственно влияют на зародыш. Избегайте резких движений, пробежек, не поднимайте тяжестей. Не принимайте никаких лекарств, не посоветовавшись с врачом.
Не забывайте о рациональном питании. Больше овощей и фруктов. Отварное мясо и рыба, молочно-кислые продукты, но не молоко — от него возможны неприятности с кишечником. Исключите копченое и жареное. Начинайте приучать себя есть меньше соленого. Можно принимать поливитамины для беременных.
Исключите копченое и жареное. Начинайте приучать себя есть меньше соленого. Можно принимать поливитамины для беременных.
Заканчивается первый триместр беременности. Происходит полное формирование плаценты. Прислушайтесь к своему состоянию в 9-12 недель. Должны насторожить:
- периодически возникающая боль внизу живота и в области поясницы;
- чувство давления на прямую кишку;
- повышенное отделение слизи из влагалища.
Если появились кровянистые выделения — не ждите ни часа! Немедленно к врачу! Даже в этом случае можно избежать самопроизвольного выкидыша. Если в прошлом были аборты или выкидыши, надо в этот месяц ограничить физическую нагрузку (в том числе физическую близость).
При сильном токсикозе не сидите, сложа руки, не ждите, когда все пройдет само собой. Посоветуйтесь с врачом в консультации. Это состояние существенно отражается на развитии ребенка, а ведь именно сейчас идет рост головного мозга.
Следите за кишечником. В первом триместре возможны запоры. Наполненная прямая кишка давит на матку, что очень нежелательна. Помогут черный хлеб, свежие фрукты и овощи, особенно отварная свекла, квашенная и свежая капуста, чернослив. Хорошее послабляющее действие оказывает стакан воды, выпитый натощак маленькими глотками, или стакан кефира на ночь. А вот принимать слабительные и ставить клизмы без совета с врачом не рекомендуется, особенно тем женщинам, у которых были раньше выкидыши.
В первом триместре возможны запоры. Наполненная прямая кишка давит на матку, что очень нежелательна. Помогут черный хлеб, свежие фрукты и овощи, особенно отварная свекла, квашенная и свежая капуста, чернослив. Хорошее послабляющее действие оказывает стакан воды, выпитый натощак маленькими глотками, или стакан кефира на ночь. А вот принимать слабительные и ставить клизмы без совета с врачом не рекомендуется, особенно тем женщинам, у которых были раньше выкидыши.
В конце 12-й недели, чтобы определить течение беременности, назначают ультразвуковое исследование. С помощью УЗИ можно определить и пол будущего ребенка.
Зачем в России пытаются спасать детей, у которых почти нет шансов выжить и быть здоровыми: Общество: Россия: Lenta.ru
В России предложили только с седьмого дня регистрировать младенцев, которые родились на очень раннем сроке (менее 22 недель) и с экстремально низким весом (менее 500 граммов). Это произошло после череды уголовных дел, которые Следственный комитет возбудил в отношении акушеров.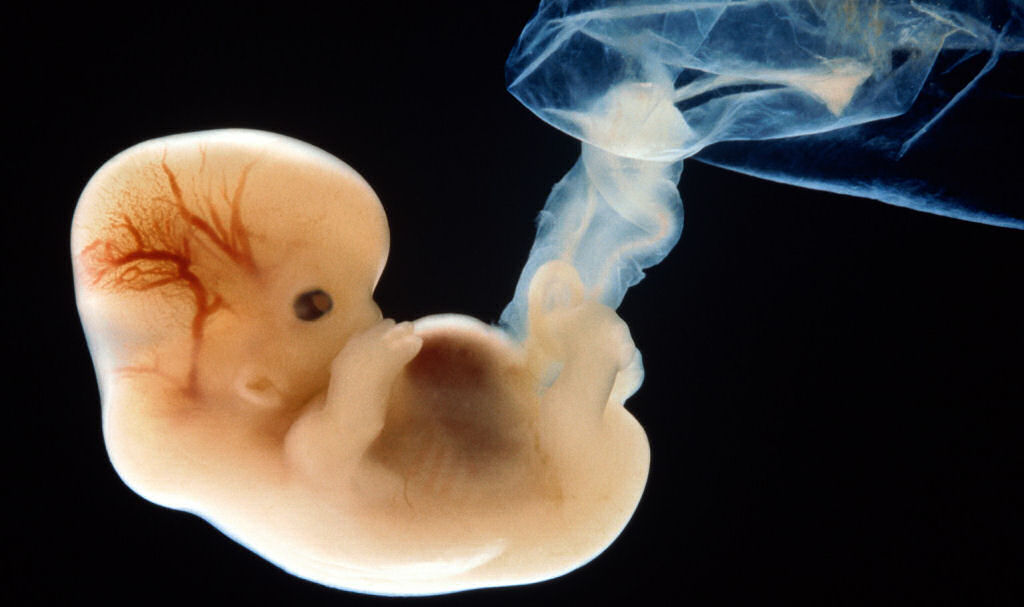 Так, в убийстве 22-недельного мальчика обвинили неонатолога Элину Сушкевич из Калининграда. Почему вообще сегодня в России пытаются спасать 500-граммовых детей, какие шансы у них выжить и могут ли они вырасти здоровыми — «Лента.ру» узнала у доктора медицинских наук, руководителя научного отдела неонатологии и патологии детей раннего возраста Научно-исследовательского клинического института педиатрии имени Ю.Е. Вельтищева Елены Кешишян.
Так, в убийстве 22-недельного мальчика обвинили неонатолога Элину Сушкевич из Калининграда. Почему вообще сегодня в России пытаются спасать 500-граммовых детей, какие шансы у них выжить и могут ли они вырасти здоровыми — «Лента.ру» узнала у доктора медицинских наук, руководителя научного отдела неонатологии и патологии детей раннего возраста Научно-исследовательского клинического института педиатрии имени Ю.Е. Вельтищева Елены Кешишян.
«Лента.ру»: Сейчас минимальные критерии для спасения недоношенных — 22-23 недели и 500 граммов веса. Почему?
Елена Кешишян: Чтобы понять, каков предел возможностей как в техническом плане (создание среды, приближенной к внутриутробной), так и в плане зрелости мозга ребенка, который способен развиваться внеутробно, в мире были предприняты попытки выходить недоношенных детей разного возраста. Наибольших успехов в этом достигли японцы. Они попробовали выходить детей, рожденных в 20 недель. То есть приблизительный срок беременности составлял пять месяцев.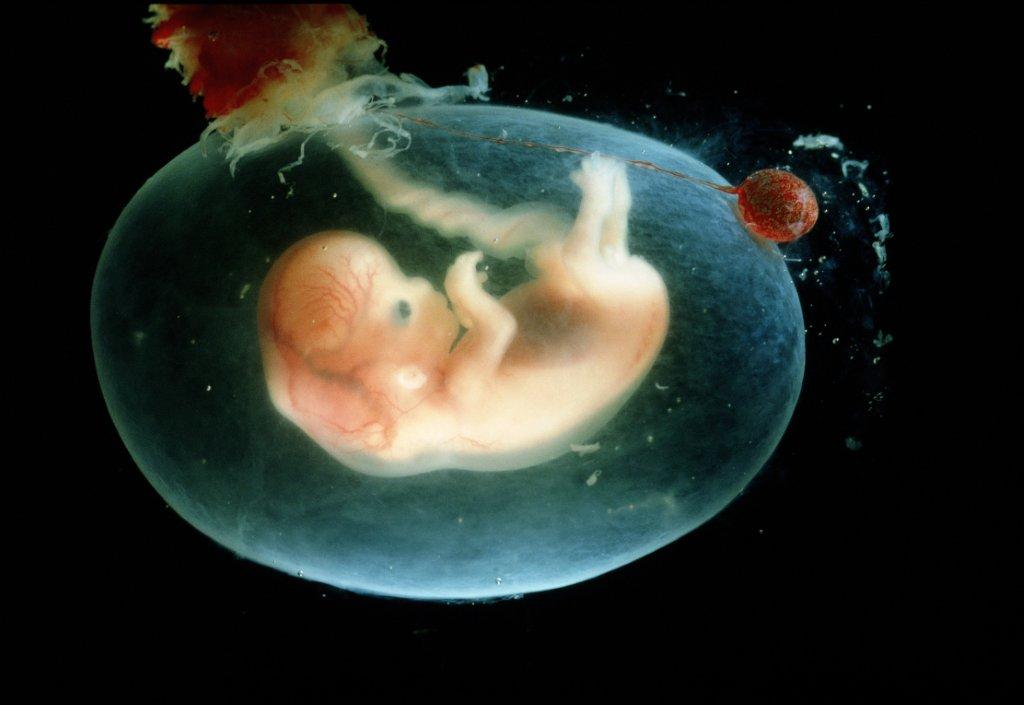 Японцам это удалось, но в единичных случаях. И они увидели, что у рожденных детей в этом возрасте не происходит дифференцировки головного мозга, деления на серое и белое вещество. Если грубо говорить, то этот процесс определяет возможность думать, чувствовать. Это называется высшей нервной деятельностью. Именно эта способность отличает человека от животного.
Японцам это удалось, но в единичных случаях. И они увидели, что у рожденных детей в этом возрасте не происходит дифференцировки головного мозга, деления на серое и белое вещество. Если грубо говорить, то этот процесс определяет возможность думать, чувствовать. Это называется высшей нервной деятельностью. Именно эта способность отличает человека от животного.
Поэтому, руководствуясь данными исследований и на основании гуманистической идеи, Всемирная организация здравоохранения и установила эту границу человеческого живорождения — 23 недели, что соответствует примерно 500 граммам веса. Это минимальный возраст, при котором головной мозг может дифференцироваться на серое и белое вещество. И, соответственно, есть надежда, что это уже будет человеческая личность с умственными способностями.
Страны, имеющие технологические возможности, в том числе и Россия, договорились о том, что рожденных на этом сроке беременности можно юридически считать людьми. То есть они имеют все права человека, в том числе и на медицинскую помощь.
На критерии ВОЗ по выхаживанию недоношенных Россия перешла с 2012 года. Много ли за это время удалось спасти таких детей?
В процентном соотношении со всеми рожденными — это мизер. У меня нет точных цифр. Но хочу сказать, что организм детей, рожденных почти наполовину раньше срока, — очень незрелый. И выживаемость у них, условно, один из ста. Все-таки 22-23 недели — это не роды в полном смысле. С точки зрения природы — это выкидыш, это критическая ситуация, которая может быть связана со здоровьем мамы или самого больного ребенка. Поэтому готовность к самостоятельному существованию у таких плодов приближена к нулю. Даже если предположить, что для спасения ребенка брошены максимальные усилия врачей, подключена вся необходимая аппаратура, шанс, что он выкарабкается, очень небольшой. У такого младенца могут не заработать почки, желудочно-кишечный тракт, сердце и другие органы. Это очень-очень сложная, ювелирная работа врачей.
Один из самых маленьких выживших недоношенных детей в мире.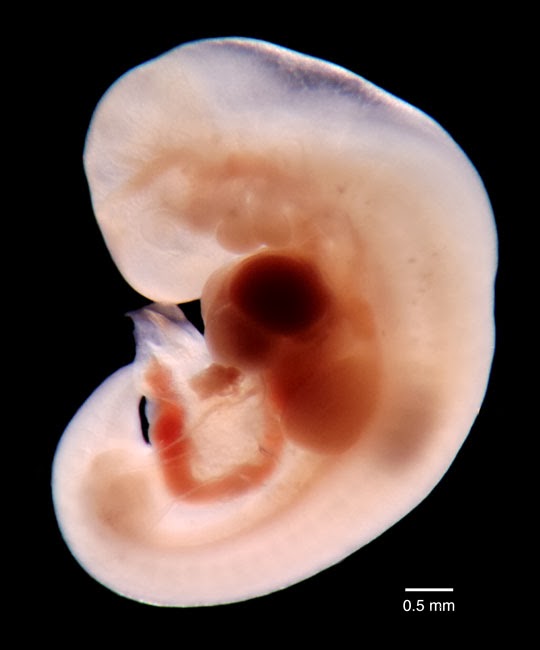 Амиля Тэйлор родилась в 2006 году в Майами, США. Она провела в утробе матери только 22 недели и появилась на свет с весом 284 грамма и ростом 24 сантиметра.
Амиля Тэйлор родилась в 2006 году в Майами, США. Она провела в утробе матери только 22 недели и появилась на свет с весом 284 грамма и ростом 24 сантиметра.
Фото: Baptist Health South Florida / Reuters
И дорогая?
Конечно. Сутки в хорошо оснащенной реанимации новорожденных — несколько тысяч долларов. А чтобы выходить такого ребенка, нужны месяцы. Но хочу подчеркнуть, что количество выживших на таком сроке минимально. И минимально оно практически во всех странах, где действуют критерии ВОЗ.
Если эти дети нежизнеспособны, обходятся слишком дорого, для чего тогда были установлены эти критерии?
Медицинская задача тут вовсе не в том, чтобы спасать поголовно всех детей, рожденных на сроке в пять месяцев. Понятно, что нет ни одного человека, который не понимает, что этот ребенок имеет риск быть слепым, глухим и обездвиженным. Задача медицины в этой ситуации — приобретать знания и опыт.
Акушеры учатся максимально продлевать беременность. Тут целый комплекс мероприятий: пренатальная диагностика генетических хромосомных болезней, различных пороков развития плода, выделение групп риска среди беременных, их специальное наблюдение, дородовая логистика и маршрутизация.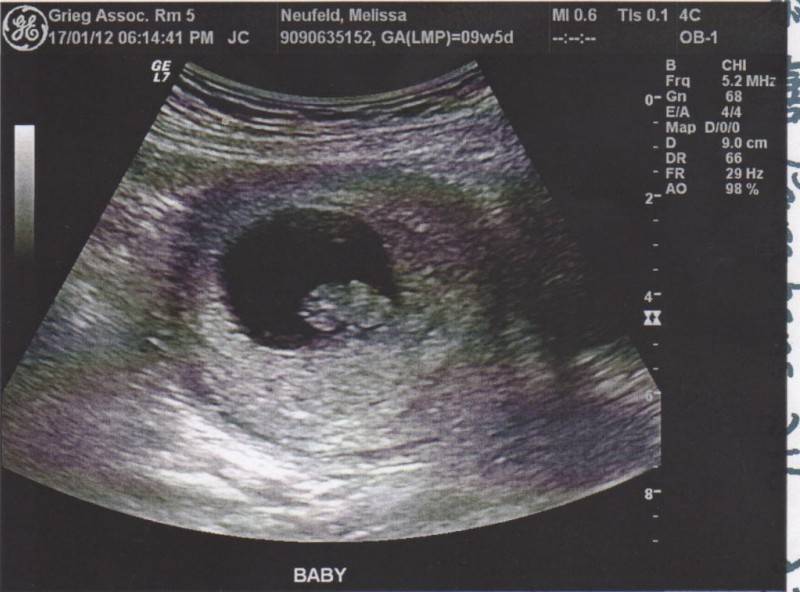 Также оттачивают умение правильно принимать роды на таком сроке. Это необходимо делать максимально бережно и не забывать о «золотом часе». Нужно успеть дать ребенку, не дожидаясь, пока его состояние ухудшится, то, что он не смог получить от мамы. То есть даже если ребенок закричал, нужно понимать, что скоро он перестанет это делать и не сможет дышать. «Золотой час», по сути, определяет, будет или нет повреждение клеток мозга. А значит, будет или нет полноценная жизнь у ребенка.
Также оттачивают умение правильно принимать роды на таком сроке. Это необходимо делать максимально бережно и не забывать о «золотом часе». Нужно успеть дать ребенку, не дожидаясь, пока его состояние ухудшится, то, что он не смог получить от мамы. То есть даже если ребенок закричал, нужно понимать, что скоро он перестанет это делать и не сможет дышать. «Золотой час», по сути, определяет, будет или нет повреждение клеток мозга. А значит, будет или нет полноценная жизнь у ребенка.
И квалификация реаниматологов, работающих с такими детьми, сегодня растет. Все это привело к важному моменту: качество выхаживания детей, родившихся чуть позже, на 26-28 неделях, стало значительно лучше. Я регулярно наблюдаю таких малышей. И могу сказать, что со временем многие из них ничем не отличаются от своих сверстников.
А раньше?
Лет 30 назад примерно шесть-семь детей из десяти стали бы тяжелыми инвалидами. А сегодня у меня на приеме были три 26-недельных ребенка. И все развиваются вполне хорошо, есть небольшое отставание, но они это нагонят. У этих детей нет уже тех возможных пороков развития, которые, к сожалению, обязательно возникли бы в прошлые годы.
У этих детей нет уже тех возможных пороков развития, которые, к сожалению, обязательно возникли бы в прошлые годы.
И это стало возможным благодаря опыту, накоплению знаний о том, как развиваются такие младенцы. Мелочей нет. Это касается всего — как оценивать сердцебиение, как трактовать анализы крови, и прочее. Вести недоношенного ребенка как в неонатальном периоде, так и позже, на первом-втором году жизни, — не то же самое, что обычного, доношенного малыша. Но знания позволяют вовремя проводить корректировку развития, даже не дожидаясь проблем.
Фото: Science Photo Library / East News
Важно понимать, что недоношенный ребенок — это вовсе не уменьшенная копия обычного. Это ребенок, который вынужден приспосабливаться к внеутробной жизни, когда еще физиологически делать этого не должен. Его органы и системы не подготовлены к функционированию в новых условиях.
От чего чаще всего страдают такие дети?
Одна из типичных патологий — ретинопатия недоношенных. У детей еще не созрел механизм, защищающий глаз от света. И они испытывают настоящий шок, внезапно попадая в наш светлый мир. Фотоны света и поток кислорода начинают действовать на сетчатку, ее сосуды начинают быстро расти, пронизывают все среды глаза, и, в конечном итоге, отслаивают сетчатку, приводя к тотальной слепоте. Раньше, еще когда я только начинала работать, хотя мы и знали о таком заболевании, как ретинопатия недоношенных, но детей, рожденных и выживших на сроках беременности менее 30 недель, было мало. Поэтому никто не знал, как лечить это заболевание. Страшно вспомнить, но недоношенные дети лежали в палатах с круглосуточным освещением. Свет был нужен для того, чтобы врачи и медсестры могли наблюдать за состоянием младенца, вовремя заметить изменения. В то время шесть из десяти детей, чей вес на момент рождения составлял менее килограмма, слепли. Как раз тогда в России открыли границы, и мы поражались тому, что в Европе слепота была максимум у двух из десяти новорожденных.
И они испытывают настоящий шок, внезапно попадая в наш светлый мир. Фотоны света и поток кислорода начинают действовать на сетчатку, ее сосуды начинают быстро расти, пронизывают все среды глаза, и, в конечном итоге, отслаивают сетчатку, приводя к тотальной слепоте. Раньше, еще когда я только начинала работать, хотя мы и знали о таком заболевании, как ретинопатия недоношенных, но детей, рожденных и выживших на сроках беременности менее 30 недель, было мало. Поэтому никто не знал, как лечить это заболевание. Страшно вспомнить, но недоношенные дети лежали в палатах с круглосуточным освещением. Свет был нужен для того, чтобы врачи и медсестры могли наблюдать за состоянием младенца, вовремя заметить изменения. В то время шесть из десяти детей, чей вес на момент рождения составлял менее килограмма, слепли. Как раз тогда в России открыли границы, и мы поражались тому, что в Европе слепота была максимум у двух из десяти новорожденных.
Но мы начали очень быстро учиться. Сейчас в перинатальных центрах во всех отделениях реанимации недоношенных — полумрак. Кювезы полностью накрыты темными покрывалами. Персоналу не нужно все время наблюдать за малышом — все показания автоматически пишут специальные приборы. В хороших реанимациях у медсестер, которые подходят к младенцам, — налобный свет. Это для того, чтобы не тревожить других детей. Во многих реанимациях висит большое «ухо». Если уровень децибел в помещении начинает превышать допустимый предел, прибор загорается красным.
Кювезы полностью накрыты темными покрывалами. Персоналу не нужно все время наблюдать за малышом — все показания автоматически пишут специальные приборы. В хороших реанимациях у медсестер, которые подходят к младенцам, — налобный свет. Это для того, чтобы не тревожить других детей. Во многих реанимациях висит большое «ухо». Если уровень децибел в помещении начинает превышать допустимый предел, прибор загорается красным.
После рождения ребенку каждую неделю начинают специальным методом смотреть глаза. Если идет разрастание сосудов — проводится лазерная коагуляция сетчатки. Специалисты по таким операциям есть практически в каждом крупном городе.
За год через меня проходит примерно 400-600 детей, появившихся на 26-28 неделях. За последние несколько лет среди них — ни одного слепого. Хотя раньше в больницах для таких новорожденных приходилось открывать целые отделения.
Есть данные, сколько недоношенных детей впоследствии перешли в разряд здоровых?
Сейчас среди недоношенных, рожденных в пять-шесть месяцев (25-26-я неделя беременности), 25-30 процентов становятся инвалидами. В развитых странах примерно так же. А еще лет 20-30 назад таких было 75-80 процентов.
В развитых странах примерно так же. А еще лет 20-30 назад таких было 75-80 процентов.
Риски у этих детей все равно очень высокие. Они требуют длительного наблюдения, лечения. Но все же сегодня у них несоизмеримо большие шансы, чем раньше.
Жалеют ли родители, которым не повезло, что настаивали на реанимации любой ценой?
Как врачу мне такого никто никогда не говорил. Естественно, что семьи возлагали совсем другие надежды на роды. В кабинете врача плачут, но не стенают. Этих детей безумно любят. Но это болезненная любовь на уровне глубокой депрессии. Наверное, некоторые из этих мам ночью могут думать, что было бы, если бы знали наперед, как все сложится. Возможно, они озвучивают это своим мамам, мужьям, подругам… Но не врачам. Тут люди предпочитают держаться.
Когда ребенку исполнится год-два — с моральной точки зрения ситуация тяжелее, чем в три дня. Новорожденные — все чудесные кулечки, это уже потом дети начинают отличаться друг от друга. У этих семей очень специфическая и тяжелая жизнь.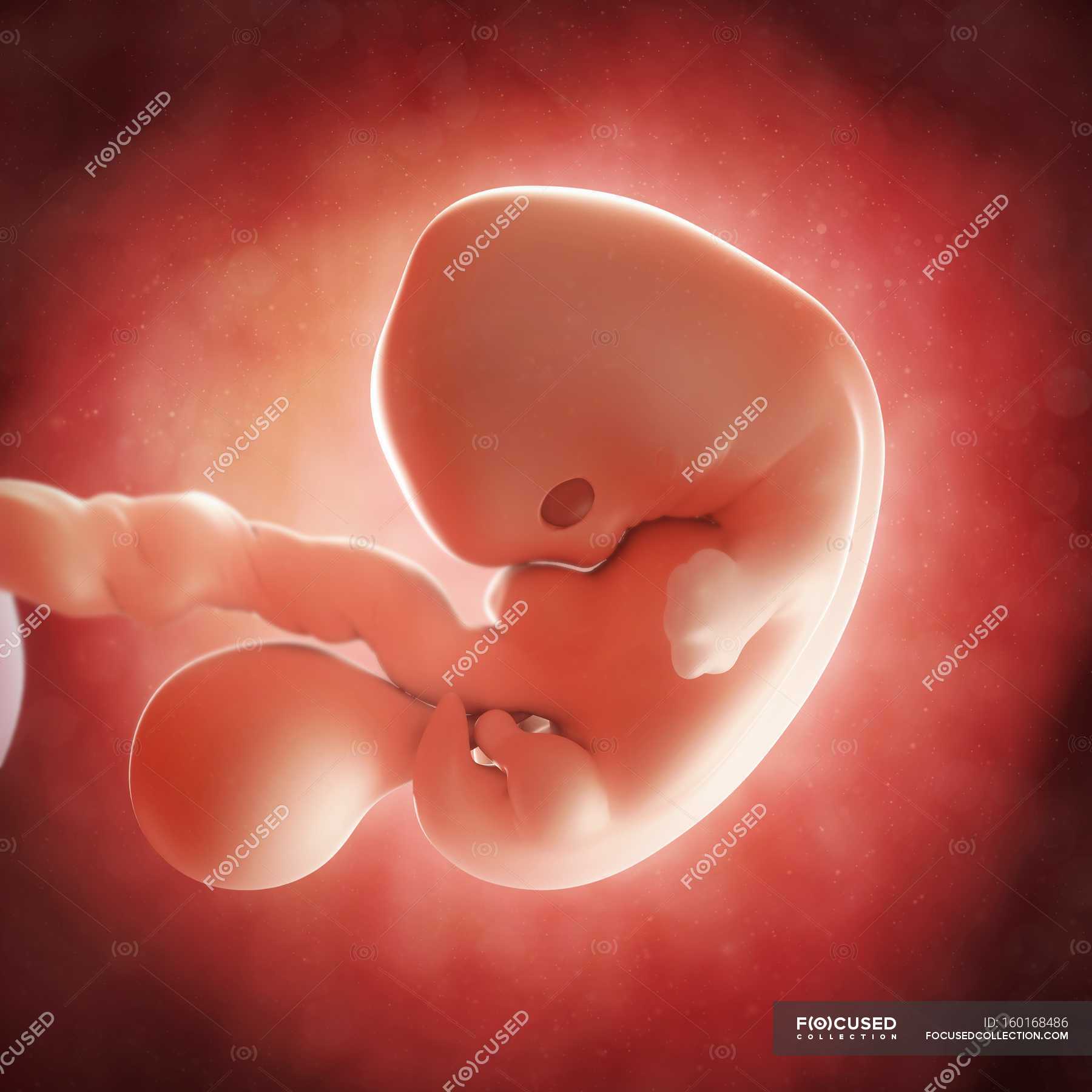 Когда у тебя дома лежит ребенок, не шевелится, не глотает, никогда не смотрит на тебя, не говорит — это очень тяжело. И нужно помочь родителям превратить свою жизнь хотя бы в относительно социальную, не делать их изгоями.
Когда у тебя дома лежит ребенок, не шевелится, не глотает, никогда не смотрит на тебя, не говорит — это очень тяжело. И нужно помочь родителям превратить свою жизнь хотя бы в относительно социальную, не делать их изгоями.
На какую помощь семьи сейчас могу рассчитывать?
Когда в России перешли на нормативы ВОЗ, врачи начали говорить о том, что если мы начали выхаживать таких детей, будет высокая частота детского церебрального паралича, умственной отсталости и других патологий, приводящих к тяжелой инвалидности. Без развития специализированной службы, которая будет помогать таким детям, мы нанесем огромный урон обществу, которое не примет такое увеличение числа инвалидов. Тогда стала развиваться система последующего наблюдения недоношенных детей, которая ведет их до трех лет. Потому что в обычной поликлинической сети не всегда встречаются врачи, разбирающиеся, как растет и развивается ребенок, рожденный с низкой или экстремально низкой массой тела. Параллельно с этим достаточно быстро развивается система медицинской реабилитации.
Хуже всего у нас обстоят дела с социальной службой. Помощь таким детям минимальна. Как ухаживать за таким ребенком, как его развивать, как поддерживать двигательные навыки — мало кто объясняет семьям. Если в крупных городах хоть какого-то мизера можно добиться, то что уж говорить про провинцию? Все это выключает одного из родителей из социальной жизни. Мест, куда можно было бы хотя бы на неделю, месяц передать такого ребенка, чтобы родители смогли немного отдохнуть, нет. Раз уж государство пошло на такой шаг, раз уж мы юридически признали 500-граммовый плод человеком, то и поступать в последующем с его семьей, им самим тоже нужно по-человечески.
В других странах система поддержки существует?
Я знаю, что в Европе и в США это выстроено очень хорошо. Там делается упор не на медицинскую реабилитацию, а именно на социальную. У них есть социальные работники, которые приходят и освобождают эти семьи от существенной части забот. Где-то есть социальные центры, куда ребенка можно привести как в детсад. Причем они районированы — родителям не нужно ехать на другой конец города.
Причем они районированы — родителям не нужно ехать на другой конец города.
Фото: Александр Кондратюк / РИА Новости
Вы говорите о том, что еще некоторое время назад килограммовые недоношенные также считались «нежильцами», а сейчас — вполне перспективны. Возможно ли, что через 30-40 лет то же самое можно будет сказать и о 500-граммовых?
Действительно, еще 30-40 лет назад, когда не было возможности поддержать дыхание, дети, родившиеся на сроке раньше семи месяцев, выживали очень редко.
Потом, когда появились какие-то первые механизмы, планка поднялась до 28-й недели беременности — это примерно шесть месяцев. Но технический прогресс всегда идет вперед, это позволило и дальше постепенно сокращать возраст выживания. Мы сейчас можем хотя бы частично смоделировать внутриутробные условия. Например, когда ребенок рождается не в срок, у него в легких еще нет вещества, благодаря которому он может дышать, — сурфактантов. Их можно доввести сразу при рождении, начать искусственную вентиляцию легких и за счет этого поддержать газообмен.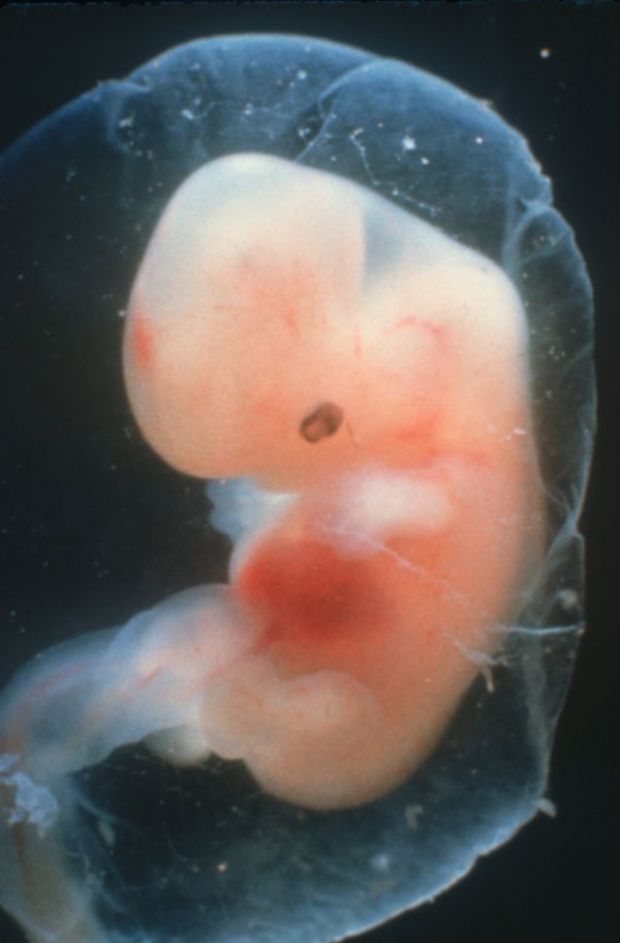 Также появились возможности давать дотации питания не через желудочно-кишечный тракт, а через вену специальными веществами, которые уже готовы к включению в метаболизм. Есть множество других приспособлений: создание теплового режима, влажности, приближенной к внутриутробной.
Также появились возможности давать дотации питания не через желудочно-кишечный тракт, а через вену специальными веществами, которые уже готовы к включению в метаболизм. Есть множество других приспособлений: создание теплового режима, влажности, приближенной к внутриутробной.
Технологически граница могла бы отодвигаться бесконечно. При желании можно смоделировать ситуацию, когда женщина вообще не нужна для вынашивания ребенка. Но я уже говорила о том, что ученые установили, что возраст в 22-23 недели — это минимальный срок, при котором клетки коры головного мозга могут развиваться постнатально. Все-таки главным критерием нормального развития ребенка являются не технологические достижения, а возможности мозга.
Правда ли, что всех 500-граммовых детей пытаются спасать лишь в России и Турции, а в других странах — только если у ребенка есть высокие шансы на нормальную жизнь?
Это не так. Во всех странах, где принята концепция ВОЗ, эти дети подлежат обязательной медицинской помощи. Но есть нюансы. Если ребенок родился на сроке с 23-й по 25-ю неделю, родители могут отказаться от реанимации. Для этого во многих странах есть юридический норматив, напоминающий закон об эвтаназии.
Но есть нюансы. Если ребенок родился на сроке с 23-й по 25-ю неделю, родители могут отказаться от реанимации. Для этого во многих странах есть юридический норматив, напоминающий закон об эвтаназии.
В перинатальных центрах там работает специальная служба. Когда становится понятно, что начались преждевременные роды, представители подходят к родственникам — отцу и, если возможно, к матери. «Мы предполагаем, что родится малыш с такими-то параметрами. В этом случае существуют такие-то риски развития… Вы имеете право выбора — либо на полную реанимацию, либо на паллиативную помощь». И в зависимости от того, что решат родители, врачи и действуют.
Фото: Сергей Пятаков / РИА Новости
В России ведь также можно сегодня выбрать паллиатив?
Законодательно это никак не прописано. Сегодня, даже если ясно, что у ребенка несовместимые с жизнью патологии, его обязаны спасать до последнего. Бывает, что родители могут самостоятельно подписать бумагу, что не хотели бы реанимацию, но это не имеет юридической силы. Родители могут сказать: «Смотрите, он дышит, дышит. Он глазки приоткрыл. Давайте теперь его реанимировать!» А мы потеряли время, которое в этом случае очень существенно. У этого ребенка изначально мало шансов, а стало еще меньше. И может возникнуть ситуация, когда родители обвинят врачей, что их ребенка специально не лечили, «заговаривали зубы».
Родители могут сказать: «Смотрите, он дышит, дышит. Он глазки приоткрыл. Давайте теперь его реанимировать!» А мы потеряли время, которое в этом случае очень существенно. У этого ребенка изначально мало шансов, а стало еще меньше. И может возникнуть ситуация, когда родители обвинят врачей, что их ребенка специально не лечили, «заговаривали зубы».
Медицинская общественность очень обеспокоена таким двусмысленным положением врачей. И у нас есть целый ряд предложений по решению проблемы их защиты.
Что именно предлагается?
Законодательная инициатива о том, чтобы родители самостоятельно могли решать вопросы о целесообразности реанимационной помощи ребенку, родившемуся в срок с 23-й по 25-ю неделю. Естественно, все это должно обговариваться. К дискуссии необходимо привлекать общественность: это и юристы, врачи, пациентские сообщества, представители религиозных конфессий.
Минздрав сейчас подготовил новые критерии о новорожденных, родившихся слишком рано. В частности, предлагается не регистрировать такого ребенка до тех пор, пока он не проживет семь дней. Может это исправит ситуацию, защитит врачей от обвинений в убийствах?
Может это исправит ситуацию, защитит врачей от обвинений в убийствах?
Тут масса подводных камней. В России был аналогичный закон о килограммовых детях. Им оказывали помощь с рождения, но до возраста семи дней ребенок считался плодом. Если он погибал, то его смертность уже шла в другие критерии, не считалась гибелью новорожденного.
Детей с экстремально низкими показателями рождается не много, они просто не могут никак повлиять на демографическую структуру. Но при наличии такого положения, что до семи дней можно не регистрировать, — мне кажется, к врачам еще больше может появиться претензий по поводу неоказания помощи.
Это очень сложные вопросы. С одной стороны, родители могут говорить: вы не спасли ребенка. А другие, напротив, скажут: зачем вы его мучаете напрасно? А представьте себе реаниматолога, который может оказаться перед этическим выбором: у него в больнице всего один ИВЛ, и на нем уже 40-й день находится 23-недельный ребенок. И тут в больнице рождается 32-недельный. Ему нужно помочь, подержать три дня на аппарате, а дальше малыш сам справится. В первом случае наверняка будет инвалид. А во втором — практически здоровый. И что делать врачу?
Ему нужно помочь, подержать три дня на аппарате, а дальше малыш сам справится. В первом случае наверняка будет инвалид. А во втором — практически здоровый. И что делать врачу?
Вы сейчас говорите теоретически или такие ситуации происходят?
В федеральных центрах у нас такого быть не может. У нас достаточное количество аппаратуры. Я просто проиллюстрировала примером, что вопрос выхаживания таких детей — сложнейший, в нем перекликаются все аспекты — от медицинских до этических и религиозных.
Фото: Сергей Красноухов / РИА Новости
Вопрос младенческой смертности в последнее время стал политическим. Наверное, поэтому так остро развиваются пациентские скандалы, связанные с роддомами?
Вопрос младенческой смертности всегда был политическим. Это социально значимый параметр, определяющий положение страны в плане развития. У нас в целом по стране младенческая смертность за десять лет существенно уменьшилась. Однако в последние два года темпы снижения замедлились. Наше правительство говорит, что это плохо. С точки зрения врачей — это не совсем так. Есть объективные причины, которые с наскоку не преодолеешь.
С точки зрения врачей — это не совсем так. Есть объективные причины, которые с наскоку не преодолеешь.
Первичное снижение смертности произошло за счет качественного насыщения больниц аппаратурой, за счет строительства перинатальных центров. Это сразу же дало результат. А теперь эти показатели вышли на плато. Другое дело, что плато, допустим в Калининграде, Санкт-Петербурге, — это одно. Там показатели смертности — на европейском уровне. То есть очень низкие. А есть регионы, где смертность высока — Алтайский край, Еврейская автономная область, Магаданская. Там нехватка врачей, нехватка оборудования, очень большие расстояния, трудности маршрутизации. И с этим очень трудно что-то сделать.
Мы не компактная Швейцария. У нас огромная страна со сложными географическими условиями. Есть регионы, откуда мы не можем даже на вертолете доставить женщину. Я в свое время очень много времени провела на Чукотке, смотрела службу родовспоможения. Часто, если там рождается недоношенный ребенок, ты ему никак не поможешь.
Там нет хороших больниц?
Там все есть, но в одном городе — в Анадыре. А если женщина в другом месте родила, то часто она может оказаться отрезанной от мира. Есть периоды, когда даже самолеты не летают: пурга, еще что-то. И с маршрутизацией тоже не подгадаешь. Потому что когда ждешь первенца — не собираешься же рожать в 24 недели. Это если ситуация с родами повторяется, то можно что-то спланировать, приехать на «опасном» сроке поближе к специализированной помощи…
Правда ли, что в последнее время стало больше рождаться недоношенных?
Нет, их количество стабильно. Это примерно 7-10 процентов от всех новорожденных. Существенно выросла их выживаемость.
На родительских интернет-форумах одна из самых «разжигающих» тем — о том, что дети, которых «выбраковала» природа, плохо влияют на качество генофонда. Есть ли основания так думать?
Чтобы «выжившие» могли влиять на популяцию, их должно быть в процентном соотношении много. Например, 26-недельных очень мало — не больше двух процентов от всех родившихся. Это никоим образом не может на что-то повлиять.
Я знаю, что одно время обсуждали: а что будет, если мой ребенок женится в будущем на том, кто был когда-то недоношенным, не пострадает ли генофонд? Во-первых, могу сказать, то, что касается детей, рожденных после 30-й недели, — они совершенно здоровы, адаптированы и ничем не отличаются от других. Они сами рожают прекрасных здоровых детей, мы уже видели многие поколения. Опасность преждевременных родов не передается по наследству. И обычно над недоношенными детьми трясутся, ими много занимаются. Так что в плане развития эти дети могут дать фору другим.
А что касается детей, родившихся 5-6-месячными, то когда они догоняют сверстников, важно, чтобы родители продолжали с ними активную жизнь, а не занимались охранительным режимом. Нужны песни, пляски, спорт. У этих детей есть особенности поведения. Но сейчас есть центры, которые курируют такие семьи. Если детьми заниматься — все будет отлично. Я смотрю на этих детей регулярно. И у меня стал значительно более оптимистичный взгляд. Например, частота хронических заболеваний среди них приближается к норме. То есть она не выше, чем в популяции. Шанс на полноценную жизнь есть у каждого, даже самого безнадежного, на первый взгляд, ребенка.
что это, как обнаружить, лечение и профилактика, фото
Многие родители слышали об этой проблеме. Действительно, пупочная грыжа у ребенка – в числе наиболее часто встречающихся в детском возрасте заболеваний, требующих хирургического лечения. Западные коллеги, к примеру, доктор Charles L. Snyder из Children’s Mercy Hospital города Канзас, США, указывают на предрасположенность к развитию этой патологии у каждого четвертого (!) ребенка, и у 70% из тех детей, вес которых при рождении составлял менее 1500 грамм [1]. Операция по поводу пупочной грыжи у детей прочно занимает одно из первых мест по частоте в операционной активности любой детской больницы [2].
Специально для родителей города Одинцово я постараюсь доступно рассказать о том, что же такое, и чем здесь поможет осмотр детского хирурга.
Что такое пупочная грыжа и как она образуется
Во время внутриутробного развития плод растет и набирает вес благодаря тому, что получает питание (и кислород) через пуповину, которая входит в брюшную полость плода в том месте, которое после рождения станет пупком.
Изначально «живот» будущего ребенка ограничен только тонкими оболочками, напоминающими «пленки». Мышцы стенки живота постепенно растут «от спины» слева и справа, смыкаясь к 10-й неделе беременности по средней линии живота. Одним из слабых мест остается пупок. После рождения в этой области брюшная полость ребенка отделена от внешней среды только тонкой пленкой брюшины изнутри, кожей снаружи и небольшим количеством нежной соединительной ткани между ними.
В последующие после рождения месяцы листки внутрибрюшной фасции (плотная соединительная ткань, изнутри покрывающая мышцы живота) должны срастись друг с другом (правый листок с левым). Однако, в силу разных причин, среди которых индивидуальные особенности соединительной ткани, тонуса мышц, и др., этот процесс может замедлиться — формируется «щель» между ними, называемая диастаз.
Когда ребенок плачет, или натуживает живот, сидя на горшке, давление в его брюшной полости повышается. Это еще больше мешает закрытию фасциального дефекта. Постепенно он будет растягиваться, и туда начнут «продавливаться» внутренние органы, например, кишка. Так и развивается пупочная грыжа, требующая хирургического вмешательства в условиях стационара.
А касается ли эта проблема Вашего ребенка?
Пупочная грыжа может развиться в любом возрасте – с первых месяцев жизни, в подростковом периоде, во время беременности у женщин, в сорок и в шестьдесят лет. Чаще всего подобная проблема наблюдается у детей, в связи с активным ростом и развитием соединительной ткани, и у пожилых людей, с возрастом передняя брюшная стенка перестает выполнять свою функцию).
Одним словом, с данной проблемой может столкнуться любой человек.
В течение первых лет жизни следует особое внимание уделить детям маловесным, родившимся недоношенными, болеющим. Для них это особенно актуально — слабость мышц передней брюшной стенки, диспластические процессы соединительный ткани обусловливают заболеваемость большинства детей этих групп [1].
Ущемление внутренних органов (что очень опасно), при у детей происходит редко, но вполне возможно. Кроме того, следует понимать, что в случае пупочной грыжи у ребенка объем операции небольшой, а во взрослом возрасте может быть гораздо больше. Особенно это актуально для девочек — во время будущей беременности внутрибрюшное давление будет сильно повышено, что может привести образованию большой грыжи.
Совет: грудного ребенка укладывайте на живот за 15-20 минут до кормления. Это хорошая профилактика формирования грыж передней брюшной стенки, так как нахождение в таком положении способствует укреплению мышц брюшного пресса.
Как распознать пупочную грыжу
Небольшое расхождение листков фасции («щель» между ними), или совсем маленькую грыжу, которую можно закрыть массажем, вы вряд ли сможете нащупать. Никаких симптомов и косвенных признаков, которые могли бы послужить подсказкой, тут нет. Для этого и существует консультация врача- детского хирурга, который осматривает детей десятками, и вполне может выявить проблему на той стадии, когда можно обойтись только консервативным лечением-массажем. В спорном случае врач всегда может воспользоваться ультразвуковой диагностикой.
Большая грыжа, представляет собой появляющееся периодически (в моменты натуживания, плача, кашля, физического напряжения у старших детей) или существующее постоянно выбухание в области пупка ребенка. Такая ситуация на 100% требует хирургического вмешательства.
Что делать для профилактики образования пупочной грыжи и при подозрении
Прежде всего необходимо пройти осмотр у детского хирурга. Сделать это можно в клинике Одинмед в г.Одинцово.
- на приеме хирурга выявляем наличие фасциального дефекта;
- «закрываем» его при помощи массажа;
- контролируем 1 раз в год, после пубертатного периода-забываем.
В случае позднего обращения к детскому хирургу с проблемой, доктор проводит осмотр и дает направление для дальнейшего лечения в стационаре.
Выявленный фасциальный дефект в области пупка должен контролироваться детским хирургом до его закрытия!
Хорошая новость – большинство фасциальных дефектов и даже небольших грыж закрываются сами в течение первых лет жизни ребенка.
Если Вы ответственный родитель, и хотите быть уверенны в состоянии здоровья Вашего ребенка сегодня, то звоните в центр амбулаторной травматологии и ортопедии клиники «Одинмед» (город Одинцово, ул.Комсомольская, 32), и записывайтесь на приём к детскому хирургу по телефону: +7 (495) 287-41-78
- [1] Snyder, C. L. (2007). Current management of umbilical abnormalities and related anomalies. Seminars in Pediatric Surgery, 16(1), 41–49.
- [2] Детская хирургия. Национальное руководство. Под редакцией акад. РАМН Ю.Ф. Исакова, проф. А.Ф. Дронова. М., 2009 г.
плодов 18 недель: величайшая фотография 20 века? | Фотография
В апреле 1965 года журнал Life поместил на обложку фотографию под названием «Плод 18 недель» и произвел фурор. Номер имел ошеломляющий успех, самый продаваемый экземпляр за всю историю Life. В полном цвете и с кристально четкими деталями на снимке был изображен плод в амниотическом мешке с пуповиной, сворачивающейся к плаценте. Нерожденный ребенок, плывущий в космическом фоне, кажется уязвимым, но безмятежным.Его глаза закрыты, а крошечные кулаки идеальной формы прижаты к груди.
Запечатлевший самый универсальный из предметов, наше собственное творение, «Плод 18 недель» стал одной из величайших фотографий 20 века, столь же эмоциональной, сколь и впечатляющей технически даже по сегодняшним меркам. И его влияние было огромным, оно переросло в нечто, что его создатель изо всех сил пытался контролировать, поскольку изображение было захвачено молодым движением против абортов.
«Плод 18 недель» был сделан Леннартом Нильссоном, это часть удивительной серии дородовых снимков, сделанных этим дальновидным шведским фотожурналистом.Его новаторские картины теперь достигли целого нового поколения, они только что были показаны на Парижской фото-ярмарке искусства, впервые они были выставлены за пределами Швеции. Поговаривают о дальнейшем появлении в Вене.
Хронология матки… Плод 20 недель. Фотография: © Lennart Nilsson PhotographyНильссон рассказал редакторам Life о своих планах запечатлеть истоки человеческого существования во время посещения Нью-Йорка в 1954 году. «Для нас было невозможно не выразить некоторый скептицизм относительно его шансов на успех», — позже вспоминал, «но это было потеряно для Нильссона.Десять лет спустя он вернулся с первыми фотографиями, сделанными как в цветном, так и в черно-белом цвете — беспрецедентный подвиг, сочетающий в себе фотографию и биологические исследования. Они были опубликованы в журнале «Жизнь» в виде культового фоторепортажа под названием «Драма жизни до рождения».
Ультразвуковая технология была впервые внедрена в клинических целях в Глазго в 1956 году. Но до 1970-х годов в больницах не применяли картографирование развития будущего ребенка с помощью таких изображений, и даже сегодня качество оставляет желать лучшего. Поэтому вместо этого Нильссон обратился за помощью к двум экспертам по эндоскопам, немецкой компании Karl Storz и шведской Jungners Optiska, которые создали оптические трубки с макро-линзами и широкоугольной оптикой, которые можно было вставить в тело женщины.
Нильссон смог сфотографировать только один живой плод, используя эндоскопическую камеру, которая перемещалась в матку. Этот снимок был включен в «Жизнь» и отличается от других — сделанный внутри матки означает, что он не может полностью охватить плод. Все остальные изображения были либо выкидышами, либо прерывистыми беременностями.
Фотограф работал в тесном сотрудничестве с профессором Акселем Ингельман-Сундберг, в то время руководившим женской клиникой в больнице Саббатсберг в Стокгольме, сделав сотни снимков своей камерой Hasselblad с 1958 по 1965 год.Всякий раз, когда в больнице имелся доступ к плоду (или эмбриону), который Нильссон мог сфотографировать, они немедленно звонили ему — важно было сфотографировать их в течение нескольких часов.
Нильссон в хирургических халатах со своей эндоскопической камерой. Фотография: Life Magazine / Коллекция изображений LIFE через Getty ImagesНильссон организовал студию в больнице, где его предметы будут помещены в среду, похожую на аквариум, поэтому кажется, что они плавают в космосе. Вместе его снимки создают завораживающую временную шкалу, от яйцеклетки, оплодотворенной спермой, до зародышей на разных стадиях до шести месяцев.
Нильссон также опубликовала фотографии в книге «Ребенок родился», предназначенной в качестве ориентира для будущих матерей. Это одна из самых продаваемых иллюстрированных книг всех времен, переведенная на 20 языков. Его интерес к заглядыванию внутрь тел, чтобы понять невидимое, продолжится после его серии о зародышах: Нильссону приписывают первые фотографии вирусов SARS и ВИЧ. После расцвета телевидения он обратился к кинофильмам, сняв такие документальные фильмы, как фильм 1982 года «Сага о жизни», получивший премию «Эмми».
После огромного успеха обложек Life и A Child is Born, Нильссон стал всемирно известным. Анне Фьельстрём, его падчерица, работала ассистентом в выпуске «Дитя родился» в 1990 году и была очарована его работой. «Последние 20 лет я пытался понять это, — говорит Фьельстрём, который сейчас отвечает за свое поместье.
По мере роста женского освободительного движения и бушующих дебатов по поводу репродуктивных прав фотографии Нильссон стали сильно политизироваться, особенно в США в 1970-х годах.Но Нильссон работал в Швеции и не знал, какую бурную реакцию его фотографии вызвали за границей. Только во время поездки в Лондон в 1980-х годах, когда Нильссон увидел свои плагиатные фотографии, напечатанные на плакатах протеста против абортов, он узнал, как они используются. Он был, как вспоминает Фьельстрём, глубоко потрясенным.
Обложка Life из номера от 30 апреля. Фотография: Фото 12 / Universal Images Group через Getty ImagesУвидев это, Нильссон отказался разрешить повторную публикацию фотографий.«Леннарт не был политическим деятелем», — говорит Фьеллстрем, хотя это не остановило присвоение изображений участниками кампании против абортов, в последнее время в Ирландии и США, и запросы продолжают поступать. «Я получаю электронные письма каждую неделю», — говорит она. «Но мы остаемся нейтральными. Материал не был создан для этой цели, и это необходимо уважать ».
Однако Нильссон вернулся к изображениям незадолго до своей смерти в 2017 году, в возрасте 94 лет. Он организовал их в окончательную черно-белую серию, чтобы музеи и публичные коллекции могли получить доступ к ним и показать их после его смерти. .Они должны были стать его наследием. Выбор для Paris Photo, благодаря которому снимки вышли на международный уровень, был составлен Фьеллстремом и Яном Стене, директором Stene Projects, галереи в Стокгольме.
Эти образы вызвали фурор в Париже, и легко понять почему: их спокойная красота обладает мощной эмоциональной силой. «Нильссон, — говорит Стене, — хотел сделать невидимое видимым — и показать нам удивительное путешествие, которое мы все совершаем, которое объединяет всех людей. Он хотел дать нам возможность заглянуть внутрь себя, открыть для себя картины, которые определяют нас как человечество.«
Нильссон, — говорит Фьеллстрём, — был« очень закрытым человеком », который обычно работал один. Каким образом эти образы могли повлиять на него психологически, остается неясным. «Думаю, он понял, что вопрос сложный», — говорит она. «Но, как и большинство журналистов, он был сосредоточен на том, чего хотел. Я знаю, что он был поражен увиденным и хотел показать, насколько удивительным является наше общее путешествие ».
«Он был поражен увиденным»… Плод 13 недель (космонавт). Фотография: Lennart Nilsson PhotographyСтене признает, что изображения разделились во мнениях по полемическому вопросу о том, когда начинается жизнь, но говорит: «Все интерпретируют изображения по-разному, в зависимости от их социального, культурного и религиозного происхождения.Я считаю, что в цифровую эпоху как никогда важно вернуться назад и заглянуть внутрь себя. Что может быть лучше, чем с этими фотографиями? »
В прошлом году, отмечает Стене, была опубликована первая фотография черной дыры. «Для меня, — говорит он, — смотреть на эту фотографию и смотреть на одну из фотографий плода — одно и то же. В конце концов, что мы действительно знаем о происхождении человечества и Вселенной? »
В эту статью были внесены поправки 20 ноября 2019 года, поскольку в более ранней версии говорилось, что обе компании-эксперты по эндоскопам, привлеченные Леннартом Нильссоном, Karl Storz и Jungners Optiska, были немецкими.Это было исправлено, чтобы последний назывался шведским.
7 неделя беременности: Ваш ребенок размером с чернику
По мере того, как вы беременны, ваше тело испытывает неожиданные изменения. В течение седьмой недели беременности вы можете испытывать физические изменения, такие как частые боли в спине, увеличение веса и задержка жидкости. Хотя эти симптомы вызывают дискомфорт, они совершенно нормальны и проходят по мере прогрессирования беременности.Эмбрион в семь недель
В семь недель ваш ребенок размером с чернику, а ваш эмбрион — около нуля.51 дюйм, вдвое больше, чем на прошлой неделе.
Развитие ребенка
Мозг
Основные отделы мозга, которые развились к настоящему времени, на этой неделе делятся на три основных участка.
Характеристики
Глаза, уши и носик вашего ребенка начинают развиваться. Веки сформированы, но остаются закрытыми. Лопатка, как руки и ноги, также начинает формироваться.
Симптомы беременности через семь недель
Прибавка в весе
Одно из самых заметных изменений во время беременности — прибавка в весе.Этот вес важен для вашего общего здоровья, а также для развития и питания вашего ребенка. Дополнительный вес со временем уйдет после рождения ребенка. Ешьте полноценную пищу, не ешьте вредную пищу и регулярно занимайтесь спортом.
Боль в спине
Боль в спине — обычная проблема во время беременности, но только к этой неделе она становится очевидной.
Что делать?
— Сделайте простую растяжку или йогу, чтобы снять напряжение в мышцах спины и ног.
— Сделайте себе массаж, чтобы расслабить и расслабить напряженные и болезненные мышцы спины.
— Попробуйте спать с подушкой между согнутыми коленями, чтобы поддерживать поясницу.
Тошнота
К этому времени может усилиться утреннее недомогание. Но не волнуйтесь, есть несколько способов справиться с этим.
Что делать?
— Некоторые мамы утверждают, что чувствуют себя лучше, употребляя имбирь и витамин B6.
— Избегайте жирной и острой пищи.
— Пейте много жидкости, если у вас рвота, чтобы не обезвоживаться.
Тяга или отвращение к еде
Вы можете почувствовать желание съесть определенные продукты или нежелание приближаться к определенным продуктам, которые раньше подходили для вас.Это нормально — поддаваться пристрастиям и с удовольствием их удовлетворять.
Частое мочеиспускание
У вас могут быть постоянные позывы к мочеиспусканию, потому что ваша матка увеличилась вдвое, а кровоток в тазу увеличился.
Проблемы с кожей
Высыпания возникают из-за гормональных изменений в организме. Перед использованием любого крема или продуктов проконсультируйтесь с врачом, можно ли их использовать в настоящее время.
Дополнительная слюна
Это происходит из-за гормональных изменений в вашем организме.К сожалению, вы ничего не можете с этим поделать, кроме как просто проглотить.
Перепады настроения
Поскольку ваши гормоны не в норме, перепады настроения — очевидное явление. Это также может произойти из-за того, что вы все еще привыкаете к мысли о беременности, что может вызвать у вас дополнительные эмоции.
Спазмы или кровянистые выделения
Спазмы на ранних сроках беременности — это совершенно нормально. В матке много чего происходит, и вы чувствуете сильные спазмы. Шейка матки в это время чувствительна, поэтому могут появиться кровянистые выделения после секса через семь недель.
Эти два симптома вызывают тревогу и могут вызывать беспокойство. Если вы испытываете сильные спазмы или сильное кровотечение, немедленно обратитесь к врачу.
Живот на седьмой неделе беременности
Смотрели ли вы на свой беременный живот в зеркало и пытались подделать его, вытолкнув его наружу? Все так делают, и это совершенно нормально. Только матери, беременные двойней, должны ожидать, что к этому времени у них будет видимый живот, для других это не что иное, как вздутие живота.
Если у вас нет никаких симптомов
Каждая мать переживает беременность по-разному. Если вы на седьмой неделе беременности и совсем не проявляете никаких симптомов, считайте, что вам повезло. Некоторые матери считают это неприятным, но это не так.
Что я увижу на 5-недельном сканировании на ранних сроках беременности, зачем мне ждать un
На 5 неделе беременности все настолько мелко, что на УЗИ очень мало что можно увидеть. Даже в 6 недель у некоторых людей может быть трудно увидеть эмбрион.
На изображении выше показана беременность 5 недель +, но не всегда это будет ясно для всех людей. Мы говорим «5 недель плюс», потому что, не имея возможности измерить эмбрион, мы можем измерить только средний диаметр мешочка, который представляет собой комбинацию трех измерений мешочка для получения приблизительной даты, но это не так точно и измеряет эмбрион. На этом этапе мы видим темную область с маленьким кружком внутри. Темная область — это плодный мешок, а маленький белый кружок — желточный мешок.Задача желточного мешка — обеспечивать растущий эмбрион питательными веществами до тех пор, пока плацента не возьмет верх во время беременности. Имея только желточный мешок, мы можем подтвердить, что беременность в правильном месте или не внематочная.
На изображении выше теперь показана 6-недельная беременность. На этом этапе можно довольно хорошо увидеть эмбрион и измерить срок беременности, но не всегда можно увидеть сердцебиение в это время. Если сердцебиение не видно, это может вызвать много беспокойства, ожидая повторного сканирования через неделю или около того, поэтому всегда лучше избегать возникновения такой ситуации.Вот почему в центре ультразвукового исследования раннего возраста мы предлагаем сканирование беременности на ранних сроках от 7 недель.
На этом изображении эмбрион в возрасте 7 недель имеет размеры примерно 10 мм от головы до низа или от макушки до крупа. Есть желточный мешок, но на данном изображении его не видно. Обычно на этом этапе можно отследить сердцебиение, поэтому мы, как правило, предлагаем сканирование на ранних сроках беременности в это время. Это поможет избежать беспокойства и стресса, связанных с ожиданием повторного сканирования, если все, что нужно увидеть, невозможно увидеть за один прием.
Однако здесь есть … Из-за изменчивости продолжительности цикла продолжительность цикла обычно оценивается в 28 дней, но может варьироваться от 21 до 35 дней. Если ваш цикл длиннее, вы можете быть немного менее беременными, чем 7 недель, с другой стороны, вы могли бы продвинуться дальше, если у вас более короткий цикл. Если мы стремимся к 7 неделям, то большую часть времени мы должны увидеть все, что нужно увидеть, за один прием. Ждать вашего ребенка действительно кажется долгим, особенно учитывая чувствительность сегодняшних тестов на беременность, которые позволяют нам знать, что мы беременны на столь раннем этапе, но оно того стоит.
Важно помнить, что если вы испытываете кровотечение и / или боль, всегда важно исключить внематочную беременность. Возможно, стоит посетить отделение ранней оценки беременности. Там они могут сканировать и получать количественные измерения бета-ХГЧ (гормона беременности), которые в сочетании со сканированием могут предоставить дополнительную информацию, но, опять же, наблюдение и ожидание могут быть подходящим курсом действий. Подробнее о поздней внематочной беременности …..
Взгляните на блог ниже, чтобы увидеть больше изображений на разных этапах.
https://www.earlylife.co.uk/blogs/news/what-will-i-see-at-an-early-pregnancy-scan-1
Еще одно информативное чтение — https://www.earlylife.co.uk/blogs/news/what-is-an-ectopic-pregnancy
Чего ожидать на шестинедельном приеме на УЗИ
Узнайте, что вы видите на УЗИ для свиданий (уже через шесть недель) и как подготовиться к первому визиту.
Вы никогда не забудете, как впервые увидите своего ребенка на светящемся черно-белом ультразвуковом экране.Это захватывающе и страшно, и это облегчение — узнать , что именно происходит внутри вашего тела. Мы спросили у экспертов все, что вам нужно знать о шестинедельном УЗИ или первом приеме на УЗИ.
Когда делают первое УЗИ при беременности?Ваш врач обычно ждет не менее шести недель до проведения первого ультразвукового исследования. Однако, если у вас нерегулярные периоды или у вас в анамнезе были осложнения, такие как внематочная беременность , выкидыш , боль или кровотечение , ваш врач может отправить вас на более раннее сканирование, говорит Сьюзан Киннер , менеджер по диагностической визуализации в Центре медицинских наук Гамильтона и главный директор Sonography Canada.Как правило, если у вас регулярные месячные и вы знаете «предполагаемую» дату зачатия, у вас не будет первого ультразвукового исследования до тех пор, пока вы не приблизитесь к концу первого триместра, на 11–14 неделе. (Помните, беременность отсчитывается с первого дня вашей последней менструации.)
Что происходит на шестинедельном УЗИ?Если ваше первое УЗИ проводится раньше, чем семь недель , ребенок часто настолько мал, что его трудно увидеть с помощью традиционного УЗИ брюшной полости.Вместо этого вам сделают трансвагинальное УЗИ, при котором во влагалище вводят датчик длины тампона (ультразвуковую палочку), чтобы увидеть плод. «Вагинальное УЗИ — лучший способ сделать УЗИ в первом триместре», — говорит Дуг Уилсон, профессор акушерства и гинекологии в Университете Калгари в Альберте. Примерно на сроке от семи до восьми недель сонографист может подтвердить гестационный возраст (срок родов) плюс-минус три дня. Киннер говорит, что ваш врач будет продолжать использовать эту дату в качестве маркера на протяжении всей беременности.
Что они ищут во время первого УЗИ?
Сонографист ищет несколько основных моментов в этом первом сканировании.
Свидание на УЗИ: подтверждение срока родовЧтобы определить гестационный возраст вашего ребенка, сонограф измеряет длину от макушки до крестца, которая обычно указывает дату рождения ребенка.
Что они будут проверять на первом УЗИ? СердцебиениеЧерез шесть недель сонографисты могут увидеть сердцебиение на мониторе (подробнее об этом ниже).
Сколько УЗИ вы делаете при обычной беременности? Расположение эмбрионаТехник смотрит, имплантируется ли эмбрион в матку. Если он имплантируется вне матки, это указывает на внематочную беременность, которая происходит, когда оплодотворенная яйцеклетка имплантируется в фаллопиеву трубу или где-то помимо матки. Где имплантаты эмбриона также важны, поскольку они могут быть выше или ниже в матке. («Чем выше, тем лучше», — говорит Киннер.)
Количество плодовТехник ищет несколько эмбрионов или мешков, чтобы определить, есть ли у вас близнецы (или больше!).
Желточный мешокНа этой ранней стадии сонографист будет искать желточный мешок, который прикреплен к ребенку, как воздушный шар, для обеспечения питания, объясняет Киннер. Сонографы изучают размер и форму желточного мешка (это показатель здоровья ребенка), который в конечном итоге исчезает примерно на 12 недель .
КистаУ женщин очень часто появляется киста желтого тела в течение первых трех месяцев , которая формируется на фолликуле, из которого выходит яйцеклетка, поэтому они заметят любые признаки кисты во время сканирования.
Когда можно увидеть сердцебиение?Сонограф может или не сможет обнаружить сердцебиение, в зависимости от того, как далеко вы находитесь, говорит Уилсон. «Самое раннее сердцебиение, которое вы можете увидеть, — это , пять недель, и два дня беременности», — говорит Киннер. Даже в этом случае сонографисты часто видят сердцебиение только на 20% ранних сканирований. «Хотя это может нервировать, ваш врач, скорее всего, отправит вас на повторное сканирование через одну-две недели для повторной оценки», — говорит Киннер.(Если ваш врач назначит допплер для вашего живота, вы также сможете услышать сердцебиение, но, вероятно, не раньше, чем по крайней мере 10 недель .)
Что вам могут сказать на УЗИ?Не волнуйтесь, если техник мало говорит. В зависимости от провинции и медицинской клиники они могут или не могут предоставить вам подробную информацию о вашем ребенке, например, сердцебиение и размер. Большинство клиник отправят результаты вашему врачу по факсу для последующего приема.Если возникнут какие-либо опасения, они могут заставить вас поговорить с кем-нибудь сразу после приема на УЗИ.
Как ваш ребенок выглядит на шестой неделе беременности?На шестой неделе беременности ваш плод размером с душистый горошек (или четверть дюйма), так что вы не сможете много видеть, хотя у него уже появляются признаки развития черепа и конечностей. На экране он, вероятно, будет выглядеть просто как светящаяся маленькая капля (но, эй, это ваша красивая маленькая капля !).
Как вы готовитесь к первому визиту на УЗИ?Через шесть недель или позже вам нужно будет подготовиться к к первому визиту на УЗИ. Kinnear рекомендует выпить стакан воды за 45 минут до сеанса УЗИ, если у вас есть УЗИ брюшной полости. Полный мочевой пузырь обеспечивает ультразвуковое окно, чтобы лучше видеть, что находится внутри матки. «Многие люди переполняют свой мочевой пузырь», — объясняет она. «Они приходят и говорят:« О, я выпила 10 стаканов воды », — говорит она.«Это покажет ребенка лучше, но на самом деле ты можешь быть слишком сытым». Вам не только придется пописать до того, как сканирование закончится, но и в этом нет необходимости. Кроме того, если вы находитесь на очень раннем сроке беременности, вам, вероятно, все равно придется пройти трансвагинальное сканирование, которое не требует полного мочевого пузыря или какой-либо подготовки.
Первые ультразвуковые снимкиСделать фото домой после вашего первого ультразвукового исследования (через шесть недель или позже) зависит от больницы или клиники, где вам делают снимок.В наши дни во многих местах используются цифровые аппараты и больше не печатают сонограммы ( ультразвуковых фотографий, ), — говорит Уилсон. Однако вы можете сделать снимок экрана с помощью телефона, если техник разрешит, или заказать компакт-диск с вашими фотографиями.
Подробнее:
Ваша беременность: 6 недель
Чего ожидать на 20-недельном УЗИ
Post 2ww беременность | УЗИ на ранних сроках беременности
После напряженного двухнедельного ожидания вам нужно начать контролировать уровень ХГЧ, чтобы убедиться, что он хорошо растет.
Однако на этом препятствия не заканчиваются. После того, как уровень ХГЧ хорошо повысился, вам нужно начать проводить серийное ультразвуковое сканирование, чтобы подтвердить, что с вашей беременностью все в порядке! Этот атлас поможет вам разобраться во всех черно-белых изображениях и серых пятнах, которые вы видите на экране УЗИ! Эти изображения любезно предоставлены Медицинским центром N M.
Атлас ультразвуковых изображений на ранних сроках беременности
Это сканирование было выполнено для пациентки на 7 неделе беременности (если быть точным, 6w4d).Это очень обнадеживающее сканирование. Гестационный (беременный) мешок (обозначенный GS) содержит околоплодные воды и хорошо очерчен. Его размер около 2 см.
Желточный мешок (обозначенный буквой YS) внутри беременного мешка очень отчетливо виден в виде белого кольца. Плод хорошо сформирован, его длина около 1 см. На изображении это обозначено как CRL (длина от макушки до крестца) и подтверждает, что беременность растет хорошо.
Это сканирование, сделанное 30-летнему пациенту с историей повторных выкидышей.Это сканирование было выполнено на 5 неделе беременности. Вы можете увидеть четко очерченный плодный мешок размером около 1 см; и желточный мешок внутри гестационного мешка. Полюса плода пока не видно.
Мы не можем прийти к какому-либо заключению о состоянии беременности на основании этого единственного сканирования. Это верно для множества сканирований — всего одно сканирование может не предоставить достаточно информации, особенно если оно выполнено до 6 недель беременности. Контрольное сканирование необходимо через 1 неделю, чтобы убедиться, что беременность протекает нормально
Это сканирование было выполнено для 21-летней девушки, которая находилась на 5 неделе беременности и имела вагинальное кровотечение или 2 дня.Это вызывает беспокойство. Гестационный мешок неправильной формы и разрушается. Это нежизнеспособная беременность, которая, скорее всего, прервется самопроизвольно.
Это еще один 21-летний мужчина с 6-недельной беременностью, у которого также было вагинальное кровотечение в течение 2 дней. Обратите внимание на заметный контраст. Это сканирование обнадеживает! На ней изображена беременность двойней, у одной из которых имеется полюс плода; другой отстает и имеет желточный мешок, но не плодный полюс. Это может догнать — или исчезнуть. Через 7 дней необходимо повторное сканирование
Это сканирование было выполнено 22-летней девушке, у которой беременность была 7W6D, согласно расчетам по ее датам.Хотя гестационный мешок виден в полости матки и имеет регулярные края, что подтверждает внутриутробную беременность, эта беременность растет медленнее, чем ожидалось. Хорошо виден желточный мешок, но плод намного меньше, чем должен быть. Полюс плода имеет CRL всего 4 мм, что соответствует сроку беременности всего 6 недель. Необходимо будет сделать повторное сканирование, чтобы увидеть, как протекает беременность — еще одна неделя беспокойства, в течение которой врач может только ждать и наблюдать!
Это сканирование было выполнено 32-летнему пациенту с 8-недельной беременностью с сильными спазмами в животе и вагинальным кровотечением.Ультразвуковое сканирование очень беспокоит. У этого пациента вероятно спонтанное прерывание беременности. Кровотечение в матке рассматривается как субхорионическая гематома. Хотя это не повод для беспокойства, но тот факт, что гестационный мешок имеет неправильную форму; и отсутствие полюса плода на 8 неделе беременности подтверждает, что это нежизнеспособная беременность.
Эта пациентка обратилась с вагинальным кровотечением на 7 неделе беременности. Сбор крови за пределами плаценты внутри матки называется субхорионической гематомой.Это старая кровь, которая не вредит ребенку. Скорее всего, он будет реабсорбироваться по мере роста беременности. Повторное сканирование через 2 недели даст много уверенности.
Это здоровая беременность сроком 8 недель. Размер ребенка 20 мм (обозначен как CRL, или длина от макушки до крестца), что подходит для фиников. Это изображение дает уверенность в том, что беременность идет хорошо.
Это здоровая 7-недельная беременность по данным трансабдоминального сканирования.Как видите, качество этого изображения намного хуже по сравнению с изображением трансвагинального сканирования (которое было выполнено одновременно) ниже. Вот почему большинство сканирований на беременность в настоящее время выполняется трансвагинально. Это безопасно и совершенно не вредит ребенку. Помните, что зонд находится во влагалище, а ребенок — в матке!
Это такая же здоровая 7-недельная беременность, как при трансвагинальном сканировании. Как видите, качество этого изображения намного лучше по сравнению с трансабдоминальным сканированным изображением выше.
Цвет на изображении является цветным доплеровским и показывает кровоток во время здоровой беременности
Допплер в M-режиме позволяет врачу показать сердцебиение вашего ребенка.
Рост вашего ребенка — что показывает УЗИ
Несмотря на то, что вы можете получить положительный тест на беременность до того, как наступит срок менструации, всего за пару недель до того, как беременность станет достаточно большой, чтобы ее можно было увидеть на сканировании. В первые недели то, что мы можем увидеть на очень ранних сроках беременности, различается для каждой женщины и для каждой беременности.
Четыре недели
На 4 неделе беременности (2 недели после зачатия), когда у вас только что закончились месячные, мы не можем определить беременность при сканировании, все, что мы видим, это то, что слизистая оболочка матки стала толще. Где-то между 4 и 5 неделями мы иногда можем видеть небольшую черную область жидкости в матке, но мы не можем подтвердить, что это мешок для беременных, пока не увидим, что внутри него что-то растет.
Пять недель
В течение 5-й недели мы обычно видим небольшой беременный мешок (около 6 мм), а внутри него мы обычно видим желточный мешок.Это подтверждает нам, что это определенно мешок для беременных. Иногда мы можем видеть небольшую белую точку рядом с желточным мешком, который является очень крошечным плодом, но на этой стадии мы часто не можем видеть, как бьется сердце ребенка просто потому, что еще слишком рано. Вот почему мы стараемся не сканировать слишком рано, так как это часто вызывает сильное беспокойство у родителей, если мы не можем подтвердить, что ребенок жив и здоров.
Шесть недель
Даже в 6 недель нам иногда трудно увидеть ребенка и его сердцебиение, даже когда все идет хорошо.В 6 недель ребенок измеряет прибл. 4 мм от головы до низа, это называется длиной от макушки до крестца или CRL, и это измерение, которое мы используем для определения даты вашей беременности в первом триместре.
Семь недель
Теперь в 7 недель можно отчетливо увидеть ребенка длиной около 10 мм. На этом этапе мы всегда должны видеть сердцебиение при здоровой живой беременности.
Восемь недель
Подождите еще неделю для сканирования свиданий и посмотрите, насколько изменится ребенок. В 8 недель ребенок достигает 16 мм в длину, у него ясная голова и тело.Если вам повезет, вы иногда можете увидеть, как развиваются маленькие зачатки на руках и ногах.
Девять недель
9 недель, и ребенок еще более ясен, с маленькими ручками и ножками, которые часто немного покачиваются на экране. Baby now меряет фартук длиной 22 мм
Десять недель
В 10 недель при размере 30 мм становится видно еще больше черт ребенка. Теперь можно увидеть маленькие ручки и ножки и некоторые черты лица ребенка.
Одиннадцать недель
11 недель, голова, тело и конечности ребенка проясняются.Теперь размер Baby составляет 40 мм от головы до низа.
Двенадцать недель
12 недель и все органы ребенка сформированы. Видны лицо, череп и мозг, а также живот, мочевой пузырь и конечности.
Девятнадцать-двадцать недель
Примерно через 19-20 недель вам предложат анатомическое сканирование. На этом сканировании мы будем проверять ребенка с головы до ног. Теперь ребенок слишком велик, чтобы измерить его от головы до низа, поэтому мы будем измерять длину головы, живота и бедра (бедренной кости), чтобы проверить, как растет ребенок.
В течение следующих 20 недель ребенок просто растет и набирает вес. Во многих отношениях ребенка становится все труднее увидеть на снимке, поскольку он занимает все больше и больше места в утробе матери.
Диагностика врожденных пороков | CDC
Врожденные дефекты могут быть диагностированы во время беременности или после рождения ребенка, в зависимости от конкретного типа врожденного порока.
Во время беременности: пренатальное тестирование
Отборочные тесты
Скрининговый тест — это процедура или тест, который проводится, чтобы определить, есть ли у женщины или ее ребенка определенные проблемы.Скрининговый тест не дает конкретного диагноза — для этого требуется диагностический тест (см. Ниже). Скрининговый тест иногда может дать ненормальный результат, даже если с матерью или ее ребенком все в порядке. Реже результат скринингового теста может быть нормальным и упускать из виду существующую проблему. Во время беременности женщинам обычно предлагают эти скрининговые тесты для выявления врожденных дефектов или других проблем у женщины или ее ребенка. Поговорите со своим врачом о любых проблемах, которые у вас есть по поводу пренатального тестирования.
Скрининг в первом триместре
Скрининг в первом триместре — это комбинация тестов, проводимых между 11 и 13 неделями беременности. Он используется для поиска определенных врожденных дефектов, связанных с сердцем ребенка или хромосомными нарушениями, такими как синдром Дауна. Этот экран включает анализ крови матери и УЗИ.
- Анализ материнской крови
Анализ материнской крови — это простой анализ крови. Он измеряет уровни двух белков, хорионического гонадотропина человека (ХГЧ) и протеина плазмы, ассоциированного с беременностью (PAPP-A).Если уровень белка ненормально высокий или низкий, возможно, у ребенка хромосомное заболевание.
- Ультразвук
Ультразвук создает изображения ребенка. Ультразвук для проверки в первом триместре выявляет лишнюю жидкость за шеей ребенка. Если на УЗИ обнаружено повышенное содержание жидкости, возможно, у ребенка хромосомное заболевание или порок сердца.
Скрининг второго триместра
Скрининговые тесты во втором триместре проводят между 15 и 20 неделями беременности.Их используют для поиска определенных врожденных дефектов у ребенка. Скрининговые тесты во втором триместре включают анализ сыворотки матери и всестороннюю ультразвуковую оценку ребенка на предмет наличия структурных аномалий (также известных как ультразвуковые аномалии).
- Анализ материнской сыворотки
Анализ материнской сыворотки — это простой анализ крови, используемый для определения того, подвержена ли женщина повышенному риску рождения ребенка с определенными врожденными дефектами, такими как дефекты нервной трубки или хромосомные нарушения, такие как синдром Дауна.Он также известен как «тройной экран» или «четырехугольный экран» в зависимости от количества белков, измеренных в крови матери. Например, четырехъядерный скрининг проверяет уровни 4 белков AFP (альфа-фетопротеин), ХГЧ, эстриола и ингибина-А. Обычно анализ сыворотки крови матери проводится во втором триместре.
- Эхокардиограмма плода
Эхокардиограмма плода — это тест, в котором используются звуковые волны для определения сердечных дефектов в сердце ребенка до рождения. Этот тест может предоставить более подробное изображение сердца ребенка, чем обычное УЗИ на беременность.Некоторые пороки сердца нельзя увидеть до рождения даже с помощью эхокардиограммы плода. Если ваш лечащий врач обнаружит проблему в структуре сердца ребенка, может быть проведено подробное ультразвуковое исследование, чтобы найти другие проблемы с развивающимся ребенком.
- Аномалия Ультразвук
Ультразвук создает изображения ребенка. Этот тест обычно проводят на 18–20 неделе беременности. Ультразвук используется для проверки размеров ребенка и выявления врожденных дефектов или других проблем с ребенком.
Диагностические тесты
Если результат скринингового теста отклоняется от нормы, врачи обычно предлагают дополнительные диагностические тесты, чтобы определить наличие врожденных дефектов или других возможных проблем с ребенком. Эти диагностические тесты также предлагаются женщинам с беременностями повышенного риска, которые могут включать женщин в возрасте 35 лет и старше; женщины, перенесшие предыдущую беременность с врожденным дефектом; женщины, страдающие хроническими заболеваниями, такими как волчанка, высокое кровяное давление, диабет или эпилепсия; или женщины, принимающие определенные лекарства.
Ультразвук высокого разрешения
Ультразвук создает фотографии ребенка. Это УЗИ, также известное как УЗИ уровня II, используется для более подробного изучения возможных врожденных дефектов или других проблем с ребенком, которые были предложены в предыдущих скрининговых тестах. Обычно он завершается между 18 и 22 неделями беременности.
Взятие пробы ворсинок хориона (CVS)
CVS — это тест, при котором врач собирает крошечный кусочек плаценты, называемый ворсинками хориона, который затем исследуется для выявления хромосомных или генетических нарушений у ребенка.Как правило, тест CVS предлагается женщинам, получившим ненормальный результат на скрининговом тесте в первом триместре, или женщинам, которые могут подвергаться более высокому риску. Он завершается между 10 и 12 неделями беременности, раньше, чем амниоцентез.
Амниоцентез
Амниоцентез — это исследование, при котором врач собирает небольшое количество околоплодных вод из области, окружающей ребенка. Затем жидкость проверяется для измерения уровня белка в ребенке, который может указывать на определенные врожденные дефекты.Клетки в околоплодных водах можно проверить на хромосомные нарушения, такие как синдром Дауна, и генетические проблемы, такие как муковисцидоз или болезнь Тея-Сакса. Как правило, амниоцентез предлагается женщинам, получившим ненормальный результат на скрининговом тесте, или женщинам, которые могут подвергаться более высокому риску. Он завершается между 15 и 18 неделями беременности. Ниже приведены некоторые белки, на которые проводится амниоцентез.
- AFP
AFP означает альфа-фетопротеин, белок, который вырабатывает неродившийся ребенок.Высокий уровень АФП в околоплодных водах может означать, что у ребенка есть дефект, указывающий на отверстие в ткани, такой как дефект нервной трубки (анэнцефалия или расщепление позвоночника), или дефект стенки тела, такой как омфалоцеле или гастрошизис.
- AChE
AChE означает ацетилхолинэстеразу, фермент, который вырабатывается еще не родившимся ребенком. Этот фермент может перейти от еще не родившегося ребенка к жидкости, окружающей ребенка, если в нервной трубке есть отверстие.
После рождения ребенка
Определенные врожденные дефекты могут быть диагностированы только после рождения ребенка.Иногда врожденный дефект проявляется сразу при рождении. В случае других врожденных дефектов, включая некоторые пороки сердца, врожденный дефект может быть диагностирован только в более позднем возрасте.
При наличии проблем со здоровьем у ребенка лечащий врач может искать врожденные дефекты, собирая медицинский и семейный анамнез, проводя медицинский осмотр и иногда рекомендуя дальнейшие тесты. Если диагноз не может быть поставлен после обследования, лечащий врач может направить ребенка к специалисту по врожденным дефектам и генетике.Клинический генетик — это врач, имеющий специальную подготовку для оценки пациентов, у которых могут быть генетические заболевания или врожденные дефекты. Даже если ребенок обратится к специалисту, точный диагноз не может быть поставлен.
.
 Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.
Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.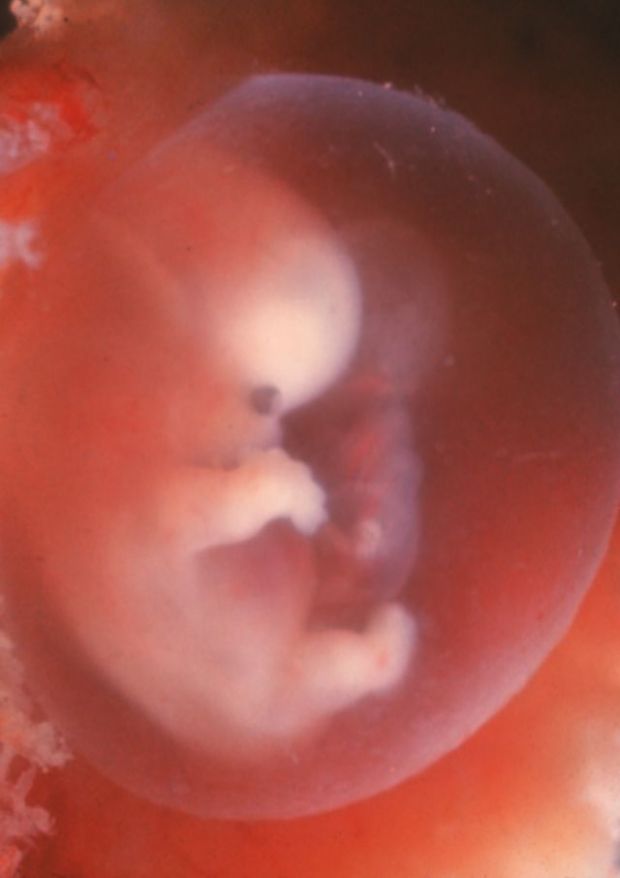

 По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов. Возможная ситуация – это его замирание. Изначально тесты и анализ ХГЧ показывают положительный результат, а после замирания – отрицательный. Месячные отсутствуют. Такое состояние обусловлено генетическими факторами, несоблюдением рекомендаций врача по поводу образа жизни со стороны женщины, воспалительные процессы, а также различные инфекции.
Возможная ситуация – это его замирание. Изначально тесты и анализ ХГЧ показывают положительный результат, а после замирания – отрицательный. Месячные отсутствуют. Такое состояние обусловлено генетическими факторами, несоблюдением рекомендаций врача по поводу образа жизни со стороны женщины, воспалительные процессы, а также различные инфекции. Требует медикаментозного лечения, посещения психиатра;
Требует медикаментозного лечения, посещения психиатра;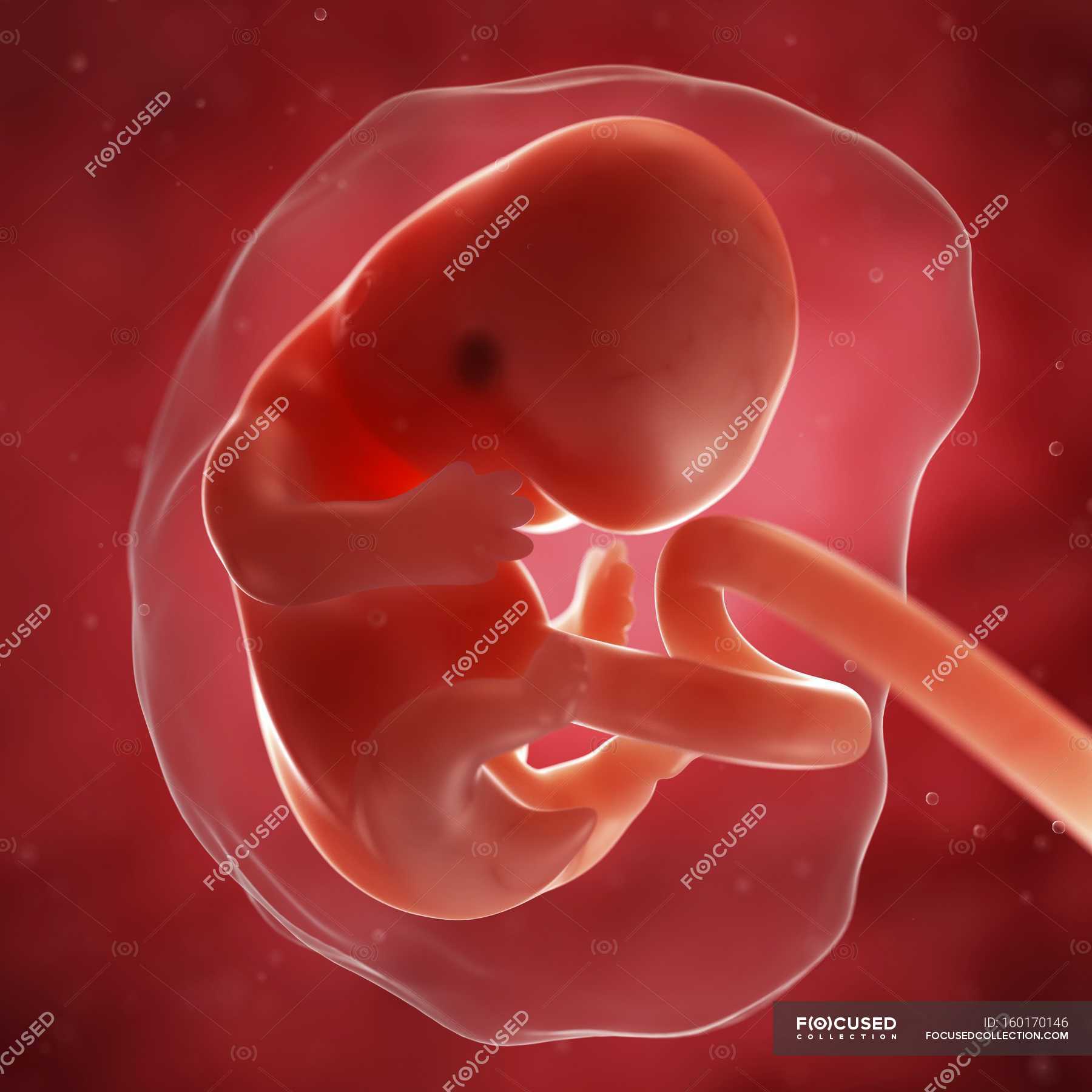 При их наличии не приступать к зачатию, пока организм полностью не восстановиться;
При их наличии не приступать к зачатию, пока организм полностью не восстановиться;