АКДС – что за прививка и как она переноситься
Вопросы, связанные с вакцинацией малыша от инфекционных заболеваний, волнуют всех родителей. Одна из первых прививок, которые получает малыш в самом раннем возрасте – это АКДС. Именно поэтому возникает наибольшее число вопросов – какая может быть реакция на прививку АКДС, как подготовить ребенка к введению вакцины и как реагировать на изменения состояния грудничка после введения вакцины.
От чего ставят прививку АКДС? В состав вакцины входят компоненты от трёх наиболее опасных инфекций бактериального происхождения – это коклюш, дифтерия и столбняк. Поэтому аббревиатура названия расшифровывается – адсорбированная коклюшно-дифтерийно-столбнячная вакцина.
Коклюш – быстро распространяющаяся инфекция, которая опасно преимущественно для детского возраста. Очень тяжело протекает у грудничков. Осложняется поражением дыхательной системы и протекает с воспалением легких, сильным кашлем, судорогами.
Дифтерия – бактериальное заболевание характеризующееся токсическим поражением организма, преимущественно сердечно-сосудистой и нервной систем, а также местным воспалительным процессом с образованием фибринозного налёта, которые могут привести к удушью и смерти.
Столбняк – почвенная инфекция, человек заражается при попадания бактерий в раневые поверхности кожи. Поражает нервную систему и сопровождается высокой летальностью вследствие паралича дыхания и сердечной мышцы. Без специфического лечения высок риск летального исхода.
Согласно инструкции по применению АКДС, препарат предназначен для создания иммунитета к коклюшу, столбняку и дифтерии у детей. Все дети до четырехлетнего возраста должны получить все четыре дозы вакцины. Прививка АКДС обладает максимальной реактогенностью среди всех вакцин, включенных в национальный календарь. Именно поэтому, помимо соблюдения общих правил, необходимо проводить лекарственную подготовку и сопровождение вакцинации АКДС. К общим правилам относят: ребенок должен быть полностью здоров на момент прививки; ребенок должен быть голоден; ребенок должен покакать; ребенок не должен быть одет чересчур жарко.
В детской поликлинике УЗ «Калинковичская ЦРБ» в наличии имеется вакцина АКДС (коклюш, дифтерия, столбняк) для проведения вакцинации детям. Также имеется вакцина «Эупента», производство Корея (коклюш, дифтерия, столбняк, гемофильной инфекции, вирусного гепатита «В» и полиомиелита). Вакцина «Синфлорикс» производство Бельгия для профилактики пневмоний и острых отитов. Дополнительную консультацию можно получить у участкового педиатра детской поликлиники.
Родителям необходимо знать, что только профилактические прививки могут защитить ребенка от таких заболеваний, как полиомиелит, дифтерия, коклюш, туберкулез, столбняк, гепатит «В», корь, эпидемический паротит (свинка), краснуха. Прививая ребенка, вы защищаете его от инфекционных заболеваний и от вызываемых ими тяжелых осложнений и последствий.
Старшая медицинская сестра детской поликлиники Е.А.Бревко
Прививка от АКДС в медицинском центре для детей в Екатеринбурге
Вакцина АКДС, выпускающаяся в двух разновидностях – АДС и АДС-М, защищает от столбняка, дифтерии и коклюша.
Благодаря применению этой вакцины удалось ликвидировать столбняк и дифтерию, а также существенно сократить количество заболеваний коклюшем. Из-за снижения степени охвата прививками против дифтерии и коклюша, в последнее время существенно увеличился уровень заболеваемости этими инфекциями. Из-за такой неблагоприятной обстановки прививка АКДС в Екатеринбурге дополнительно назначена для взрослого населения.
Зачем нужны прививки АКДС
Столбняк – это заболевание нервной системы, которое вызывают попавшие в рану бактерии. Столбняк может возникнуть у людей любого возраста и протекает он очень тяжело.
Коклюш – это заболевание дыхательной системы, главным симптомом которого является «спазматический» кашель. Сильные осложнения возможны у детей первого года жизни и у новорожденных и, поскольку они слишком восприимчивы к данной инфекции.
Дифтерия может привести к блокированию дыхательных путей. При дифтерии также возможны такие серьёзные осложнения, как поражение почек и сердца.
Прививка от акд делается в бедро, внутримышечно.
План вакцинации
В Екатеринбурге прививку АКДС детям ставят в 3,4-5 и 6 месяцев с ревакцинацией в 18 месяцев. В соответствии с календарём прививок, ревакцинации взрослых вакциной АДС-М осуществляются каждых 10 лет.
Побочные эффекты
Достаточно редко вакцина АКДС способна вызвать такие умеренные побочные эффекты, как припухание и покраснение в месте инъекции, умеренная болезненность, небольшая лихорадка. На протяжении 1-2 дней после прививки может возникнуть лёгкое недомогание и незначительно подняться температура (не выше 37,5 С). Также может появиться сыпь у тех детей, которые предрасположены к аллергическим реакциям.
Серьёзные осложнения после АКДС-иммунизаци наблюдались очень редко – меньше чем в 1 % случаев. Возможны судороги на фоне очень высокой температуры, и из-за этого тем детям, у которых возможна реакция, сделать прививку акдс нужно на фоне жаропонижающего средства.
Когда вакцинацию откладывают
В том случае, если у ребёнка наблюдается острое заболевание или есть неврологические нарушения. При неврологических нарушениях нужно проконсультироваться с неврологом, чтобы решить вопрос по поводу исключения коклюшного компонента и замещения вакцины АКДС вакциной АДС. Требуется очень хорошо всё обдумать и взвесить, поскольку у детей первого года жизни коклюш протекает слишком тяжело.
При остром заболевании прививку нужно делать после выздоровления ребёнка.
При слишком выраженной реакции после прививки, вопрос о повторном введении АКДС нужно рассматривать в индивидуальном порядке.
Вместо вакцины АКДС можно использовать зарубежный аналог – вакцину «Пентаксим». В этом препарате вместо цельноклеточного коклюшного компонента используется бесклеточный, практически не вызывающий побочных реакций. Кроме того, вакцина защищает от полиомиелита и гемофильной инфекции типа b (Хиб). Прививку «Пентаксимом» можно делать ребёнку в возрасте 4-6 лет, продлив таким образом иммунитет против коклюша.
Кроме того, вакцина защищает от полиомиелита и гемофильной инфекции типа b (Хиб). Прививку «Пентаксимом» можно делать ребёнку в возрасте 4-6 лет, продлив таким образом иммунитет против коклюша.
Вакцина Пентаксим на страже детского здоровья!
22.03.2020
Комбинированная вакцина Пентаксим предназначена для профилактики пяти наиболее опасных детских инфекций: коклюша, дифтерии, столбняка, полиомиелита, а также заболеваний, вызванных гемофильной палочкой (Haemophilus influenza типа b). Вакцина произведена компанией Sanofi Pasteur S.A. (Франция), в условиях, соответствующих требованиям Надлежащей производственной практики GMP (Good Manufacturing Practice).
Препарат уже много лет успешно используется для вакцинации детей в странах Евросоюза и США, на территории Российской Федерации вакцина Пентаксим применяется с 2008г .
На данный момент в России Пентаксим рекомендован к применению у детей, достигших трехмесячного возраста и разрешен к постановке до 5 лет 11 месяцев 29 дней, затем для дальнейшей ревакцинации применяют вакцины, содержащие уменьшенное количество антигенов (Адасель, АДС-м).
В соответствии с Национальным календарем профилактических прививок Российской Федерации, курс вакцинации для профилактики коклюша, дифтерии, столбняка, полиомиелита состоит из трех введений препарата с интервалом между прививками 45 дней, соответственно в возрасте 3, 4.5, 6 месяцев; ревакцинация проводится однократно в возрасте 18 месяцев.
Когда приходит время вакцинации ребенка, родители всегда задаются вопросами: какой вакциной лучше прививать ребенка? Велика ли разница между Пентаксимом и отечестенной вакциной АКДС, которую предлагают поставить в детской поликлинике?
Главным отличием Пентаксима от цельноклеточной вакцины АКДС является способ его получения, благодаря которому, Пентаксим характеризуется более низкой реактогенностью, в сравнении со своим аналогом.
Немаловажным «плюсом» Пентаксима является еще и то, что вакцина дает возможность провести иммунизацию ребенка от пяти заболеваний (против коклюша, дифтерии, столбняка, полиомиелита, гемофильной инфекции (Haemophilus influenza типа b) с помощью всего четырех инъекций.
Пентаксим безопасен, эффективен, при этом нагрузка антигенами значительно ниже, чем если бы ребенка прививали обычными способами от тех же самых заболеваний ( АКДС + полиомиелитная вакцина+ вакцина против гемофильной инфекции).
Во всех случаях нарушения графика вакцинации врач руководствуется инструкцией по применению лекарственного препарата и рекомендациями Национального календаря профилактических прививок РФ. Но несмотря на индивидуальные смещения плана календарных прививок, интервалы между введениями вакцинирующих доз препарата не изменяются, как и интервал перед ревакцинацией (он составляет 12 месяцев).
Пентаксим является лучшей импортной вакциной, которая изготавливается в соответствии с международными нормами производства вакцин, не содержит опасных компонентов, редко вызывает побочные эффекты и обладает хорошей переносимостью.
Благодаря разработкам современной фармакологии, многие смертельно опасные заболевания взяты под контроль. К одним из средств, стоящих на страже здоровья самых маленьких пациентов относится Пентаксим .
В завершение, отвечу на наиболее часто задаваемые вопросы о вакцинации препаратом Пентаксим:
Сделали вакцину Пентаксим, когда следующая?
— Три вакцинирующие дозы вакциной Пентаксим выполняются с интервалом в 45 дней, далее следует ревакцинация — срок её выполнения наступает через 12 месяцев после последней (третьей) вакцинации.
Можно ли ревакцинацию АКДС сделать Пентаксимом?
— Безусловно можно! Срок постановки ревакцинирующей дозы Пентаксим не изменяется и в Вашем случае составляет также 12 месяцев после третьей вакцинации АКДС, но стоит помнить еще и о том, что в составе вакцины Пентаксим есть еще и полиомиелитный компонент- необходимо учесть сроки ревакцинации против полиомиелита (если вакцинации АКДС и от полиомиелита выполнялись не одновременно, как это предусмотрено календарным планом вакцинации, а в разные дни).
Можно ли сделать ревакцинацию Пентаксимом?
— Можно, в случае если ревакцинации АКДС и от полиомиелита совпадают по срокам.
После Пентаксима сделали АКДС, можно ли продолжить вакцинацию снова Пентаксимом?
— Продолжать вакцинацию или выполнять ревакцинация после АКДС вакциной Пентаксим возможно с учетом вакцинации против полиомиелита.
Где сделать ребенку прививку Пентаксимом?
— Будем рады предложить Вам услуги Детского диагностического центра по вакцинации детей.
В январе поставили сыну прививку Пентаксим, врач сказала что нужно ставить ещё через 45 дней. А сколько нужно сделать прививку пентаксим? Каждый раз нужен осмотр врача?
— Прививка Пентаксим ставится трижды, с минимальным перерывом в 45 дней, и четвертая, ровно через год от третьей. Осмотр педиатром перед вакцинацией не просто «нужен», а строго необходим! Ведь при осмотре доктор решает вопрос: ставить прививку сегодня или перенести вакцинацию на другую дату? т. к. у ребенка на момент осмотра могут быть отклонения в состоянии здоровья, которые вероятно понесут за собой отрицательные последствия. Например, чтобы Вам было понятно: ребенок чувствует себя на приеме хорошо, а при осмотре выявлено «красное» горло, педиатр предлагает подойти на прививку в другую дату, а вечером у ребенка появился кашель, насморк и температура. И какая уж тут прививка?! Еще, кроме осмотра педиатра, в нашем центре перед вакцинацией необходимо сдать общие анализы крови и мочи, которые детки сдают не ранее, чем за 3 дня до вакцинации, чтобы быть на 100% уверенным, что данная вакцинация не навредит малышу.
к. у ребенка на момент осмотра могут быть отклонения в состоянии здоровья, которые вероятно понесут за собой отрицательные последствия. Например, чтобы Вам было понятно: ребенок чувствует себя на приеме хорошо, а при осмотре выявлено «красное» горло, педиатр предлагает подойти на прививку в другую дату, а вечером у ребенка появился кашель, насморк и температура. И какая уж тут прививка?! Еще, кроме осмотра педиатра, в нашем центре перед вакцинацией необходимо сдать общие анализы крови и мочи, которые детки сдают не ранее, чем за 3 дня до вакцинации, чтобы быть на 100% уверенным, что данная вакцинация не навредит малышу.
Если у Вас остались какие-либо вопросы касательно вакцинации, приглашаем Вас на бесплатную консультацию педиатра по прививкам. Прием доктора осуществляется по предварительной записи.
Записаться на консультацию Вы можете, позвонив по одному из номеров телефонов:
+7(496)797-01-70
+7(926)535-55-26
+7(925)518-83-86
Чтобы дети были здоровы — прививайте их своевременно и качественными вакцинами!
Возврат к списку
| Вид прививки | Возраст ребенка | Примечания |
| Первая вакцинация против вирусного гепатита В | Проводится новорожденному в первые сутки жизни | Инъекция делается в роддоме внутримышечно в плечо или бедро ребенка. Требуется письменное согласие на вакцинацию матери. |
| Вакцинация против туберкулеза (БЦЖ-М) | Проводится новорожденному на 3-7 день жизни | Инъекция делается в роддоме внутрикожно в левое плечо. Требуется письменное согласие на вакцинацию матери. Другие прививки можно проводить не ранее чем через 1 месяц после БЦЖ. |
| Вторая вакцинация против вирусного гепатита В | Проводится ребенку после 1 месяца от рождения | Если сроки были сдвинуты, то через 1 месяц после первой.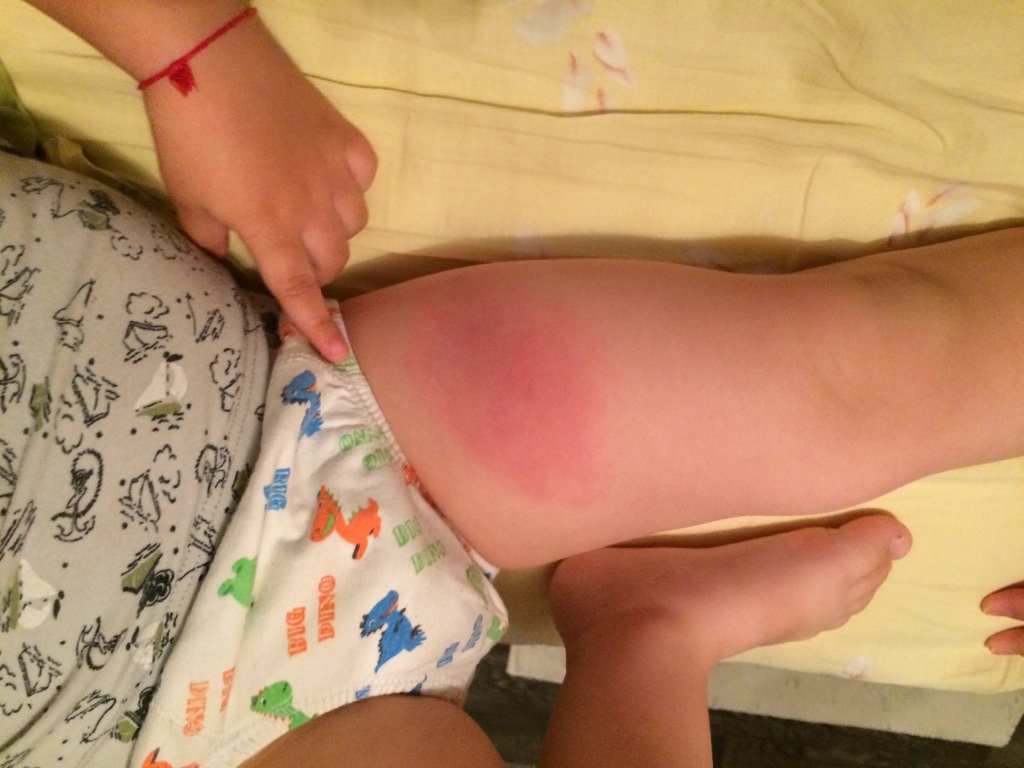 Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Инъекция проводится внутримышечно в плечо или бедро ребенка. Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Инъекция проводится внутримышечно в плечо или бедро ребенка. |
| Первая вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Ребенок должен быть совершенно здоров и после болезни должен пройти месяц. Инъекция проводится внутримышечно в плечо, бедро или под лопатку. Детям до года чаще всего делают в бедро. |
| Первая вакцинация против полиомиелита | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцина против полиомиелита делается в один день с АКДС. Инактивированная полиомиелитная вакцина вводится подкожно под лопатку или в плечо, а также может быть введена внутримышечно в бедро. Вакцины закупаются за рубежом, поэтому заблаговременно узнавайте о ее наличие в поликлинике. Вакцинация производится трехкратно с интервалом в 45 дней. |
| Первая вакцинация против гемофильной инфекции | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцина против гемофильной инфекции делается в один день с АКДС и вакциной против полиомиелита. Вводится внутримышечно в бедро или плечо, но при этом это должна быть другая рука или нога, в которую еще не производились инъекции. |
| Вторая вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери через 45 дней после первой вакцинации. Инъекция вводится внутримышечно в плечо, бедро или под лопатку. |
| Вторая вакцинация против полиомиелита | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от полиомиелита выполняется в один день с АКДС через 45 дней после первой вакцинации. Инъекция выполняется подкожно в плечо, под лопатку или внутримышечно в бедро. Вакцинация от полиомиелита выполняется в один день с АКДС через 45 дней после первой вакцинации. Инъекция выполняется подкожно в плечо, под лопатку или внутримышечно в бедро. |
| Вторая вакцинация против гемофильной инфекции | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от гемофильной инфекции проводится в один день с АКДС через 45 дней после первой вакцинации. Инъекция выполняется внутримышечно в бедро или плечо, но при этом это должна быть другая рука или нога, в которую еще не производились инъекции. |
| Третья вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери через 45 дней после второй вакцинации. Инъекция вводится внутримышечно в плечо, бедро или под лопатку. |
| Третья вакцинация против полиомиелита | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от полиомиелита выполняется в один день с АКДС через 45 дней после второй вакцинации. Живая оральная полиомиелитная вакцина закапывается в рот на лимфоидную ткань глотки. Пить и есть в течение часа строго запрещается. |
| Третья вакцинация против гемофильной инфекции | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация проводится в один день с АКДС через 45 дней после второй вакцинации. Инъекция проводится внутримышечно в бедро или плечо. |
| Третья вакцинация против вирусного гепатита В | Проводится ребенку в 6 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 6 месяцев после первой прививки. Инъекция проводится внутримышечно в плечо или бедро. Инъекция проводится внутримышечно в плечо или бедро. |
| Вакцинация против кори, эпидемического паротита, краснухи (КПК) | Проводится ребенку в 1 год | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери. Инъекция вводится подкожно в бедро или плечо. |
| Первая ревакцинация против дифтерии, коклюша, столбняка | Проводится ребенку в 18 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через год после законченой вакцинации. Способы введения те же. |
| Первая ревакцинация против полиомиелита | Проводится ребенку в 18 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери совместно с АКДС. Живая оральная полиомиелитная вакцина закапывается в рот на лимфоидную ткань глотки. Пить и есть в течение часа строго запрещается. |
| Вторая ревакцинация против полиомиелита | Проводится ребенку в 20 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 2 месяца после первой ревакцинации живой оральной полиомиелитной вакциной. |
| Ревакцинация против кори, краснухи, эпидемического паротита | Проводится ребенку в 6 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 6 месяцев после вакцинации. Основным условием применения вакцины является отсутствие в анамнезе перенесенных заболеваний: кори, краснухи, эпидемического паротита до 6 лет. Способ введения тот же. |
| Вторая ревакцинация против дифтерии, столбняка (АДС) | Проводится ребенку в 6-7 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 5 лет после первой ревакцинации. Инъекция вводится внутримышечно под лопатку. Инъекция вводится внутримышечно под лопатку. |
| Ревакцинация против туберкулеза | Проводится ребенку в 7 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери при отрицательной реакции Манту. Инъекция вводится внутрикожно в левое плечо. |
| Третья ревакцинация против дифтерии, столбняка | Проводится подростку в 14 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 7 лет после второй ревакцинации. Инъекция вводится внутримышечно под лопатку. |
| Третья ревакцинация против полиомиелита | Проводится подростку в 14 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 12 лет 2 месяца после второй ревакцинации. Живая оральная полиомиелитная вакцина закапывается на поверхность небных миндалин, чтобы сформировался иммунитет. Нельзя пить и есть в течение часа после прививки. |
Прививка АКДС (дифтерия, коклюш, столбняк) в Днепре
Впервые вакцина назначается на 2 месяце жизни ребенка, каждая последующая не менее чем через 45 суток после предыдущей. Первая ревакцинация осуществляется через год после последней прививки.
Реакция на прививку АКДС
Независимо от состояния здоровья ребенка, реакция иммунитета на препарат возможна и этого не стоит бояться. Это случается из-за того, что в организм вводится инородный материал и защитная система организма обязана на это отреагировать. Поэтому, считается, что прививка от дифтерии, столбняка или коклюша может вызывать типичные реакции (не вызывающие опасений) и нетипичные (те, с которыми лучше обратиться в больницу).
Возможные реакции, которые могут наблюдаться в течении нескольких дней:
- местные реакции в места укола появляется из-за того, что нарушена целостность кожного покрова и мышцы.
 К тому же, в этом месте лимфоциты начинают воздействовать на чужеродные элементы;
К тому же, в этом месте лимфоциты начинают воздействовать на чужеродные элементы; - температура может повышаться до 39 С из-за коклюшного компонента препарата. Однако высокая температура, которая не спадает в течении более 2 дней — тревожный симптом, с которым следует обращаться в больницу;
- реакции, подобные реакциям на вирусную инфекцию.
Нетипичные реакции, при возникновении которых, обращайтесь к врачу:
- судороги нередко наблюдаются при повышенной температуре или неврологии. Бывают как единичные, так и частые. Вне зависимости от вида судорог следует немедленно за неотложной помощью;
- ухудшение состояние здоровья возникает при скрытом течении какого-либо заболевания на момент вакцинации, в следствии чего иммунитет не в состоянии нормально принять компоненты вакцины;
- аллергические проявления на компоненты вакцины проявляются как симптомы отравления. Зачастую эти признаки проходят довольно быстро, но присутствует риск анафилактического шока — поэтому не стоит медлить, обратитесь сразу же в медучреждение.
Как подготовиться к прививке
Перед прохождением процедуры вакцинации одной из важнейших задач родителей является подготовка ребенка. Необходимо пройти обследование о врача — это делается для того, чтобы выявить наличие или отсутствие заболеваний у ребенка. Причина заключается в том, что прививка от столбняка, коклюша и дифтерии оказывает дополнительную нагрузку на иммунитет. Поэтому при не выявленных болезнях возможно появление серьезных побочных эффектов, о которых мы писали выше.
Куда делают прививку
Прививка от коклюша, столбняка и дифтерии должна вводиться внутримышечно. Это вызвано тем, что компоненты препарата должны высвобождаться с правильной скоростью для формирования иммунитета.
Детям вакцина АКДС вводится в бедро, поскольку мышцы ног лучше развиты у малышей. В более взрослом возрасте прививка осуществляется в плечо при хорошо развитой мышечной системе.
Противопоказания для прививки АКДС
Общие противопоказания:
- острые заболевания у ребенка с температурой;
- иммунодефицит;
- непереносимость компонентов вакцины.
Временные противопоказания, в виде острых заболеваний исключаются путем назначения лечения, и после полного восстановления состояния здоровья проводится вакцинация.
Для соблюдения схемы вакцинации при повышенной температуре или неврологических симптомах, может назначаться инъекция препаратом без коклюшной составляющей.
Не позволяет осуществлять прививку АКДС — наличие аллергических или неврологических реакций на компоненты препарата.
Вакцины АКДС в клинике Семейный Доктор
Прививка АКДС в Днепре в МЦ «Семейный Доктор» осуществляется европейскими препаратами, зарегистрированными в Украине:
Препараты производства «Санофи Пастер С.A.», Франция: «Тетраксим» (АаКДС-ИПВ), «Пентаксим» (АаКДС-ИПВ-Хиб), «Гексаксим» (АаКДС-ИПВ-Хиб-ГепВ).
Препараты производства «ГлаксоСмитКляйн Байолоджикалз С.А.», Бельгия: «Инфанрикс (АаКДС), «Инфанрикс ИПВ» (АаКДС-ИПВ), «Инфанрикс Гекса» (АаКДС-ИПВ-Хиб-ГепВ), «Бустрикс» (АаКДС-м), «Бустрикс полио».
В состав перечисленных выше вакцин, включен ацелюлярный(безклеточный) коклюшный компонент, благодаря чему снижается риск возникновения реакций на прививку в более чем 30 раз (в отличии от цельноклеточных вакцин).
Разовая доза вакцины составляет 0,5 мл, упаковка представлена шприцом со специальной конструкцией, который оснащен иглой, благодаря которой боль от инъекции становится минимальной. Кроме того, такой шприц не может быть использован дважды и его формат исключает введение излишнего количества препарата.
После инъекции не следует торопиться домой — некоторое время за ребенком должен наблюдать медперсонал, который сможет вовремя предпринять меры при появлении аллергических реакций.
Медицинский центр Семейный Доктор
- Комфорт и удобные условия для пациентов и посетителей;
- Внимательный персонал;
- Оформление справок и больничных листов для наших пациентов;
- Ведется предварительная запись, которая исключает формирование очередей и гарантирует экономию времени;
- Ведение электронной медицинской документации.

ДОВЕРЬТЕ СВОЕ ЗДОРОВЬЕ СПЕЦИАЛИСТАМ МЦ «СЕМЕЙНЫЙ ДОКТОР»!
Вакцинация против дифтерии, столбняка и коклюша (АКДС) и против полиомиелита
В 3 месяца начинается вакцинация против коклюша, дифтерии, столбняка, полиомиелита. В Национальный календарь защита от данных инфекций введена в 1953 году, а против столбняка с 1966. Для вакцинации используются следующие вакцины:
— АКДС – это адсорбированная комбинированная вакцина, которая содержит убитую цельную коклюшную палочку (поэтому она еще называется цельноклеточная), анатоксин (обезвреженный токсин) дифтерийный и анатоксин столбнячный. Это российская вакцина (Микроген) и ее использование практически ликвидировало дифтерию и столбняк и заметно уменьшило число случаев коклюша.
Единственное, что не нравится многим родителям – это подъем температуры в первые сутки – это вариант нормальной реакции на вакцинацию, так как клетки иммунной системы начинают активно работать в ответ на контакт с обломками коклюшной палочки.
Но вакцинопрофилактика постоянно совершенствуется, и в настоящее время выпускаются вакцины бесклеточные (или ацеллюлярные). Данные вакцины содержат только 2 или 3 коклюшных антигена, в их составе нет целой коклюшной палочки (до 3000 коклюшных антигена). Но на сегодня подобные вакцины только зарубежного производства. В России зарегистрировано несколько подобных вакцин:
— первая вакцина, зарегистрированная в России в начале 2000 годов – Инфанрикс (ГлаксоСмитКляйн, Бельгия). Вакцина содержит 3 коклюшных антигена, дифтерийный и столбнячный анатоксины.
— несколько позже зарегистрирована вакцина Инфанрикс гекса (ГлаксоСмитКляйн. Бельгия). В дополнение к составу предыдущей вакцины здесь содержится еще инактивированная вакцина против полиомиелита, гепатита В и вакцина Хиберикс (против гемофильной палочки, которая является причиной осложнений при ОРВИ у детей раннего возраста).
— Пентаксим (Санофи, Франция), зарегистрирована и с успехом применяется в России с 2008 года. В своей комбинации данная вакцина содержит еще и инактивированную (убитую) вакцину против полиомиелита, вакцину против гемофильной палочки.
В своей комбинации данная вакцина содержит еще и инактивированную (убитую) вакцину против полиомиелита, вакцину против гемофильной палочки.
В редакции основного приказа по вакцинации в рамках Национального календаря N125н от 13.04.2017 есть следующие дополнения – определены дети из группы риска для вакцинации против гемофильной палочки и полного курса вакцинации инактивированной полиомиелитной вакциной:
- С иммунодефицитными состояниями;
- С анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией;
- С аномалиями развития кишечника;
- С онкологическими заболеваниями и /или длительно получающим иммуносупрессивную терапию;
- Рожденные от матерей с ВИЧ инфекцией;
- Находящиеся в домах ребенка;
- Недоношенные и маловесные дети.
Вакцинация и ревакцинация детям, относящимся к группам риска, может осуществляться иммунобиологическими лекарственными препаратами для иммунопрофилактики инфекционных болезней, содержащими комбинации вакцин (например, Пентаксим), предназначенных для применения в соответствующие возрастные периоды (редакция приказа МЗ РФ N 175н от 13.04.2017г).
Дети, не входящие в группу риска, могут по желанию родителей привиться бесклеточными препаратами для вакцинации против коклюша, дифтерии и столбняка платно. Информацию в таком случае можно получить у участкового педиатра.
Могут быть и другие варианты вакцинации детей, что зависит от возможностей регионального бюджета.
В 2016 году в России зарегистрирована вакцина Адасель (Санофи, Франция), она также не содержит целую коклюшную палочку, а содержание дифтерийного и столбнячного анатоксинов в составе меньше, чем в других препаратах. Данная вакцина, в основном, предназначена для ревакцинации детей старше 4 лет и взрослых (после 14 лет можно каждые 10 лет), так как иммунитет против коклюша недлительный.
Для детей, кто не привит вовремя и имеет возраст старше 4 лет, по Национальному календарю прививаются только против дифтерии и столбняка (вакцинация АКДС препаратом проводится до 4 лет, препаратом Инфанрикс гекса до 36 мес), но по желанию родителей может быть выполнена вакцинация и препаратами Пентаксим и Инфанрикс, так как они не имеют возрастных ограничений.
Для вакцинации против полиомиелита также существуют изменения в Национальном календаре с 2014 года.
Если раньше для массовой вакцинации с 1958-59 годов использовали живую ослабленную вакцину Сэбина (она содержала 3 вакцинных штамма полиовируса), далее для предупреждения вакциноассоциированного полиомиелита у привитых и у контактных непривитых с 2014 года схема вакцинации изменилась:
-V1 и V2 все дети получают инактивированную вакцину в 3 мес. и в 4,5 мес.,
-V3 в 6 мес. и последующие ревакцинации в 1 г 6 мес., 1 г 8 мес. и в 14 лет получают оральной полиомиелитной вакциной ОПВ, причем с весны 2017 года ОПВ содержит только 2 штамма прививочных вирусов – I и III- БиВак полио (ФНЦИРИП им Чумакова, Россия).
Инактивированные вакцины, зарегистрированные в России:
- Имовакс Полио (Санофи, Франция) – применяется на сегодня в составе комбинированной вакцины Пентаксим,
- Полиорикс (ГлаксоСмитКляйн, Бельгия) – применяется на сегодня в составе комбинированной вакцины Инфанрикс гекса,
- Полимилекс (Нанолек, Россия) – применяется для проведения V1 и V2 против полиомиелита с весны 2017 г.
Дифтерия – это серьезная инфекция, которой болеют и взрослые, и дети. Причина инфекции – дифтерийная палочка, которая передается воздушно-капельным путем, иногда через общие игрушки, предметы быта. Дифтерия поражает нос, глотку, гортань, реже – кожу, глаза. У больного образуются пленки в зеве, которые могут распространиться в нос и гортань и перекрыть дыхание. У детей до года пленки сразу переходят на гортань, голосовые связки, появляется круп (отек гортани). В этих случаях требуются неотложные мероприятия, иначе человек задохнется. Кроме того, дифтерия чревата серьезными осложнениями – поражением сердца, почек, нервной системы. Избежать заболевания можно только при своевременной вакцинации. Вакцинация защищает от токсина, вырабатываемого бактерией дифтерии, который и вызывает все жизнеугрожающие состояния.
Привитые люди не болеют тяжелой опасной формой дифтерии. У них возможно развитие ангины, но жизни это не угрожает.
Столбняк (тетанус) – острая инфекция с поражением нервной системы, вызванное токсином, который выделяет столбнячная палочка, когда попадает в рану из земли. Столбняк протекает крайне тяжело и может развиться в любом возрасте. Токсин поражает нервную систему, при этом возникают мышечные спазмы и судороги. Смертность при столбняке достигает 90%. Иммунитет при вакцинации формируется против токсина, как и при дифтерии.
Коклюш – заболевание с особым поражением дыхательной системы, характеризуется приступообразным «спазматическим» кашлем. Ребенок «заходится» в кашле до рвоты, покраснения лица и появлением мелких кровоизлияний на лице, склерах глаз. Особенно приступы кашля беспокоят ночью и под утро Коклюш опасен осложнениями- воспалением легких, а у маленьких детей – смертью из-за апноэ – остановки дыхания, судорогами и поражением мозга из-за кислородного голодания
Полиомиелит – вызывается тремя типами полиомиелитных вирусов, передаётся с водой и пищей. От полиомиелита, как правило, не умирают, но может остаться паралич или парез, чаще одной ноги, при котором конечность постепенно худеет и укорачивается, а ребенок или тяжело хромает, или совсем не может двигаться без поддержки. Иногда развивается паралич дыхательных мышц и человек не может дышать без помощи специальных аппаратов.
Вакцины АКДС и инактивированная против полиомиелита вводятся внутримышечно в переднебоковую поверхность бедра.
План вакцинации.
Вакцинация АКДС и против полиомиелита начинается в 3 мес. После проведения вакцинации и ревакцинации АКДС (см ниже), согласно календарю прививок, проводятся ревакцинации взрослых каждые 10 лет (вакциной АДС-М).
Вакцинация детей согласно календарю прививок:
|
Возраст |
|
|
Первая вакцинация АКДС и Полимилекс |
3 месяца |
|
Вторая вакцинация АКДС и Полимилекс |
4,5 месяца |
|
Третья вакцинация АКДС и БиВак полио
Ревакцинация 2 Бивак полио
Ревакцинация 2 АДС-м
Ревакцинация 3 АДС-м и БиВак полио
|
6 месяцев
20 месяцев
7 лет
14 лет |
Побочные эффекты.
Вакцина АКДС вызывает умеренные побочные эффекты: небольшая лихорадка в первые сутки; умеренная болезненность, покраснение и припухание в месте инъекции может возникнуть при V 3 или R 1. Повышение температуры тела (как правило, не выше 37,5 С) и легкое недомогание также могут наблюдаться в течение 1-2 дней после прививки, редко (до 4 % может быть подъем t выше 38). При t выше 38,5 необходимо дать в домашних условиях жаропонижающие препараты по рекомендации врача парацетамол или ибупрофен. В случае повторного подъема t или недостаточного ответа на жаропонижающие препараты нужно вызвать педиатра или скорую помощь и объем необходимой терапии назначит врач. Обтирания водкой или спиртом не рекомендуется.
У детей, склонных к аллергическим реакциям, может быть сыпь, поэтому педиатр может назначить противоаллергические препараты до и после вакцинации.
Серьезные осложнения, вызванные АКДС – иммунизацией редки; они происходят меньше чем в одном проценте случаев. Это могут быть судороги на фоне высокой температуры, поэтому детей с возможной реакцией рекомендуется прививать на фоне жаропонижающих средств (парацетамол или ибупрофен).
Для того, чтобы уменьшить число побочных эффектов на цельноклеточную АКДС вакцину, её можно заменить комбинированным аналогом (вакцина Пентаксим, Инфанрикс), в которых цельноклеточный коклюшный компонент (до 3000 антигенов) заменен на бесклеточный вариант (2-3 антигена), который практически не вызывает побочных реакций. Кроме того, комбинированные вакцины значительно снижают инъекционную нагрузку, позволяют уменьшить суммарную дозу дополнительных веществ (стабилизаторы вакцин, консерванты).
После прививки коклюша иммунитет недолгосрочный и спустя 5-7 лет можно заболеть коклюшем. Для ревакцинации в 7 лет, 14 лет и далее ч/з 10 лет можно использовать вакцину Адасель. Единственное, привитые могут заболеть в более стертой форме – в диагнозе может звучать бронхит или пневмония, может не быть характерных приступов спазматического кашля, но для непривитых такой больной является источником инфекции.
Пресс-центр
опубликовано: | изменено:
Прививка от дифтерии
Варианты вакцин
Вакцины против дифтерии производятся на основе дифтерийного анатоксина, являющегося модифицированным бактериальным токсином, который индуцирует защитный антитоксин.Прививка для профилактики дифтерии представляет собой анатоксин, адсорбированный на алюминия гидроксиде. Дифтерийный анатоксин выпускается также в комбинации со столбнячным анатоксином (прививки АДС, АДС-м) и коклюшной вакциной (цельноклеточной – АКДС, Бубо-М, Бубо-Кок; и бесклеточной, или ацеллюлярной – Инфанрикс, Пентаксим, Тетраксим, Инфанрикс Пента, ИнфанриксГекса). Профилактические прививки позволяют создать длительный и напряжённый антитоксический иммунитет от дифтерии.
Прививка АКДС состоит из смеси корпускулярной коклюшной вакцины, дифтерийного и столбнячного анатоксинов. АДС-анатоксин представляет собой очищенные и адсорбированные дифтерийный и столбнячный анатоксины. АДС-М-анатоксин отличается от АДС уменьшенным содержанием антигенов — в одной прививочной дозе (0,5 мл) содержится 5 ЛФ (единица измерения активности компонентов) дифтерийного анатоксина и 5 ЕС (единица измерения активности компонентов) столбнячного анатоксина (для сравнения, в 0,5 мл прививки АДС содержится 30 ЛФ дифтерийного анатоксина и 20 ЕС столбнячного анатоксина).
Все вакцины для профилактики дифтерии, столбняка и коклюша являются инактивированными (убитыми), то есть они не содержат ничего живого. Известно, что отдельные антигены в чистом виде и инактивированные вакцины уступают по эффективности живым вакцинам. В этой связи в качестве усилителя (т.н. адъюванта) прививки против дифтерии, столбняка, коклюша (и ряда других инфекций) используется гидроокись алюминия. Смысл использования этого вещества заключается в усилении воспалительной реакции в месте введения вакцин и, как следствие, интенсификации иммунных реакций и увеличении эффективности прививки в целом.
Принципы и цели вакцинации
Дифтерия – крайне опасное своими осложнениями заболевание, для ее профилактики необходима вакцинация. Производство вакцин – сложный многоступенчатый процесс. Дифтерийный анатоксин получают из токсина, продуцируемого дифтерийным микробом. Микроорганизмы культивируют в жидкой питательной среде, в которую они выделяют токсин. Полученную среду тщательно освобождают от микробных клеток, а затем обрабатывают, чтобы полностью обезвредить токсин, сохранив только его иммунизирующую активность. Дифтерийный анатоксин контролируется по нескольким показателям (приняты ВОЗ в 1965 г.): прежде всего, на безопасность, то есть полноту обезвреживания токсина. Этот показатель проверяют на чувствительных животных, вводя им дозу, в 50-100 раз превышающую дозу для человека, что позволяет выявить следовые количества недообезвреженного токсина. После теста на безопасность его проверяют на возможность возврата токсических свойств. С этой целью очищенный анатоксин инкубируют в течение шести недель при разных температурных режимах, а затем опять проводят контрольный тест на животных.
Дозировка — у детей с 3-х месяцев до 4 лет — три прививки от дифтерии по 0,5 мл с интервалом 6 недель, с последующей ревакцинацией через 12 месяцев после третьей прививки; у детей старше 4 лет и взрослых – две прививки от дифтерии по 0,5 мл с интервалом 4-6 недель с последующей ревакцинацией через 9-12 месяцев
После проведения серии первичной иммунизации средняя продолжительность защиты от дифтерии составляет около 10 лет. Далеко не все знают, что во взрослом возрасте показана ревакцинация ассоциированным дифтерийно-столбнячным анатоксином с уменьшенным содержанием антигена (АДС-м) каждые 10 лет.
Эффективность вакцин
Введение в 1994 г. массовой иммунизации населения страны против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. В совокупности с многолетним надзором это привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%.
позволило обеспечить достаточную специфическую защиту населения от этой инфекции. В совокупности с многолетним надзором это привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%.
Все компоненты АКДС-вакцин способны формировать иммунитет практически у 100% привитых.
Побочные реакции
После введения адсорбированных препаратов (внутримышечно или подкожно) на месте инъекции может некоторое время сохраняться небольшое уплотнение, которое не опасно для организма.
Прививки АКДС являются наиболее реактогенными, «тяжелыми» вакцинами детского возраста. В среднем побочные реакции встречаются у трети привитых, причем не на каждую прививку. Пик частоты реакций отмечается, как правило, на третье и четвертое введения вакцины, что совпадает с пиковыми показателями выработки иммунитета. Они проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Возможны также покраснение, припухание, болезненность в месте инъекции, редко бывают быстропроходящие эфемерные высыпания. Реакции в месте введения прививки от дифтерии в целом отмечаются у 15-25% привитых: покраснение (1-2%) и отечность (1-2%), вызванные иммунным воспалением в месте введения вакцины и действием адъюванта. Боль в месте укола (вероятность около 15%, проявляется тем, что при движениях ребенок «бережет» ножку и плачет) также является следствием воспалительной реакции.
Общие реакции на прививку от дифтерии в среднем отмечаются у 20% привитых: повышение температуры тела (до 30%), прочие (беспокойство или, наоборот, заторможенность, рвота, понос, нарушения аппетита). Как правило, все побочные реакции на АКДС-вакцины развиваются не позднее 24 (72) часов после прививки, длятся не более 24 (48) часов и не требуют лечения.
Риск поствакцинальных осложнений
Как и на введение любой другой вакцины, в редких случаях возможны аллергические реакции на компоненты АКДС-вакцины. Эти осложнения связаны не со свойствами прививки, а с количеством вспомогательных веществ в конкретных препаратах, наличием у ребенка аллергии к ним и, в части случаев, несоблюдением правил вакцинации. Показателен тот факт, что, согласно статистике поствакцинальных осложнений в США, даже тяжелые аллергические реакции на АКДС-вакцины не привели к тяжелым последствиям ни в одном случае с 1978 года, с учетом того, что за этот период было сделано около 80 млн прививок против дифтерии. К вероятным специфическим осложнениям на прививки АКДС можно отнести неврологические осложнения, которые крайне редки. Как предполагается, они могут быть вызваны тем, что токсины коклюшной палочки (даже инактивированной) в комбинированных вакцинах имеют свойство раздражать, у крайне небольшой части восприимчивых детей, мозговые оболочки.
Редкими проявлениями неврологических осложнений на прививку от дифтерии могут быть: судороги без повышения температуры – 0,3-90 на 100 тыс. прививок, осложнения в виде энцефалопатии – менее 1 случая на 300 тысяч привитых. В настоящее время в мире судороги без повышения температуры не считают осложнением на прививку. Исследования, проведённые в Великобритании в 1960-1970 гг. свидетельствуют об одинаковой частоте развития судорог у привитых и непривитых детей. При этом первые проявления таких заболеваний как эпилепсия, органическое поражение головного мозга могут проявляться в виде судорог в возрасте 3-4 месяцев, когда начинают проводить вакцинацию, и связаны с прививкой только временным фактором.
Противопоказания
Помимо общих противопоказаний к вакцинации против дифтерии, таких как острое заболевание, аллергия к компонентам прививок и тяжелый иммунодефицит (при котором формирование иммунитета невозможно), АКДС-вакцины временно или абсолютно противопоказаны в случае, если у ребенка имеется прогрессирующая патология нервной системы, либо отмечались судороги без повышения температуры (афебрильные). В этом случае дети прививаются вакциной от дифтерии без коклюшного компонента (прививка АДС). Временными и относительными противопоказаниями являются обострение хронических заболеваний (прививки можно проводить вне обострений), недавно перенесенная острая респираторная инфекция (ОРИ) (прививки против дифтерии можно проводить сразу после выздоровления). Следует заметить, что в США легкая ОРИ не является противопоказанием, и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Также противопоказанием является развитие сильных общих и местных реакций на предшествующее введение АКДС прививки (повышение температуры выше 40 С, отек и гиперемия в месте введения вакцины свыше 8 см в диаметре).
Когда прививать?
Курс первичной вакцинации против дифтерии проводят детям с 3-месячного возраста троекратно, с интервалом 45 дней. Первая ревакцинация проводится прививкой АКДС через 12 месяцев после 3-й вакцинации, вторая ревакцинация — с 7 лет АДС-М-анатоксином, третья — в 14 лет, и далее взрослым– каждые 10 лет АДС-М-анатоксином
Почему я оказался ВИЧ-инфицированным после вакцинации против Covid-19
Кризис, связанный с Covid-19, выявил все виды несправедливости, от опасной работы до переполненных домов престарелых, домашнего насилия и расового неравенства в отношении здоровья. Но по мере того, как вакцины становятся все более доступными — по крайней мере, в богатых странах — пандемия выявляет кое-что еще: интимные подробности нашего ранее существовавшего состояния здоровья.
В прошлом месяце, когда мне сделали прививку от Covid-19, это было связано с состоянием здоровья, которое я скрывал от многих друзей и коллег: последние 11 лет я живу с ВИЧ.
Я никогда не лгал о своем ВИЧ-статусе, но и никогда не говорил об этом публично. Так почему же, получив первую дозу вакцины, я внезапно почувствовал желание выйти?
объявление
Мне сделали прививку сегодня, потому что появилась новость: я живу с ВИЧ с 2010 года. Борьба со стигмой в связи с ВИЧ и профилактика COVID-19 — все одним выстрелом! ❤️ pic.twitter.com/MQXs24s1uX
— Джонатан Коэн (@JonCohenNYC) 3 марта 2021 г.
Может быть, это было потому, что я стеснялся сделать прививку раньше других, и я хотел публично заверить людей, что я «заслужил» это.
Или, может быть, я хотел отправить сообщение. В 2019 году от болезней, связанных со СПИДом, погибло 690 000 человек, большинство из которых проживали в беднейших странах мира. Многих из этих смертей можно было бы избежать, если бы люди имели доступ к поддержке и системам, позволяющим узнать свой ВИЧ-статус и получить лечение. Раскрывая свой ВИЧ-статус, я мог сделать личное и политическое заявление о борьбе с молчанием и стигмой, окружающими эту продолжающуюся пандемию.
объявление
Covid-19 пробудил болезненные воспоминания о первых днях распространения ВИЧ: истерия по поводу того, что вызывает болезни у людей, необходимость кого-то обвинять, слухи и мифы о том, как защитить себя.
Будь то Covid-19 или ВИЧ, многим из нас с положительным диагнозом стыдно. Мы виним себя в своей безответственности, держим симптомы при себе и погрязли в самообвинениях. В течение многих лет я был убежден, что, если я расскажу друзьям и коллегам о моем ВИЧ-статусе, они будут судить меня за сексуальную безрассудность и безответственность. Слишком часто стыд мешает нам обращаться за медицинской помощью или поддержкой к другим, что только делает нас хуже.
Политические лидеры часто ухудшают положение.Вместо того, чтобы призывать к состраданию, многие лгут, затемняют и указывают пальцем. Хуже того, они принимают жесткие меры — цензуру критически важной информации о здоровье, наказание ученых, которые высказываются, наблюдение за частной жизнью. Когда в марте 2020 года Министерство юстиции объявило, что лица, умышленно передающие коронавирус, могут быть обвинены в терроризме, оно напомнило о худших импульсах властей криминализовать передачу ВИЧ.
Вакцины и лекарства могут создавать иную динамику.Они не только обеспечивают клиническую пользу, предотвращая болезни и смерть, но также помогают разорвать порочный круг страха, который ставит в тупик общественное здоровье. Они дают людям надежду, повод выступить и узнать свой статус, а также способ защитить себя и свои сообщества.
Когда в 1996 году стало доступно антиретровирусное лечение ВИЧ, миллионы людей оказались на грани смерти. Тем самым он ослабил стигму ВИЧ, превратив вирус из воспринимаемого смертного приговора в хроническое и управляемое заболевание.Эта стигма еще больше уменьшилась в 2011 году, когда ученые узнали, что лечение от ВИЧ также предотвращает заражение людей, живущих с этим вирусом.
Это было через год после того, как я узнал, что у меня ВИЧ. Осознание того, что если я буду следовать своему режиму лечения, я больше не буду заразным для других, помогло моему страху раствориться. Я горжусь тем, что знаю свой ВИЧ-статус и справляюсь с ним. Мое собственное здоровье было связано со здоровьем моей общины.
Этот опыт дает мне уникальный взгляд на вакцину Covid-19.Право на вакцинацию не только защищает меня от потенциального дополнительного риска заражения коронавирусом, будучи ВИЧ-положительным, но, если ранние исследования подтвердятся, это также предотвращает меня от заражения других Covid-19. Я далек от инвалидности, мой ВИЧ-статус стал привилегированной возможностью помогать другим.
Это верно и на уровне сообщества. Чем ближе мы приближаемся к коллективному иммунитету, тем дальше мы удаляемся от страха, обвинений и обвинений, которые положили начало пандемии.Мы возвращаемся не только к средствам к существованию и физической близости, но и к нашему коллективному человечеству.
Конечно, возможность получить вакцину в настоящее время ограничена теми, кто живет в горстке богатых стран, которые накопили глобальные запасы вакцины. Мой адрес в США является таким же обязательным условием для вакцинации, как и мой ВИЧ-статус. Признавая свою привилегию получить вакцину, я также присоединяюсь к глобальному призыву к справедливости вакцины для всех.
Самая большая синагога для лесбиянок, геев, бисексуалов и трансгендеров в США.С., членами которой мы с мужем гордимся, берет свой девиз из Псалма 118: «Камень, который отвергли строители, стал краеугольным камнем». Мы считаем, что это означает, что ЛГБТ, отвергнутые и подвергнутые остракизму, являются столпами нашей американской еврейской общины. То же самое и с людьми, живущими с ВИЧ.
Теперь я понимаю, что именно поэтому я раскрыл свой ВИЧ-статус после вакцинации. После джеба был нанесен удар в руку: мне нечего скрывать. Мне есть что подарить.
Джонатан Коэн — директор программы общественного здравоохранения фондов открытого общества.
Первая вакцина против COVID-19 уже здесь. Безопасно ли это для людей с ВИЧ?
11 декабря Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) выдало разрешение на экстренное использование первой вакцины COVID-19 в США после того, как экспертная консультативная группа подавляющим большинством голосов проголосовала за то, что ее преимущества перевешивают риски.
Эта вакцина от Pfizer и BioNTech в настоящее время распространяется по всей стране. Ожидается, что вторая вакцина от Moderna и Национальных институтов здравоохранения получит разрешение в течение нескольких дней.
Сегодня FDA выдало первое разрешение на использование в чрезвычайных ситуациях (EUA) вакцины для предотвращения # COVID19, вызванного SARS-CoV-2, у лиц в возрасте 16 лет и старше. Разрешение на экстренное использование позволяет распространять вакцину в США https://t.co/1Vu0xQqmCB pic.twitter.com/c8maeePP9O
— US FDA (@US_FDA) 12 декабря 2020 г.
Многие люди, живущие с ВИЧ, задаются вопросом подходят ли им вакцины и где они окажутся в очереди.Обнадеживает то, что имеющиеся данные указывают на то, что вакцинация безопасна для этой группы населения, и защитники призывают считать ВИЧ-инфицированных людей приоритетной группой.
Вакцины против COVID-19 были разработаны с беспрецедентной скоростью. В начале пандемии директор Национального института здравоохранения Энтони Фаучи, доктор медицины, предсказал, что вакцина может быть доступна через 12–18 месяцев, но разрешение превзошло даже этот оптимистичный график.
Но, как часто бывает, когда дела идут так быстро, дезинформация распространяется так же быстро, как и вирус.Например, 12 декабря Business Insider опубликовал статью, в которой говорилось, что людям с ВИЧ следует подождать до вакцинации из-за возможных опасений по поводу безопасности.
Но большинство экспертов не согласны.
«Нет никаких оснований полагать, что люди с ВИЧ не должны получать вакцину. Это не живая вакцина, она безопасна и эффективна для различных групп », — сказала POZ Моника Ганди, доктор медицины, магистр здравоохранения, медицинский директор отделения 86 ВИЧ-клиники больницы общего профиля Цукерберга в Сан-Франциско.«Я буду поощрять моих пациентов с ВИЧ, особенно получающих антиретровирусную терапию, сделать вакцину. Я полностью рекомендую это ».
Безопасность и эффективность вакцины
И вакцины Pfizer / BioNTech, и Moderna используют новый подход к матричной РНК (мРНК), который использует наночастицы или жировые пузыри для доставки кусочков генетического материала, который кодирует инструкции по созданию SARS-CoV. -2 спайк-белка, который коронавирус использует для проникновения в клетки человека. При введении в мышцу клетки производят белок, вызывая иммунный ответ.МРНК быстро разлагается в организме и не изменяет человеческие гены.
Согласно результатам, опубликованным недавно в Медицинском журнале Новой Англии, вакцина Pfizer / BioNTech в ходе клинических испытаний фазы III с участием более 43000 добровольцев показала эффективность 95,0% в снижении риска симптоматического COVID-19. Всего через семь или более дней после приема второй дозы было зарегистрировано 170 случаев: 162 случая в группе плацебо и всего восемь в группе вакцины.
Другое испытание фазы III, в котором участвовало около 30 000 человек, показало, что вакцины Moderna было 94 вакцины.Эффективность 1%, согласно информационным документам FDA, опубликованным перед заседанием общественного консультативного комитета 17 декабря. В этом исследовании было зарегистрировано 196 случаев симптоматического COVID-19, наблюдавшихся по крайней мере через 14 дней после второй дозы: 185 в группе плацебо и 11 в группе вакцины. Более того, Moderna представила дополнительные данные, показывающие, что вакцина также снижает бессимптомную инфекцию на две трети.
В обоих испытаниях участвовали люди со стабильной ВИЧ-инфекцией. Адвокаты успешно убедили Moderna изменить критерии отбора, которые изначально исключали ВИЧ-положительных людей, и попросили Pfizer уточнить, что люди с ВИЧ имеют право на участие.
В испытание Pfizer приняли участие 120 человек с ВИЧ; они вошли в исследование поздно и поэтому не были включены в первичный анализ эффективности и безопасности. В исследование Moderna вошли 176 человек с ВИЧ. В этом исследовании у одного ВИЧ-положительного человека в группе плацебо и ни у одного человека в группе вакцины развился симптоматический COVID-19. Не сообщалось о каких-либо необычных проблемах безопасности для людей с ВИЧ.
Испытания других кандидатов на вакцину против COVID-19, в том числе разработанные AstraZeneca и Оксфордским университетом, Johnson & Johnson, Novavax и Sanofi / GlaxoSmithKline, также охватывают людей, живущих с ВИЧ.
Соображения для людей с ВИЧ
Хотя эти цифры невелики, эти результаты обнадеживают. Вакцина Pfizer показана людям, живущим с ВИЧ, и вполне вероятно, что вакцина Moderna будет такой же.
В информационном бюллетене FDA по вакцине Pfizer отмечается, что люди с «ослабленным иммунитетом или принимающие лекарства, влияющие на вашу иммунную систему» должны сообщить об этом заболевании поставщику вакцины. Центры по контролю и профилактике заболеваний (CDC) заявляют в своих временных клинических соображениях по поводу вакцины Pfizer: «Люди с ослабленным иммунитетом все равно могут получать вакцинацию от COVID-19, если у них нет противопоказаний к вакцинации.Тем не менее, их следует проинформировать о неизвестном профиле безопасности и эффективности вакцины для популяций с ослабленным иммунитетом, а также о возможности снижения иммунного ответа и необходимости продолжать следовать всем текущим рекомендациям, чтобы защитить себя от COVID-19 ».
Около двух третей людей с ВИЧ в США имеют подавленную вирусную нагрузку, и у большинства в наши дни нет СПИДа или усиленного подавления иммунитета. Но даже люди с хорошо леченным ВИЧ могут иметь более тонкий иммунодефицит и хроническое воспаление, которые могут повлиять на восприимчивость к коронавирусу, риск тяжелой формы COVID-19 и реакцию на вакцины.
Считается, что подход с использованием мРНК безопасен для людей с ВИЧ. Эти вакцины не содержат ослабленного или инактивированного SARS-CoV-2, а только генетические инструкции для создания одного из его ключевых белков. Вакцина не может вызвать COVID-19 даже у людей с ослабленным иммунитетом, которым, как правило, не следует получать живые вакцины. Но вакцина китайской компании Sinopharm, которая недавно была одобрена в Объединенных Арабских Эмиратах, действительно использует инактивированный SARS-CoV-2.
В октябре Сьюзан Бухбиндер, доктор медицинских наук из Калифорнийского университета в Сан-Франциско, и ее коллеги опубликовали письмо в The Lancet, в котором выражается озабоченность по поводу использования аденовирусного вектора в вакцинах против COVID-19.В вакцинах этого типа используется вирус простуды для доставки генов белков SARS-CoV-2.
Более десяти лет назад вакцина против ВИЧ, использующая аденовирус типа 5 (Ad5) в качестве вектора, фактически увеличивала риск заражения ВИЧ среди мужчин в исследованиях STEP и Phambili, у которых уже был иммунитет к Ad5 из-за предшествующего контакта. Авторы предположили, что существующие ранее антитела к Ad5, активированные вакциной, могут усиливать репликацию ВИЧ в Т-лимфоцитах CD4 или делать клетки CD4 более восприимчивыми к ВИЧ-инфекции.
«На основании этих результатов мы обеспокоены тем, что использование вектора Ad5 для иммунизации против [SARS-CoV-2] может аналогичным образом увеличить риск заражения ВИЧ-1 среди мужчин, получивших вакцину», — написали они. «Это важное соображение безопасности следует тщательно изучить перед дальнейшей разработкой вакцин Ad5 от SARS-CoV-2».
В вакцинах мРНК Pfizer / BioNTech и Moderna не используются аденовирусные векторы. В вакцине AstraZeneca / Оксфордского университета используется аденовирус шимпанзе, поэтому уже существующий иммунитет у людей не будет проблемой.Однако вакцина, разрабатываемая китайской компанией CanSino Biologics, действительно использует человеческий Ad5 в качестве вектора, а российская вакцина Sputnik V использует как Ad5, так и Ad26.
Ссылаясь на вакцины Pfizer и AstraZeneca / Оксфордского университета, в руководстве Британской ассоциации по ВИЧ (BHIVA) и Terrence Higgins Trust говорится:
«Нет никаких оснований полагать, что эти вакцины будут менее безопасными для людей с ВИЧ. Оба включают часть генетического материала SARS-CoV-2 (вирус, вызывающий COVID-19), но не весь вирус.Это означает, что они не являются живыми вакцинами и поэтому не менее безопасны для людей с поврежденной иммунной системой. Возможно, что люди с ВИЧ не так хорошо отреагируют на вакцину. Это означает, что вакцина может вызвать более слабый ответ у людей с ВИЧ ».
Следует ли уделять приоритетное внимание людям с ВИЧ?
Некоторые эксперты утверждают, что вакцинация против COVID-19 должна быть приоритетной для людей с ВИЧ.
Первыми в очереди будут медработники и жители учреждений длительного ухода.После этого к другим группам, борющимся за приоритет, относятся основные работники, работающие на переднем крае, люди старше 65 лет и люди с сопутствующими заболеваниями или сопутствующими заболеваниями, которые повышают риск серьезного COVID-19 и смерти.
Комитет национальных академий наук, инженерии и медицины выпустил рамки, которые помогут политикам спланировать справедливое распределение вакцин.
Предлагаемая ими фаза 1b включает людей с двумя или более основными заболеваниями, которые подвергают их «значительно более высокому риску», например, рак, хронические заболевания почек или легких, серьезные сердечные заболевания, диабет 2 типа, ожирение или подавление иммунитета из-за какого-либо органа. пересадка.Многие люди, живущие с ВИЧ, попадают в эту категорию из-за сосуществующих условий.
Фаза 2 включает людей с основными заболеваниями, которые подвергают их «умеренно высокому риску», включая любое из состояний Фазы 1b. Другие состояния, которые «могут подвергнуть людей повышенному риску», также должны рассматриваться для определения приоритетности, включая астму, гипертонию, иммуносупрессию из-за трансплантации костного мозга, ВИЧ / СПИД, заболевания печени, прием кортикостероидных препаратов и беременность.
В Соединенном Королевстве люди с ВИЧ попадают в приоритетную группу 6 (из 9), в которую входят люди в возрасте до 64 лет с «сопутствующими заболеваниями, повышающими риск серьезных заболеваний и смертности». (Люди старше 65 лет относятся к группе с более высоким приоритетом независимо от ВИЧ-статуса.) Однако, как отмечает BHIVA, некоторые ВИЧ-положительные люди могут быть подвержены более высокому риску и могут быть отнесены к приоритетной группе 4 («клинически чрезвычайно уязвимые люди»), в том числе люди с текущее число CD4 ниже 50, те, у кого когда-либо было очень низкое число CD4, те, у кого число CD4 ниже 200 плюс другие факторы риска, такие как обнаруживаемая вирусная нагрузка или сопутствующие заболевания, а также те, у кого недавно были серьезные заболевания, связанные с ВИЧ.
В то время как небольшие ранние исследования не обнаружили, что наличие ВИЧ связано с повышенным риском заражения SARS-CoV-2 или тяжелого COVID-19, некоторые более поздние более крупные исследования выявили эту связь.
В свете этих новых данных и признания «взаимосвязанности факторов, повышающих риск заражения COVID-19, которые так распространены среди людей, живущих с ВИЧ», коалиция сторонников, включая AVAC, Институт черного СПИДа, Let’s Kick ASS (синдром выжившего после СПИДа), NASTAD, Prevention Access Campaign, SisterLove, Группа действий по лечению и Well Project — выпускают открытое письмо, призывающее Консультативный комитет CDC по практике иммунизации рассматривать людей, живущих с ВИЧ, в качестве приоритетной группы для получение вакцины от COVID-19.
Кроме того, NASTAD призывает к планам вакцинации на уровне штата и на местном уровне, которые должны включать в себя общественные сети и доверенных поставщиков, которые могут лучше всего охватить сообщества, непропорционально затронутые COVID-19, включая программы департаментов здравоохранения по борьбе с ВИЧ и гепатитом, общественные организации и программы снижения вреда. поставщики услуг.
«Вакцина представляет собой невероятную возможность остановить волну пандемии COVID-19, но только в том случае, если федеральное правительство, правительство штата и местные органы власти возьмут на себя обязательство бороться с системным расизмом и неравенством, которые вызывают непропорциональное воздействие пандемии на сообщества цвет », — говорится в заявлении исполнительного директора NASTAD Стивена Ли.«COVID-19 пролил свет на множество причин, по которым наша система здравоохранения серьезно нарушена, в том числе для людей, живущих с ВИЧ и гепатитом или находящихся в группе риска».
Щелкните здесь, чтобы узнать больше о вакцинах против COVID-19.
Производство вакцин: как производятся вакцины?
Для производства вакцин используется несколько основных стратегий. Здесь описаны сильные стороны и недостатки каждого подхода.
Ослабить вирус
Используя эту стратегию, вирусы ослабляются, поэтому они очень плохо воспроизводятся внутри организма.Таким образом изготавливаются вакцины против кори, эпидемического паротита, немецкой кори (краснухи), ротавируса, орального полиомиелита (не используется в США), ветряной оспы (ветряной оспы) и гриппа (интраназальный вариант). Вирусы обычно вызывают заболевание, многократно воспроизводясь в организме. В то время как естественные вирусы воспроизводятся во время инфекции тысячи раз, вакцинные вирусы обычно воспроизводятся менее 20 раз. Поскольку вакцинные вирусы воспроизводятся не очень активно, они не вызывают заболевания, но вакцинные вирусы реплицируются достаточно хорошо, чтобы индуцировать «В-клетки памяти», которые защищают от инфекции в будущем.Узнайте больше об этих и других клетках иммунной системы.
Преимущество живых «ослабленных» вакцин в том, что одна или две дозы обеспечивают иммунитет, который обычно сохраняется на всю жизнь. Ограничение этого подхода состоит в том, что эти вакцины обычно нельзя вводить людям с ослабленной иммунной системой (например, больным раком или СПИДом). Узнайте больше о том, что происходит, когда иммунная система не работает должным образом.
Посмотрите это видео, чтобы увидеть, как вирусы ослабляются для создания вакцин.
Инактивировать вирус
Используя эту стратегию, вирусы полностью инактивируются (или уничтожаются) химическим веществом. Убивая вирус, он не может воспроизвести себя или вызвать болезнь. Таким образом получают инактивированные вакцины против полиомиелита, гепатита А, гриппа (прививки) и бешенства. Поскольку вирус все еще «виден» организмом, образуются клетки иммунной системы, защищающие от болезней.
У этого подхода есть два преимущества:
- Вакцина не может вызвать даже легкую форму болезни, которую она предотвращает
- Вакцину можно вводить людям с ослабленной иммунной системой
Однако ограничение этого подхода состоит в том, что для достижения иммунитета обычно требуется несколько доз.
Использовать часть вируса
Используя эту стратегию, только одна часть вируса удаляется и используется в качестве вакцины. Таким образом получают гепатит В, опоясывающий лишай, вирус папилломы человека (ВПЧ) и одну из противогриппозных вакцин. Вакцина состоит из белка, который находится на поверхности вируса. Эта стратегия может использоваться, когда иммунный ответ на одну часть вируса (или бактерии) отвечает за защиту от болезни.
Эти вакцины могут вводиться людям с ослабленным иммунитетом и, по-видимому, вызывают долгоживущий иммунитет после двух доз.
Посмотрите это видео, чтобы узнать, как генная инженерия используется для создания эффективных вакцин.
Используйте часть бактерий
Некоторые бактерии вызывают болезни, вырабатывая вредный белок, называемый токсином. Некоторые вакцины изготавливаются путем взятия токсинов и их инактивации химическим веществом (токсин, однажды инактивированный, называется анатоксином). Инактивируя токсин, он больше не вызывает болезни. Таким образом производятся вакцины против дифтерии, столбняка и коклюша.
Другая стратегия создания бактериальной вакцины — использовать часть сахарного покрытия (или полисахарида) бактерий.Защита от заражения определенными бактериями основана на невосприимчивости к этому сахарному покрытию (а не ко всем бактериям). Однако, поскольку маленькие дети не обладают хорошим иммунным ответом только на сахарное покрытие, покрытие связано с безвредным белком (это называется вакциной «конъюгированный полисахарид»). Таким образом изготавливаются вакцины против Haemophilus influenzae , тип B (или Hib), пневмококковые и некоторые менингококковые вакцины.
Две менингококковые вакцины, которые предотвращают появление одного конкретного типа бактерии (тип B), не содержащегося в других менингококковых вакцинах, изготавливаются с использованием двух или более белков бактерий, а не бактериального полисахарида.
Так же, как и инактивированные вирусные вакцины, бактериальные вакцины можно вводить людям с ослабленной иммунной системой, но часто требуется несколько доз, чтобы вызвать адекватный иммунитет.
Укажите генетический код (ДНК, мРНК или векторные вирусы) для части вируса
Используя эту стратегию, вакцинированный человек становится частью вируса. Некоторые вакцины от COVID-19 изготавливаются таким образом.
мРНК вакцины
Вакцина с матричной РНК (мРНК) COVID-19 содержит мРНК, которая является кодом или планом для шипового белка вируса SARS-CoV-2.Дендритные клетки вакцинированного человека используют план для создания белка-шипа с поверхности вируса. Как только иммунная система осознает, что этот белок «чужеродный», она создает против него иммунный ответ, включая иммунологическую память, поэтому в следующий раз, когда человек подвергнется воздействию вируса, иммунная система будет готова быстро отреагировать. Подобно стратегиям вакцинации, которые вводят части вируса напрямую, эту стратегию можно использовать, когда иммунный ответ на одну часть вируса способен защитить от болезни.
Эти вакцины можно вводить людям с ослабленным иммунитетом, но для защиты требуется две дозы. Таким образом производятся вакцины от COVID-19 Pfizer и Moderna.
ДНК-вакцины
ДНК-вакцины доставляют генетический код, из которого состоит мРНК. Затем мРНК служит планом для создания вирусного белка, а иммунная система, распознавая его «чужеродным», отвечает, защищая организм и создавая иммунологическую память. В настоящее время в продаже нет ДНК-вакцин.
Вакцины с векторным вирусом (например, вакцины на основе аденовируса)
Еще один способ доставить ген, кодирующий спайковый белок коронавируса, — поместить этот ген в вирус, который не может воспроизводить себя, но все же может проникать в клетки и доставлять необходимый ген. Эта стратегия используется в так называемых вакцинах против аденовируса человека или обезьян с дефицитом репликации. Хотя аденовирусы могут вызывать заболевания у людей, эти векторные вирусы созданы таким образом, что они не могут вызывать заболевания; как таковые, их можно давать людям с ослабленным иммунитетом.
Таким образом изготавливается вакцина Johnson & Johnson / Janssen COVID-19. Это одна доза.
вакцины | Определение, типы, история и факты
Вакцина , суспензия ослабленных, убитых или фрагментированных микроорганизмов или токсинов, или антител или лимфоцитов, которая вводится в первую очередь для предотвращения заболевания.
вакцинаМедсестра иммунизирует пациента внутримышечной вакцинацией.
Джеймс Гатани / Центры по контролю и профилактике заболеваний (CDC) (ID изображения: 9424)Популярные вопросы
Что такое вакцина?
Вакцина — это суспензия ослабленных, убитых или фрагментированных микроорганизмов или токсинов, или антител или лимфоцитов, которая вводится в первую очередь для предотвращения заболевания.
Как изготавливаются вакцины?
Вакцину получают путем сначала генерирования антигена, который будет вызывать желаемый иммунный ответ. Антиген может принимать различные формы, такие как инактивированный вирус или бактерия, изолированная субъединица инфекционного агента или рекомбинантный белок, полученный из агента. Затем антиген выделяется и очищается, и к нему добавляются вещества для повышения активности и обеспечения стабильного срока хранения. Окончательная вакцина производится в больших количествах и расфасовывается для широкого распространения.
Что такое система доставки вакцины?
Система доставки вакцины — это средство, с помощью которого иммуностимулирующий агент, составляющий вакцину, упаковывается и вводится в организм человека, чтобы гарантировать попадание вакцины в желаемую ткань. Примеры систем доставки вакцины включают липосомы, эмульсии и микрочастицы.
Вакцина может придавать активный иммунитет против конкретного вредного агента, стимулируя иммунную систему атаковать агент. После стимуляции вакциной продуцирующие антитела клетки, называемые В-клетками (или В-лимфоцитами), остаются сенсибилизированными и готовы ответить на агент, если он когда-либо попадет в организм.Вакцина также может придавать пассивный иммунитет, предоставляя антитела или лимфоциты, уже полученные от животного или человека-донора. Вакцины обычно вводятся путем инъекции (парентерального введения), но некоторые вводятся перорально или даже назально (в случае вакцины против гриппа). Вакцины, наносимые на поверхности слизистых оболочек, например, выстилающие кишечник или носовые ходы, по-видимому, стимулируют более сильный ответ антител и могут быть наиболее эффективным путем введения. (Для получения дополнительной информации см. иммунизация.)
В-клетка человекаПросвечивающая электронная микрофотография В-клетки или В-лимфоцита человека.
Национальный институт здравоохранения, NIAIDПервые вакцины
Первую вакцину ввел британский врач Эдвард Дженнер, который в 1796 году использовал вирус коровьей оспы (коровьей оспы) для защиты людей от родственного вируса оспы. Однако до этого принцип вакцинации применялся азиатскими врачами, которые давали детям сухие корки от поражений людей, страдающих оспой, для защиты от болезни.В то время как у одних выработался иммунитет, у других развилось заболевание. Вклад Дженнера заключался в использовании вещества, похожего на оспу, но более безопасного, чем у оспы, для придания иммунитета. Таким образом, он использовал относительно редкую ситуацию, когда иммунитет к одному вирусу обеспечивает защиту от другого вирусного заболевания. В 1881 году французский микробиолог Луи Пастер продемонстрировал иммунизацию против сибирской язвы, введя овцам препарат, содержащий ослабленные формы бациллы, вызывающей болезнь. Четыре года спустя он разработал защитную суспензию от бешенства.
Эффективность вакцины
После времен Пастера был проведен широкомасштабный и интенсивный поиск новых вакцин, и были произведены вакцины против бактерий и вирусов, а также вакцины против ядов и других токсинов. К 1980 году с помощью вакцинации оспа была искоренена во всем мире, а количество случаев полиомиелита снизилось на 99 процентов. Другие примеры болезней, против которых были разработаны вакцины, включают эпидемический паротит, корь, брюшной тиф, холеру, чуму, туберкулез, туляремию, пневмококковую инфекцию, столбняк, грипп, желтую лихорадку, гепатит A, гепатит B, некоторые типы энцефалита и тиф. хотя некоторые из этих вакцин менее чем на 100 процентов эффективны или используются только в группах высокого риска.Вакцины против вирусов обеспечивают особенно важную иммунную защиту, поскольку, в отличие от бактериальных инфекций, вирусные инфекции не реагируют на антибиотики.
исторических программ массовой вакцинации в Соединенных ШтатахВ Соединенных Штатах программы массовой вакцинации, проведенные против дифтерии, полиомиелита и кори, почти полностью искоренили эти болезни среди населения. Графики показывают годы, в которые были введены вакцины. Источник данных: Бюро переписи населения США, Историческая статистика США: колониальные времена до 1970 г. (CD-ROM изд., 1997).
Британская энциклопедия, Inc. Получите подписку Britannica Premium и получите доступ к эксклюзивному контенту. Подпишитесь сейчасТипы вакцин
Задача при разработке вакцины состоит в том, чтобы разработать вакцину, достаточно сильную, чтобы отразить инфекцию, не вызывая у человека серьезных заболеваний. С этой целью исследователи разработали разные типы вакцин. Ослабленные или ослабленные вакцины состоят из микроорганизмов, которые утратили способность вызывать серьезные заболевания, но сохраняют способность стимулировать иммунитет.Они могут вызвать легкую или субклиническую форму заболевания. К ослабленным вакцинам относятся вакцины против кори, эпидемического паротита, полиомиелита (вакцина Сэбина), краснухи и туберкулеза. Инактивированные вакцины — это вакцины, содержащие организмы, убитые или инактивированные нагреванием или химическими веществами. Инактивированные вакцины вызывают иммунный ответ, но ответ часто менее полный, чем при использовании ослабленных вакцин. Поскольку инактивированные вакцины не так эффективны в борьбе с инфекцией, как вакцины, полученные из аттенуированных микроорганизмов, вводят большее количество инактивированных вакцин.Вакцины против бешенства, полиомиелита (вакцина Солка), некоторых форм гриппа и холеры производятся из инактивированных микроорганизмов. Другой тип вакцины — субъединичная вакцина, которая сделана из белков, обнаруженных на поверхности инфекционных агентов. К этому типу относятся вакцины от гриппа и гепатита B. Когда токсины, побочные продукты метаболизма инфекционных организмов, инактивируются с образованием токсоидов, их можно использовать для стимуляции иммунитета против столбняка, дифтерии и коклюша.
В конце 20 века развитие лабораторных технологий позволило усовершенствовать подходы к разработке вакцин. Медицинские исследователи могут идентифицировать гены патогена (болезнетворного микроорганизма), которые кодируют белок или белки, которые стимулируют иммунный ответ на этот организм. Это позволило массово производить белки, стимулирующие иммунитет (называемые антигенами), и использовать их в вакцинах. Это также позволило генетически изменять патогены и производить ослабленные штаммы вирусов.Таким образом, вредные белки патогенов могут быть удалены или модифицированы, что обеспечивает более безопасный и эффективный метод производства аттенуированных вакцин.
Технология рекомбинантной ДНК также оказалась полезной при разработке вакцин против вирусов, которые нельзя успешно выращивать или которые по своей природе опасны. Генетический материал, кодирующий желаемый антиген, вставляется в ослабленную форму большого вируса, такого как вирус осповакцины, который несет чужеродные гены «вживую».Измененный вирус вводят человеку, чтобы стимулировать выработку антител к чужеродным белкам и, таким образом, придать иммунитет. Такой подход потенциально позволяет вирусу осповакцины действовать как живая вакцина против нескольких заболеваний, если он получил гены, полученные от соответствующих болезнетворных микроорганизмов. Аналогичную процедуру можно выполнить с использованием модифицированной бактерии, такой как Salmonella typhimurium , в качестве носителя чужеродного гена.
Вакцины против вируса папилломы человека (ВПЧ) производятся из вирусоподобных частиц (ВПЧ), которые получают с помощью рекомбинантной технологии.Вакцины не содержат живого биологического или генетического материала HPV и поэтому не могут вызывать инфекцию. Были разработаны два типа вакцин против ВПЧ, включая бивалентную вакцину против ВПЧ, изготовленную с использованием VLP вирусов папилломы человека типов 16 и 18, и четырехвалентную вакцину, изготовленную с использованием VLP вирусов папилломы человека типов 6, 11, 16 и 18.
Гардасил, вирус папилломы человека вакцинаГардасил, торговое название вакцины против вируса папилломы человека (ВПЧ), защищает от четырех различных типов ВПЧ, вызывающих рак шейки матки и остроконечные кондиломы.
Garo — Phanie / AGE fotostockДругой подход, называемый терапией голой ДНК, включает инъекцию ДНК, кодирующей чужеродный белок, в мышечные клетки. Клетки продуцируют чужеродный антиген, который стимулирует иммунный ответ.
Таблица болезней, предупреждаемых с помощью вакцин
Болезни, предупреждаемые с помощью вакцин, в Соединенных Штатах, с указанием года разработки или лицензирования вакцины.
| болезнь | год | ||
|---|---|---|---|
| * Вакцина рекомендована для универсального применения в США.С. дети. В отношении оспы плановая вакцинация была прекращена в 1971 году. | |||
| ** Разработана вакцина (т. Е. Первые опубликованные результаты использования вакцины). | |||
| *** Вакцина лицензирована для использования в США. | |||
| натуральная оспа * | 1798 ** | ||
| бешенство | 1885 ** | ||
| ** тиф | **|||
| чума | 1897 ** | ||
| дифтерия * | 1923 ** | ||
| коклюш * | 1927 ** | ||
| туберкулез | 1927 ** | ||
| грипп | 1945 *** | ||
| полиомиелит * | 1955 *** | ||
| корь * | 9 0305 1963 ***|||
| эпидемический паротит * | 1967 *** | ||
| краснуха * | 1969 *** | ||
| антрацит * | |||
| менингит | 1975 *** | ||
| пневмония | 1977 *** | ||
| аденовирус | 1980 *** | ||
| гепатит B | 1981 *** | ||
| Haemophilus influenzae типа b * | 1985 *** | ||
| Японский энцефалит | 1992 *** | гепатит *** | | |
| ветряная оспа * | 1995 *** | ||
| Болезнь Лайма | 1998 *** 9 0288 | ||
| ротавирус * | 1998 *** | ||
| Вирус папилломы человека | 2006 | ||
| лихорадка денге | 2019 | ||

 К тому же, в этом месте лимфоциты начинают воздействовать на чужеродные элементы;
К тому же, в этом месте лимфоциты начинают воздействовать на чужеродные элементы;