симптомы, фото, лечение у детей и взрослых
Болезнь Кавасаки — что это такое? Симптомы и лечение
Кроме коронарных артерий, воспалительный процесс может охватить околосердечную сумку (перикард), которая окружает сердце, а также эндокардиальную ткань (внутреннюю часть сердца), и даже саму сердечную мышцу.
Болезнь Кавасаки чаще всего поражает детей – обычно в возрасте до 5 лет. Редко ей подвергаются дети старшего возраста и взрослые. Пик заболеваемости попадает на возраст от 1 до 2 лет, причем чаще болеют мальчики.

Что это такое?
Синдром Кавасаки — острое лихорадочное заболевание детского возраста, характеризующееся поражением коронарных и других сосудов с возможным образованием аневризм, тромбозов и разрывов сосудистой стенки.
Причины возникновения
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки.
Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы.
В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
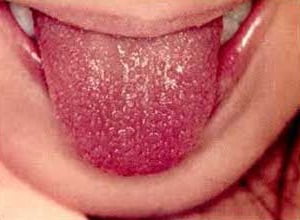
Симптомы болезни Кавасаки
Самый яркий симптом синдрома-болезни Кавасаки у детей (см. фото) — лихорадка, продолжающаяся дольше 5 суток. Также при СК наблюдается:
- увеличение размера шейного лимфоузла;
- отёчность языка;
- приобретение языком алого оттенка;
- покраснение губ;
- трещины на губах;
- сыпь полиморфного характера, локализующаяся на любом участке тела;
Примерно через 2 недели после появления лихорадки у ребёнка могут появиться уплотнения с шелушащейся кожей на ладони или подошвах.
В течении патологии выделяют три стадии, циклично сменяющих друг друга:
- Острая стадия длится две недели и проявляется лихорадкой, симптомами астенизации и интоксикации. В миокарде развивается воспалительный процесс, он ослабевает и перестает функционировать.
- Подострая стадия проявляется тромбоцитозом в крови и симптомами сердечных расстройств — систолическим шумом, приглушенностью сердечных тонов, аритмией.
- Выздоровление наступает к концу второго месяца болезни: исчезают все симптомы патологии и нормализуются показатели общего анализа крови.
Синдром Кавасаки у взрослых характеризуется воспалением коронарных сосудов, которые перестают быть эластичными и набухают на некоторых участках. Болезнь приводит к раннему атеросклерозу, кальцинозу, тромбообразованию, дистрофии миокарда и инфаркту. У молодых людей аневризмы со временем становятся меньше и могут окончательно исчезнуть.
Пациенты жалуются на боль в сердце, тахикардию, артралгию, рвоту, понос. В более редких случаях отмечаются симптомы менингита, холецистита и уретрита, кардиомегалия, гепатомегалия.
Диагностика
Для постановки диагноза синдрома Кавасаки необходимо наличие лихорадки более 5 дней и любых 4 нижеперечисленных критерия
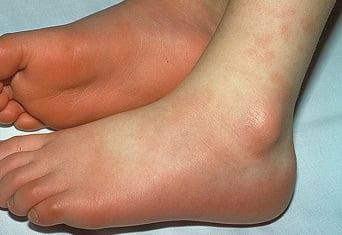
- Эритема ладоней или стоп;
- Плотный отёк кистей или стоп на 3-5-й день болезни;
- Шелушение на кончиках пальцев на 2-3-й неделе заболевания;
- Двусторонняя конъюнктивальная инъекция;
- Изменения на губах или в полости рта: «клубничный» язык, эритема или трещины на губах, инфицирование слизистой полости рта и глотки;
- Любые из перечисленных изменений, локализованные на конечностях;
- Полиморфная экзантема на туловище без пузырьков или корочек;
- Острая негнойная шейная лимфаденопатия (диаметр одного лимфатического узла >1,5 см).
Если отсутствуют 2-3 из 4 обязательных признаков болезни, устанавливается диагноз неполной клинической картины заболевания.
Осложнения
Болезнь Кавасаки имеет очень тяжелое течения и часто осложняется развитием серьезных нарушений:
- Миокардита,
- Приобретенной аортальной и митральной недостаточностью,
- Гемоперикарда,
- Среднего отита,
- Инфаркта миокарда,
- Разрыва аневризмы,
- Перикардита,
- Вальвулита,
- Острой и хронической сердечной недостаточности.
Своевременная диагностика и лечение синдрома Кавасаки позволили резко сократить заболеваемость и детскую смертность.

Лечение болезни Кавасаки
Основная цель медикаментозной терапии заключается в том, чтобы защитить от поражения сердечно-сосудистую систему.
Хороший эффект при болезни Кавасаки дают следующие препараты:
| Аспирин | обладает мощным противовоспалительным действием и способствует разжижению крови, поэтому широко применяется для лечения болезни Кавасаки. |
| Иммуноглобулин | вводится внутривенно раз в сутки и позволяет организму быстрее справиться с заболеванием путем повышения пассивного иммунитета. |
| Антикоагулянты | для профилактики тромбообразования больным назначаются антикоагулянты, чаще всего клопилогель и варфарин. |
При развитии осложнений со стороны сердечно-сосудистой системы (стеноза, аневризм, инфаркта миокарда) детям, перенесшим острую и подострую стадию болезни Кавасаки могут быть назначены ангиопластика, аорто-коронарное шунтирование или стенирование.
Прогноз
Обычно, на 2-3 месяц течения заболевания симптоматика полностью сходит на нет. Спустя 4-8 недель после этого на ногтевых пластинах момента могут образоваться поперечные борозды белого цвета. Если заболевание не лечить, то в 25% случаев развивается разрыв аневризмы.
На данный момент случаи смертельного исхода составляют 0,1-0,5%, что позволяет говорить о положительном прогнозе. В редких случаях, примерно в 3%, заболевание может рецидивировать в течение года после излечения.
Болезнь Кавасаки у детей: симптомы и лечение
Болезнь Кавасаки может развиться в любом возрасте, но преимущественно она диагностируется у детей. Характеризуется патология сосудистым поражением и в качестве осложнения можно выделить сердечный приступ, который приводит к летальному исходу. Опасность болезни состоит в том, что до сих пор неизвестна точная причина ее развития, а также ее симптомы схожи с другими патологиями, что затрудняет своевременную диагностику.
Болезнь Кавасаки у детей что это?
Болезнь Кавасаки – это состояние, которое сопровождается воспалительным процессом в коронарных и прочих артериях различного калибра. Заболевание встречается крайне редко. Страдают от него преимущественно маленькие дети до 5-8 лет. У взрослых патология встречается редко, иногда она диагностируется у молодых людей от 20 до 30 лет. Чаще болезнь Кавасаки выявляется у мальчиков.
Болезнь имеет и другие названия:
- Детский узелковый периартериит.
- Генерализованный васкулит.
- Синдром мукокутанного лимфоузла.

Болезнь Кавасаки выступает основной причиной приобретенных пороков сердца в детском возрасте. При плохо проведенном лечении появляется аневризма коронарной артерии, что случается в 25% случаев из 100. При проведенном лечении этот процент сокращается в разы и составляет лишь 2%.
Впервые определили это заболевание в Японии в 1960 году.
Причины заболевания
Даже современные ревматологи не могут дать точный ответ, почему воспаляются стенки сосудов. Имеются лишь некоторые предположения. Наиболее достоверной считается генетическая предрасположенность в совокупности с влиянием на организм инфекционных процессов – микробной или вирусной направленности. Чаще всего к ним относятся:
- парвовирус риккетсии;
- вирус герпеса простого;
- вирус Эпштейна-Барра;
- спирохеты;
- ретровирус;
- стрептококки;
- стафилококки.
Примерно у 10% заболевших предки тоже перенесли заболеванием Кавасаки. Замечено, что азиаты болеют этой патологией чаще европейцев.
Предрасполагающим фактором выступает ослабленная иммунная система.
Болезнь Кавасаки у детей симптомы
Сначала у ребенка поднимается температура тела до отметки 38,9 °C и выше. Ребенок раздражен, капризничает, многие маленькие пациенты становятся вялыми и сонливыми. Иногда малыша беспокоят спазмы в животе. Высокая температура держится в течение как минимум 5 дней.
Спустя несколько дней на теле появляется сыпь. Развиться она может где угодно и не имеет определенного рисунка, может быть в виде красных пятен или волдырей. Через несколько дней она исчезает без следа. Из-за расширенных капилляров на теле появляются розовые или бордовые пятна.
Глаза краснеют, выделений не наблюдается.
Краснеют, сушатся и трескаются губы. При осмотре языка можно заметить, что он увеличился в размерах, покраснел, сосочки его тоже увеличиваются, что внешне напоминает спелую клубнику.
Опухают и руки с ногами, помимо отека преобладает гиперемия. Пальцы рук и ног начинают шелушиться. Становится тяжело ими пошевелить.
Опухают лимфоузлы, особенно это заметно в области шеи.
Лечение заболевания
К сожалению медики пока не разработали радикального способа лечения болезни Кавасаки. Она не поддается антибиотикотерапии или стероидным препаратам.
Единственным положительным эффектом обладает внутривенное введение одновременно двух препаратов: ацетилсалициловой кислоты и иммуноглобулина.
Иммуноглобулин способен повысить пассивный иммунитет, и организм начинает борьбу с болезнью.
Задача ацетилсалициловой кислоты – разжижить кровь и предотвратить образование тромбов.
При одновременном введении этих медикаментов больной сразу чувствует облегчение, так как снижается повышенная температура и улучшается общее самочувствие.
Кроме этого, врач может назначить антикоагулянты, такие как Варфарин или Клопидогрел. Эти препараты также предотвращают возможное образование тромбов. Их обычно назначают при больших аневризмах.
Если аневризмы небольшие, то они исчезают в течение года, однако чаще остаются ослабленные артерии, которые могут вызывать проблемы сердечной деятельности в будущем.
Если все лечебные мероприятия были проведены вовремя и коронарные артерии не успели повредиться, то выздоровление может наступить уже на 6-10 сутки.
Возможные осложнения
Осложнения возникают не часто, лишь 20% заболевших детей подвержены им. В основном они связаны с сердечной деятельностью, хотя крайне редко у больного случается сердечный приступ или наступление внезапной смерти.
К ряду наиболее частых осложнений относятся:
- Патологическое расширение коронарных артерий.
- Аневризма.
- Перикардит.
- Миокардит.
Менее распространенные последствия, не связанные с сердцем:
- Воспаление тканей вокруг головного мозга.
- Воспаление суставных тканей.
- Воспаление тканей желчного пузыря.
- Воспалительный процесс во внутренней части глаз.
Избавиться от этих осложнений возможно, если следовать всем рекомендациям врача.
Опасность болезни
Системные васкулиты, в эту же группу входит болезнь Кавасаки, считаются опасными заболеваниями, так как способны поражать как крупные, так и мелкие кровеносные сосуды и артерии. Особо опасно, когда они развиваются в незрелом детском организме. Риск осложнений в этом случае высок, так же, как и летальный исход заболевания.
Мнение доктора Комаровского
В Европейском регионе болезнь Кавасаки считается редкостью, поэтому не все врачи с первого раза могут поставить правильный диагноз, путая заболевание с краснухой, скарлатиной или ветрянкой.
Доктор Евгений Комаровский рекомендует запомнить основные характерные признаки, присущие именно болезни Кавасаки. В этом случае диагноз будет проще поставить:
- Продолжительная лихорадка (не менее 5 суток).
- Воспалены слизистые оболочки.
- Эритема ладоней и стоп, при этом видно явное шелушение кожи в области пальцев.
- Конъюнктива гиперемирована.
- Увеличены шейные лимфатические узлы.
- Кожные высыпания, не имеющие определенного рисунка.
Что касается диагностирования болезни, то нет определенных тестов для ее выявления. Врачи могут назначить лабораторные исследования только с целью выявления начавшихся осложнений. Так, например, назначается ЭХО-кардиограмма, чтобы выяснить, насколько повреждена сердечная мышца.
Профилактика
Несмотря на опасность заболевания, по статистике полное выздоровление происходит достаточно часто. Но это при условии правильно проведенного лечения.
Однако стоит помнить о том, что болезнь может вызывать серьезные проблемы со здоровьем в будущем. Поэтому вторичная профилактика крайне важна. Для этого переболевшего ребенка обязательно ставят на учет в местной поликлинике. Он регулярно наблюдается у кардиолога.
А вот первичные меры профилактики до сих пор не разработаны ввиду отсутствия информации о причинах ее возникновения.
Родители лишь могут позаботиться об укреплении иммунной системы ребенка.
Если у ребенка развилась болезнь Кавасаки, родители не должны паниковать, стоит помнить, что в 90% случаев наступает полное излечение. Главное следовать всем рекомендациям доктора. Лишь 1% заболевших умирали от этой болезни. Но всему виной несвоевременно начатая терапия.
Самым опасным временем считается первые 2-3 недели после развития лихорадочного синдрома. Именно в этот период необходим тщательный уход за больным. Дальше болезнь идет на спад и опасность осложнений постепенно сокращается.
что это, фото, причины, симптомы, лечение
Одно из возможных осложнений инфекций у детей — синдром Кавасаки. Неясность этиологии делает болезнь трудной для предотвращения, а высокая заболеваемость инфекционными патологиями среди младенцев повышает риск развития.
По международной классификации болезней (МКБ – 10) эта патология находится в группе системных поражений соединительной ткани и имеет код — M30.3. Лечение почти всегда эффективно и избежать негативных последствий удается в 80% случаев, а летальность не превышает 1%.
Что это за заболевание?
Синдром Кавасаки — генерализованное воспаление сосудов с аутоиммунной, т. е. возникающей из-за собственного иммунитета, природой. Иногда его также называют синдромом мукокутанного лимфоузла или узелковым периартериитом.
Суть заболевания заключается в повреждении артерий и вен среднего и меньшего диаметра, которое приводит к развитию аневризм, стенозов, кровоизлияний.
Заболевание было описано в монографии Томисаку Кавасаки в 1967 году, в честь него позже и было дано название.


Он определил группу больных детей с одинаковыми симптомами:
- кожной сыпью;
- долгой лихорадкой;
- двусторонним конъюнктивитом;
- увеличением шейных лимфоузлов;
- отеками.
Первое время патология носила название «кожно-слизисто-лимфатического синдрома», но в 1970 году были также выявлено поражение коронарных сосудов.
Пик заболеваемости синдромом Кавасаки приходится на 12-24 месяцев жизни, но зарегистрированы проявления и в возрасте до 5 лет. В России и странах СНГ патология встречается очень редко, чаще всего встречается в Японии.
У взрослых синдром Кавасаки регистрируется в единичных случаях, потому заболевание относится к педиатрии и считается исключительно детским. Во взрослом возрасте протекает схожим образом, его тяжесть зависит от первичной инфекции.
Установлено, что главным звеном патогенеза является реакция антител к эндотелиальным клеткам и вирусам. Антитела поражают сосуды и вызывают воспалительные процессы в среднем слое стенки, вызывая развитие некрозов гладкой мускулатуры.


Этот процесс приводит к образованию аневризм и разрывов, которые могут сопровождаться инфарктами и инсультами. Чаще всего поражаются сердечные, подкожные, почечные, подмышечные, околояичниковые артерии.
Болезнь Кавасаки всегда сопровождается лихорадкой — температура около 40 градусов может держаться все течение болезни, потому организм испытывает сильное истощение. А также сильно воспаляются артерии глаза, что приводит к конъюнктивиту. Особенность его течения — всегда двустороннее проявление.
Постоянные кровотечения из-за разрыва аневризм могут спровоцировать побочное развитие ДВС-синдрома с образованием большого количества тромбов и последующим массивным кровоизлиянием. Ревматологический прогноз в данном случае будет неутешителен.
Возможные причины патологии
Причина возникновения синдрома Кавасаки установлена не до конца. Большая распространенность заболевания в Японии и его редкая встречаемость за пределами азиатского региона позволяет говорить о возможной генетической предрасположенности.
Принцип наследования предрасположенности также выяснен не до конца. Статистически, примерно у 10% людей, предки которых перенесли болезнь Кавасаки, также диагностируется это заболевание.
Ревматология – раздел медицины, изучающий соединительную ткань, выделяет обязательное влияние инфекции вирусной или бактериальной природы.
Возбудители:
- Вирус Эпштейна-Барра.
- Парвовирус.
- Риккетсии.
- Герпес.
- Спирохеты.
- Стафилококки.
- Стрептококки.
Сам синдром Кавасаки не заразен для остальных людей, но передаться может бактерия или вирус, ставший причиной его проявления. Поэтому при общении с ребенком, следует использовать меры предосторожности: перчатки, марлевую маску.
Симптомы и признаки
У заболевания имеется полная и неполная форма. Общим для них является стойкая лихорадка, с температурой тела малыша в 39-40 градусов, которая длится более 5 дней.
Для точного определения разновидности смотрят на следующие обязательные признаки:
- Двусторонний конъюнктивит.
- Изменения слизистых носоглотки, рта и языка («клубничный», ярко выраженного цвета, язык), трещины губ, гиперемия щек, покраснение горла.
- Локальные эритемы на ладонях и стопах, плотные отеки, отшелушивание кожи на пальцах.
- Ярко красная крапивница, без корочек и пузырьков.
- Набухание лимфоузлов в области шеи, без отделения гноя.
При наличии всех признаков врачами диагностируется полная форма болезни, при отсутствии 2-3 из представленного списка — неполная.
Вот как они выглядят на фото:


Остальная симптоматика может присутствовать, но она не является обязательной для постановки точного диагноза.
Ее можно разделить на следующие виды:
- Кожные проявления, поражения опорно-двигательного аппарата.
- Проявления на слизистых.
- Поражения сердца и сосудов.
Проявления на коже, в суставах
На поверхности тела заболевание выражается макулярной сыпью и волдырями.
Появляются они по причине разрушения кровеносных сосудов. Располагаются обычно на туловище или конечностях, могут возникать в паховой области и подмышках — местах наибольшего трения кожи.


Со временем на поверхности кожи образуется эритема — сильное покраснение, которое отмечается болезненностью. Частые места появления — подошвенная поверхность рук и ног. Сильное уплотнение ограничивает двигательную активность пальцев.
Аневризмы сосудов и их разрушение влияет на суставы. Внутрисуставные кровотечения, артралгия, артриты проявляются в трети случаев. Суставной синдром длится до одного месяца, после чего следует стойкая ремиссия с восстановлением двигательной активности.
Проявления на слизистых оболочках
Зачастую повреждается слизистая глаз и полости рта. На глазах это выражается конъюнктивальным кровотечением, развивается конъюнктивит. Они постоянно красные, отлично видны прожилки крови.
Особые изменения претерпевает язык. Из-за лопающихся сосудов может проявиться клубничный или малиновый цвет сосочковой поверхности языка, который представлен на фото ниже:


На слизистых оболочках щек и деснах отмечаются кровотечения, имеются симптомы воспаления в глотке — покраснение, увеличение гланд, возможно развитие гнойной ангины. Губы трескаются и кровоточат.
Симптомы со стороны сердечно-сосудистой системы
Синдром Кавасаки опасен поражением сердца: в коронарных артериях образуются аневризмы, ухудшается кровоснабжение, возникает ишемия миокарда.
Нередко проявляется миокардит с тахикардией, болезненностью в сердце, аритмическими расстройствами. При отсутствии терапии возможно развитие острой сердечной недостаточности с высокой вероятностью летального исхода.


Реже возникают: перикардит, аортальная и митральная недостаточность. Возможен дефект трискупидального клапана, проблемы с легкими из-за нарушения сердечной деятельности.
Стадии течения болезни
Синдром Кавасаки у детей протекает в 3 стадии:
- Острая, в течение первых 10 дней.
- Подострая, в течение 2-3 недель.
- Период выздоровления, от месяца до двух лет.
Острая стадия начинается с резкого подъема температуры (гипертермии) до 39-40 градусов, с перемежающимся характером. Высокая температура сохраняется в течение всего острого периода.
На фоне лихорадки происходит увеличение шейных и грудных лимфоузлов, имеется симптоматика общего интоксикационного синдрома — рвота, слабость, диарея, боли в области печени. В острый период возникает конъюнктивит.
Подострая стадия характеризуется появлением эритемы, высыпаний. Некроз медиального слоя приводит к образованию аневризм, развивающееся кровотечение вызывает тромбоз. Эта стадия опасна развитием поражения сердечно-сосудистой системы. Высыпания на коже проходят к ее концу, кожа начинает шелушиться, спадает проявление конъюнктивита.
Этап выздоровления характерен постепенным восстановлением сосудов. Длительность зависит от массивности поражения, количества аневризм. Скорость восстановления зависит от того, как быстро было начато лечение.
Как проводится диагностика?
Кроме обычного осмотра, которого зачастую достаточно для того, чтобы диагностировать патологию, назначают анализы и инструментальные исследования.
Анализы
Помочь в определении патологии помогает:
- Анализы крови и мочи.
- Исследование спинномозговой жидкости.
Само заболевание не имеет каких-либо специфических маркеров как на клиническом, так и на биохимическом исследовании крови. Установить болезнь Кавасаки можно с помощью суммации факторов.
В общем анализе крови будет наблюдаться анемия, тромбоцитоз, рост СОЭ. Биохимия покажет большое количество иммуноглобулинов, серомукоидов. В моче обнаруживается белок и лейкоциты.
Исследование спинномозговой жидкости позволяет определить функциональное состояние мозга, исключить развитие менингита. Это важно, поскольку при несвоевременной диагностике менингита велик риск необратимых поражений спинного и головного мозга с последующей смертью.


Дополнительно проводят коагулограмму, что служит дифференциальным методом обследования для исключения ДВС-синдрома.
Исследования
Для определения состояния органов, и особенно сердца, проводят:
- ЭКГ.
- ЭхоКГ.
- Рентген органов грудной клетки;
- Ангиографию.
ЭКГ показывает тахикардию, начальные признаки ишемии, аритмию. Важно на данном этапе исключить острую сердечную недостаточность. ЭхоКГ позволяет узнать состояние перикарда и стенок сердца, плотность клапанов.
Диагностика сердечных поражений занимает одно из главных мест в лечении этого заболевания, поскольку ранняя терапия позволяет предотвратить неприятные последствия.
Ангиография позволяет оценить состояние коронарных сосудов, обнаружить аневризмы и тромбозы. Дополнительно могут назначить УЗИ почек — это является мерой для предотвращения почечной недостаточности из-за повреждения артерий.
Методы лечения
Синдром Кавасаки не предполагает возможного оперативного лечения, также, как и специфичной терапии.
Лечение медикаментами направляется на устранение симптомов и, в ряде случаев – подавление аутоиммунных процессов.
Иммуноглобулины
Основной метод — введение иммуноглобулинов, которые предотвращают процесс разрушения кровеносных сосудов. Главный показатель достаточности дозы — снижение температуры в первые несколько часов после введения. Если его не отмечается, то проводят повторную инъекцию до получения результата.
Наилучший результат иммуноглобулины показывают в первые 10 дней развития, поскольку они помогают предотвратить поражение сосудов.
Аспирин
Вторым лекарственным средством является ацетилсалициловая кислота, или аспирин.
Препарат входит в группу нестероидных противовоспалительных средств и препятствует агрегации тромбоцитов. Особенным плюсом является его низкая токсичность для детей.
При падении температуры дозу снижают до уровня профилактической, с введением других антикоагулянтов.

 Аспирин разжижает кровь, что помогает не допустить появления тромбов
Аспирин разжижает кровь, что помогает не допустить появления тромбовПараллельно ведется терапия основного инфекционного осложнения — антибиотики, противовирусные препараты. Бактериофаги показывают хорошую эффективность на этапе восстановления, но до него они способны спровоцировать иммунный ответ и обострить ситуацию.
Для подавления аутоиммунных процессов могут применяться кортикостероиды, однако их применение при лечении синдрома Кавасаки является спорным моментом.
Некоторые исследователи указывают на возможный вред кортикостероидов из-за их способностей вызывать развитие аневризм и отрицательного влияния на свертывающую систему крови.
Возможные осложнения
Главным возможным последствием синдрома Кавасаки у маленьких детей является инфаркт миокарда. Множественные аневризмы в коронарных артериях приводят к повреждению сердца и его ишемии. Предотвращение этих патологий — основная задача, поскольку острая сердечная недостаточность почти всегда приводит к смерти.
Тромбозы могут привести к нарушениям в головном мозге, почках.
Инсульты и почечная недостаточность – также довольно частое осложнение. Для их предотвращения проводят терапию антикоагулянтами.
Постоянные кровотечения и ослабленный иммунитет могут привести к септическому шоку. Он несет осложнения для сердца и легких, является предвестником для развития ДВС-синдрома. Недопущение последнего также является отдельной задачей для врачей.
Прогноз
Выздоровление и наличие осложнений при болезни Кавасаки у детей зависит от своевременности начала лечения.
При введении иммуноглобулинов в первые 5-6 дней заболевания — шанс выздоровления и быстрого восстановления максимален.
А также прогноз крайне положителен при недопущении разрыва аневризм коронарных сосудов.
Скорость выздоровления зависит и от инфекционного агента. Наихудший прогноз при госпитальных инфекциях, наилучший — при сезонных и распространенных возбудителях, например, при герпесной болезни.
А также по отзывам врачей прогноз более благоприятен если ребенок переносит заболевание в возрасте старше 3-4 лет.

 Автор статьи: Дмитриева Юлия (Сыч) — В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.
Автор статьи: Дмитриева Юлия (Сыч) — В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.Синдром Кавасаки у ребенка: симптомы, причины, лечение, осложнения

Болезнь Кавасаки затрагивает в основном детей от двух до пяти лет, если не обращать внимание на первые симптомы, она может привести к сердечному приступу, кровоизлиянию и в конечном итоге, гибели ребенка. Когда меры предприняты своевременно, ничего подобного не происходит, более 95% детей выздоравливают без осложнений.
Синдром Кавасаки — это острое воспалительное заболевание мелких и средних кровеносных сосудов, поражающее весь организм, в том числе внутренние органы. Педиатры относят заболевание к ревматическим, во время которого воспаляются лимфатические узлы. Название болезнь получила в честь своего «первооткрывателя» японца в 1967 году. Специалист описал несколько случаев, когда дети страдали от высокой температуры в течение нескольких дней и покрывались сыпью.
Почему происходит воспаление все еще не известно, коронарных артерий может повредить стенку сосуда, а если проявится кровотечение или закупорка, пациенту грозят тяжелые последствия, например, возникновение сердечного приступа через несколько лет.
Синдром Кавасаки у ребенка — симптомы
Болезнь скрывается за самыми различными факторами, поскольку он влияет практически на каждый орган. Именно поэтому врачи рекомендуют обращаться к ним при каждом повышении температуры у ребенка, чтобы педиатр мог вовремя определить болезнь и принять все меры для предотвращения дальнейшего развития. Самостоятельная диагностика до осмотра врачом вполне допустима, существуют пять основных признаков.
Во всех случаях наблюдается повышение температуры свыше 39°С не снижающейся более трех дней, обычно, лихорадка возникает при заражении вирусами или бактериями, но в случае Ковасаки, патогены отсутствуют, поэтому снизить температуру обычными средствами не удается. У 90% детей слизистые оболочки рта и губы приобретают багровый, схожий с малиной цвет.
В 80% случаев появляется сыпь на груди, животе и спине, как если бы у ребенка была скарлатина или корь. Кроме того, имеется сыпь на ладони и подошве стопы. Через две-три недели сыпь распространяется на пальцы рук и ног. Сухость, шелушение кожи — поздние признаки.
Очень часто встречается двусторонний конъюнктивит без образования гноя, так как в воспалении не участвуют бактерии. Когда он присутствует, можете быть уверены, что это не Кавасаки. Примерно у 2/3 пациентов увеличиваются лимфатические узлы реагирующие на процесс воспаления и активацию иммунитета. Ребенок становится вялым, возможна боль в суставах, болезненное мочеиспускание. Безусловно самое опасное проявление — воспаление сосудов сердца. Первые симптомы — одышка, неприятные ощущения в груди.
Синдром Кавасаки — причины
Исследователи подозревают, что за этим стоит чрезмерная реакция защитной системы организма. Воспалительная реакция запускается в кровеносных сосудах, повреждая их стенки. Также здесь играет роль генетика, некоторые эксперты предполагают, что клетки «запрограммированы» на особую чувствительность к любым изменениям в организме. В России заболевание встречается редко, четверо из пяти пациентов — дети от двух до пяти лет, мальчики болеют чаще девочек.
Проводимые обследования
Диагноз в основном ставится клинически на основании выше перечисленных симптомов без каких-либо дополнительных тестов, кроме обследования крови, состояния сердца с помощью УЗИ и электрокардиограммы. Анализ крови показывает уровень воспаления и позволяет уточнить с чем оно связано — вирусами и бактериями или устанавливаемой болезнью.
Синдром Кавасаки у детей — лечение
За последние годы лечение значительно улучшилось. Стандарт сегодня — терапия антителами (иммуноглобулинами). Это искусственно продуцируемые белки, уменьшающие воспалительный ответ и восстанавливающие иммунную систему по регулируемым путям. При введении препаратов, повреждения сердца в значительной степени предотвращаются, поэтому вероятность возникновения осложнений значительно снижается.
Если ребенку не становится лучше через один-два дня после начала терапии, дополнительно используют стероиды подавляющие иммунную систему. Когда болезнь уже привела к разрыву окклюзии коронарных сосудов, может потребоваться хирургическое вмешательство. После лечения необходимо наблюдение у кардиолога и временный прием лекарственных средств предотвращающих позднее развитие осложнений.
Поскольку затрагиваются все органы, течение заболевания у разных детей отличается. В острой фазе, может возникнуть миокардит, вызывающий долговременное повреждение сердца. Инфаркты и аневризма обычно происходит в первые несколько недель после начала лихорадки. Также возможно атипичное развитие, при котором болезнь становится узнаваемой на поздней стадии.
Благоприятный прогноз дает только раннее начало лечение, чем меньше повреждение, тем ниже вероятность отдаленных последствий заболевания.
Болезнь Кавасаки у детей: симптомы и лечение
Болезнь Кавасаки может развиться в любом возрасте, но преимущественно она диагностируется у детей. Характеризуется патология сосудистым поражением и в качестве осложнения можно выделить сердечный приступ, который приводит к летальному исходу. Опасность болезни состоит в том, что до сих пор неизвестна точная причина ее развития, а также ее симптомы схожи с другими патологиями, что затрудняет своевременную диагностику.
Болезнь Кавасаки у детей что это?
Болезнь Кавасаки – это состояние, которое сопровождается воспалительным процессом в коронарных и прочих артериях различного калибра. Заболевание встречается крайне редко. Страдают от него преимущественно маленькие дети до 5-8 лет. У взрослых патология встречается редко, иногда она диагностируется у молодых людей от 20 до 30 лет. Чаще болезнь Кавасаки выявляется у мальчиков.
Болезнь имеет и другие названия:
- Детский узелковый периартериит.
- Генерализованный васкулит.
- Синдром мукокутанного лимфоузла.
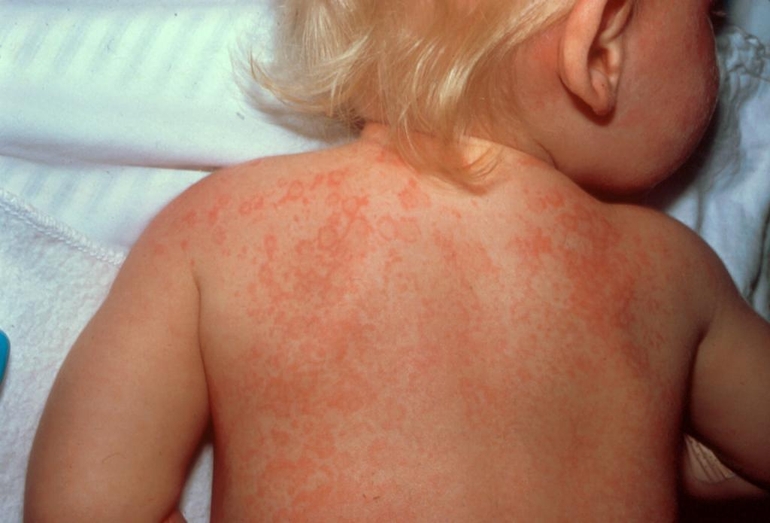
Болезнь Кавасаки выступает основной причиной приобретенных пороков сердца в детском возрасте. При плохо проведенном лечении появляется аневризма коронарной артерии, что случается в 25% случаев из 100. При проведенном лечении этот процент сокращается в разы и составляет лишь 2%.
Впервые определили это заболевание в Японии в 1960 году.
Причины заболевания
Даже современные ревматологи не могут дать точный ответ, почему воспаляются стенки сосудов. Имеются лишь некоторые предположения. Наиболее достоверной считается генетическая предрасположенность в совокупности с влиянием на организм инфекционных процессов – микробной или вирусной направленности. Чаще всего к ним относятся:
- парвовирус риккетсии,
- вирус герпеса простого,
- вирус Эпштейна-Барра,
- спирохеты,
- ретровирус,
- стрептококки,
- стафилококки.
Примерно у 10% заболевших предки тоже перенесли заболеванием Кавасаки. Замечено, что азиаты болеют этой патологией чаще европейцев.
Предрасполагающим фактором выступает ослабленная иммунная система.
Болезнь Кавасаки у детей симптомы
Сначала у ребенка поднимается температура тела до отметки 38,9 °C и выше. Ребенок раздражен, капризничает, многие маленькие пациенты становятся вялыми и сонливыми. Иногда малыша беспокоят спазмы в животе. Высокая температура держится в течение как минимум 5 дней.
Спустя несколько дней на теле появляется сыпь. Развиться она может где угодно и не имеет определенного рисунка, может быть в виде красных пятен или волдырей. Через несколько дней она исчезает без следа. Из-за расширенных капилляров на теле появляются розовые или бордовые пятна.
Глаза краснеют, выделений не наблюдается.
Краснеют, сушатся и трескаются губы. При осмотре языка можно заметить, что он увеличился в размерах, покраснел, сосочки его тоже увеличиваются, что внешне напоминает спелую клубнику.
Опухают и руки с ногами, помимо отека преобладает гиперемия. Пальцы рук и ног начинают шелушиться. Становится тяжело ими пошевелить.
Опухают лимфоузлы, особенно это заметно в области шеи.
Лечение заболевания
К сожалению медики пока не разработали радикального способа лечения болезни Кавасаки. Она не поддается антибиотикотерапии или стероидным препаратам.
Единственным положительным эффектом обладает внутривенное введение одновременно двух препаратов: ацетилсалициловой кислоты и иммуноглобулина.
Иммуноглобулин способен повысить пассивный иммунитет, и организм начинает борьбу с болезнью.
Задача ацетилсалициловой кислоты – разжижить кровь и предотвратить образование тромбов.
При одновременном введении этих медикаментов больной сразу чувствует облегчение, так как снижается повышенная температура и улучшается общее самочувствие.
Кроме этого, врач может назначить антикоагулянты, такие как Варфарин или Клопидогрел. Эти препараты также предотвращают возможное образование тромбов. Их обычно назначают при больших аневризмах.
Если аневризмы небольшие, то они исчезают в течение года, однако чаще остаются ослабленные артерии, которые могут вызывать проблемы сердечной деятельности в будущем.
Если все лечебные мероприятия были проведены вовремя и коронарные артерии не успели повредиться, то выздоровление может наступить уже на 6-10 сутки.
Возможные осложнения
Осложнения возникают не часто, лишь 20% заболевших детей подвержены им. В основном они связаны с сердечной деятельностью, хотя крайне редко у больного случается сердечный приступ или наступление внезапной смерти.
К ряду наиболее частых осложнений относятся:
- Патологическое расширение коронарных артерий.
- Аневризма.
- Перикардит.
- Миокардит.
Менее распространенные последствия, не связанные с сердцем:
- Воспаление тканей вокруг головного мозга.
- Воспаление суставных тканей.
- Воспаление тканей желчного пузыря.
- Воспалительный процесс во внутренней части глаз.
Избавиться от этих осложнений возможно, если следовать всем рекомендациям врача.
Опасность болезни
Системные васкулиты, в эту же группу входит болезнь Кавасаки, считаются опасными заболеваниями, так как способны поражать как крупные, так и мелкие кровеносные сосуды и артерии. Особо опасно, когда они развиваются в незрелом детском организме. Риск осложнений в этом случае высок, так же, как и летальный исход заболевания.
Мнение доктора Комаровского
В Европейском регионе болезнь Кавасаки считается редкостью, поэтому не все врачи с первого раза могут поставить правильный диагноз, путая заболевание с краснухой, скарлатиной или ветрянкой.
Доктор Евгений Комаровский рекомендует запомнить основные характерные признаки, присущие именно болезни Кавасаки. В этом случае диагноз будет проще поставить:
- Продолжительная лихорадка (не менее 5 суток).
- Воспалены слизистые оболочки.
- Эритема ладоней и стоп, при этом видно явное шелушение кожи в области пальцев.
- Конъюнктива гиперемирована.
- Увеличены шейные лимфатические узлы.
- Кожные высыпания, не имеющие определенного рисунка.
Что касается диагностирования болезни, то нет определенных тестов для ее выявления. Врачи могут назначить лабораторные исследования только с целью выявления начавшихся осложнений. Так, например, назначается ЭХО-кардиограмма, чтобы выяснить, насколько повреждена сердечная мышца.
Профилактика
Несмотря на опасность заболевания, по статистике полное выздоровление происходит достаточно часто. Но это при условии правильно проведенного лечения.
Однако стоит помнить о том, что болезнь может вызывать серьезные проблемы со здоровьем в будущем. Поэтому вторичная профилактика крайне важна. Для этого переболевшего ребенка обязательно ставят на учет в местной поликлинике. Он регулярно наблюдается у кардиолога.
А вот первичные меры профилактики до сих пор не разработаны ввиду отсутствия информации о причинах ее возникновения.
Родители лишь могут позаботиться об укреплении иммунной системы ребенка.
Если у ребенка развилась болезнь Кавасаки, родители не должны паниковать, стоит помнить, что в 90% случаев наступает полное излечение. Главное следовать всем рекомендациям доктора. Лишь 1% заболевших умирали от этой болезни. Но всему виной несвоевременно начатая терапия.
Самым опасным временем считается первые 2-3 недели после развития лихорадочного синдрома. Именно в этот период необходим тщательный уход за больным. Дальше болезнь идет на спад и опасность осложнений постепенно сокращается.
 Загрузка…
Загрузка…Болезнь Кавасаки — причины, симптомы, диагностика и лечение
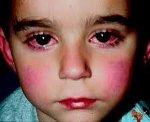
Болезнь Кавасаки — редкое иммунокомплексное воспалительное поражение артерий различного калибра, возникающее преимущественно у детей первых лет жизни. Болезнь Кавасаки проявляется лихорадкой, полиморфной диффузной сыпью, конъюнктивитом, поражением слизистой рта, кожи и суставов дистальных отделов конечностей, шейной аденопатией. Диагностика болезни Кавасаки основана на клинических критериях, результатах лабораторных исследований крови и мочи, данных ЭКГ, УЗИ сердца и коронарографии. Основу лечения болезни Кавасаки составляет внутривенное введение иммуноглобулина и прием ацетилсалициловой кислоты, по показаниям применяются антикоагулянты.
Общие сведения
Болезнь Кавасаки получила свое название благодаря открывшему ее в 1961 году японскому педиатру по фамилии Кавасаки. Первоначально предполагалось, что заболевание имеет легкое течение. Лишь в 1965 году был выявлен случай тяжелой сердечной патологии, связанный с перенесенной болезнью Кавасаки. В России первый клинический случай болезни Кавасаки был диагностирован в 1980 году.
Сегодня болезнь Кавасаки является одной из самых распространенных причин приобретенной патологии сердца в детском возрасте. Наиболее часто заболевание встречается среди представителей желтой расы, особенно японцев. В Японии болезнь Кавасаки диагностируется в 30 раз чаще, чем в Австралии или Великобритании и в 10 раз чаще, чем в Америке.

Болезнь Кавасаки
Причины возникновения болезни Кавасаки
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки. Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы. В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Симптомы болезни Кавасаки
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости болезнью Кавасаки приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении болезни Кавасаки выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Диагностика болезни Кавасаки
Общепринятыми клиническими диагностическими критериями болезни Кавасаки является наличие на фоне продолжающейся более 5 дней лихорадки как минимум 4 из ниже приведенных признаков.
- Двусторонний конъюнктивит.
- Полиморфная сыпь с диффузным распространением по кожному покрову.
- Поражение слизистой рта.
- Изменения кистей и стоп с их покраснением и отеком.
- Увеличение шейных лимфоузлов.
При выявлении аневризмы коронарных артерий достаточным считается наличие 3 из указанных диагностических признаков.
Лабораторная диагностика не дает специфических признаков болезни Кавасаки, однако совокупность выявленных изменений может стать дополнительным подтверждением правильности диагноза. В клиническом анализе крови определяется анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитоз, значительное ускорение СОЭ. Биохимический анализ крови выявляет повышение иммуноглобулинов, серомукоида и трансаминаз, появление ЦИК. В анализе мочи может наблюдаться протеинурия и лейкоцитурия.
С целью диагностики сердечной патологии проводится ЭКГ, рентгенография органов грудной клетки, УЗИ сердца, ангиография коронарных артерий. По показаниям проводят люмбальную пункцию и исследование ликвора.
Дифференциальный диагноз болезни Кавасаки необходим с корью, скарлатиной, инфекционным мононуклеозом, краснухой, гриппом, аденовирусной инфекцией, ювенильным ревматоидным артритом, микоплазменной пневмонией, синдромом Стивенса-Джонсона.
Лечение болезни Кавасаки
Иммуноглобулин. Для купирования происходящих в сосудах воспалительных изменений производится внутривенное введение иммуноглобулина. Оно осуществляется в стационарных условиях в течение 8-12 часов. Если после введения иммуноглобулина не отмечается снижение температуры и уменьшение воспалительных явлений, показано его повторное введение. Наилучшие результаты лечения иммуноглобулином получены при его проведении в первые 10 дней развития болезни Кавасаки.
Ацетилсалициловая кислота. В современной медицине этот препарат назначается только при наличие строгих показаний. Однако в лечении болезни Кавасаки он входит в перечень необходимых медикаментов. Цель его применения — снижение риска образования тромбов и противовоспалительная терапия. После снижения температуры тела дозу ацетилсалициловой кислоты понижают до профилактической.
Антикоагулянты (варфарин, клопидогрел) назначаются для профилактики тромбообразования детям с диагностированными аневризмами сосудов. Кортикостероидная терапия при болезни Кавасаки не проводится, так как исследования показали, что она повышает риск коронарного тромбоза.
Прогноз болезни Кавасаки
Болезнь Кавасаки в большинстве случаев имеет благоприятный прогноз, особенно при своевременно начатой терапии. Однако существует риск летального исхода заболевания (0,8-3%) в связи с тромбозом коронарных артерий и развитием инфаркта миокарда. Более редкой причиной смерти является тяжелый миокардит с выраженной сердечной недостаточностью.
Примерно в 20% случаев у перенесших болезнь Кавасаки детей сохраняются изменения стенок коронарных артерий, которые в отдаленном будущем могут привести к раннему появлению атеросклероза или кальциноза с последующей ишемией сердца, угрожающей развитием острого инфаркта миокарда. Факторами риска, ускоряющими развитие изменений со стороны коронарных артерий, являются артериальная гипертензия, гиперлипидемия, курение. В связи с этим пациенты с болезнью Кавасаки после выздоровления должны находиться под постоянным наблюдением кардиолога или ревматолога, раз в 3-5 лет проходить полное обследование сердца, включая ЭХО-ЭГ.
причины развития у детей, симптомы, лечение
Достаточно редко диагностируемое поражение артерий у детей младшего возраста возникает из-за отложения иммунных комплексов. Это состояние названо болезнью Кавасаки. Оно проявляется повышенной температурой, высыпаниями на коже, поражением слизистых оболочек ротовой полости, глаз, покраснением ладоней и стоп, увеличением шейных лимфоузлов.
Осложнениями могут быть аневризмы сосудов, миокардит и инфаркт миокарда, менингит. Для лечения назначается иммуноглобулин во внутривенных инъекциях и длительный прием Аспирина.
📌 Содержание статьи
Причины развития синдрома Кавасаки
Однозначного заключения о происхождении болезни нет. Самая вероятная теория – генетическая предрасположенность. В качестве пускового фактора могут быть инфекции, вызванные:
- бактериями – стрептококками и стафилококками;
- риккетсиями;
- вирусами герпеса, Эпштейн-Барра, ретровирусами.
Чаще всего болеют японцы, у них обнаружены особые гены, вызывающие формирование аутоиммунного процесса при попадании микробов в организм.
Рекомендуем прочитать статью о классификации васкулитов. Из нее вы узнаете о патологии и ее видах, методах диагностики и лечения.
А здесь подробнее о коронарной недостаточности.
Симптомы у детей
Синдром возникает обычно в возрасте от года до двух лет, реже обнаруживают после 5-летнего возраста. Болезнь протекает стадийно. Это связано с тем, что в острую фазу происходит активный воспалительный процесс с температурой, формированием аневризм сосудов, тромбов. Он длится около 2 недель, затем, даже без лечения, переходит в подострую фазу, продолжающуюся примерно месяц.
Исходом воспаления является замещение ткани оболочек сосудов соединительнотканными волокнами и закупорке их тромбами.
Нелеченое или не диагностированное заболевание приводит к массивному поражению коронарных артерий, оканчивающееся аневризмами с их разрывом.
Основные клинические проявления:
- температура до 38,5 — 39 градусов от 1 до 2 недель;
- мелкопятнистая сыпь, волдыри, скарлатиноподобные элементы на туловище, конечностях;
- отечность ладоней и стоп, покраснение кожи на них с последующим шелушением;
- конъюнктивит и увеит;
- сухость во рту, малиновый язык, трещины губ, увеличенные миндалины;
- уплотненные, большие лимфатические узлы шеи;
- боль в суставах кистей, стоп, голеней.
Для постановки диагноза учитывают длительную лихорадку, наличие минимум 4 критериев из приведенных. Коварство болезни состоит в том, что эти признаки неспецифичны, не всегда присутствуют у пациента, возникают не в одно время. Поэтому зачастую синдром Кавасаки остается не выявленным, что приводит к осложнениям.
В чем опасность заболевания
Тяжелее всего протекает поражение коронарных артерий. Нелеченый васкулит вызывает такие последствия:
Аневризма сосудов вследствие синдрома КавасакиДругими состояниями, которыми может сопровождаться болезнь Кавасаки, бывают: менингит, воспаление ЛОР-органов, нарушение пищеварения, понос, гангрена пальцев кистей или стоп, уретрит. Кроме этого аневризмы возникают не только в коронарных артериях, но и в сосудах конечностей, брюшной полости. Разрывы в большинстве случаев провоцируют массивные внутренние кровотечения с летальным исходом.
Смотрите на видео о болезни Кавасаки и рекомендациях для больных:
Методы диагностики
Нет ни одного способа, который мог бы с высокой достоверностью определить синдром Кавасаки, поэтому нужно ориентироваться на длительный период лихорадки и наличие нескольких критериев, характерных для патологии.
Дополнительные методы исследования имеют вспомогательное значение, их используют чаще для дифференциальной диагностики.
Данные обследования чаще следующие:
- анализ крови – низкие эритроциты и гемоглобин, лейкоциты выше нормы, ускоренное СОЭ;
- биохимия крови – высокие иммуноглобулины, трансаминазы и серомукоид, рост титра циркулирующих антител в острую стадию;
- анализ мочи – белок и лейкоциты;
- ЭКГ – признаки ишемии;
- ангиография – нарушение коронарного кровотока.
Лечение синдрома Кавасаки
Несмотря на аутоиммунную природу болезни гормональная терапия кортикостероидами противопоказана, потому что она усиливает процесс тромбообразования в венечных артериях сердца.
Назначают внутривенное введение иммуноглобулина. Капельница ставится только в условиях стационара под наблюдением врача. Ее длительность около 10 часов.
Наиболее эффективна такая терапия в первые две недели болезни. Если после первой инфузии не упала температура, не снизились показатели воспалительного процесса в крови, то назначается повторное применение. На курс может понадобиться 3 — 5 флаконов препарата.
Для понижения риска закупорки сосудов сгустками крови рекомендуют:
- Аспирин – после стабилизации температуры переходят на профилактический длительный прием. Для защиты слизистой применяют таблетки в оболочке и пьют их после еды.
- Варфарин или Плавикс используют у детей с выявленной аневризмой артерий.
Прогноз для пациентов
Если поставлен диагноз правильно, начато введение на ранних этапах болезни иммуноглобулина и препаратов для разжижения крови, то отмечается обратное развитие основных признаков. Прогноз при этом благоприятный в большинстве случаев.
Описаны также крайне тяжелые формы с летальным исходом от инфаркта с острой недостаточностью кровообращения. Реже смертью заканчивается миокардит.
Отдаленными последствиями болезни являются:
Атеросклероз коронарной артерии как последствие синдрома КавасакиПоэтому всех пациентов, которым был поставлен диагноз, наблюдают кардиолог или ревматолог, они не реже одного раза в 2 — 3 года проходят УЗИ сердца и ЭКГ. Факторами, которые могут спровоцировать нарастание признаков ишемии миокарда, являются:
- курение,
- высокий холестерин крови,
- повышенное давление,
- ожирение,
- частое психоэмоциональное напряжение,
- низкая двигательная активность.
Рекомендуем прочитать статью об уртикарном васкулите. Из нее вы узнаете о видах патологии и ее признаках, диагностике, методах лечения и прогнозе для больных.
А здесь подробнее о васкулите при волчанке.
Синдром Кавасаки протекает с поражением артериальной стенки циркулирующими иммунными комплексами. Клиническая картина включает длительную лихорадку, разнообразную сыпь, увеличение лимфоузлов. Самым тяжелым последствием является васкулит и тромбоз венечных артерий. Возникающий инфаркт миокарда или аневризма сосуда могут быть смертельными.
При несвоевременной диагностике и отсутствии лечения иммуноглобулином и антикоагулянтами прогноз неблагоприятный. Терапия на ранней стадии обычно эффективна и приводит к обратному развитию признаков болезни. Все пациенты, перенесшие это заболевание, относятся к группе повышенного риска инфаркта миокарда в дальнейшем.
Читайте также
Синдром Марфана: признаки, причины, диагностика…
Многие известные люди имели синдром Марфана, признаки которого ярко выражены. Причины кроются в неправильном развитии соединительной ткани. Диагностика у взрослых и детей не отличается. Какое лечение и прогноз?Болезнь Такаясу или неспецифический аортоартериит…
Выявить болезнь Такаясу непросто. Неспецифический аортоартериит диагностируется у взрослых и детей. Симптомы заметить непросто, поскольку основной из них — разница давления на руках. Лечение включает кортикостироиды, прогноз дается осторожно.Синдром верхней полой вены: симптомы сдавления…
ВПВ или синдром верхней полой вены возникает по причини сдавления из-за внешних факторов. Симптомы проявляются расширение вен в верхней части туловища, синюшностью лица. Лечение заключается в снятии симптомокомплекса и терапии основного заболевания.Васкулиты: классификация
Классификация васулитов на сегодняшний день достаточно поверхностная, поскольку объединить четко все параметры под один невозможно. Тем не менее, она есть.Коронарная недостаточность: причины, симптомы, виды…
Выявляется коронарная недостаточность обычно не сразу. Причины ее появления заключаются в образе жизни и наличии сопутствующих заболеваний. Симптомы напоминают стенокардию. Бывает внезапная, острая, относительная. Диагностика синдрома и подбор средства зависят от вида.Синдром Рейно: симптомы, причины, стадии, диагностика…
Причины, почему возникает синдром Рейно, кроются в постоянных вибрациях, из-за которых меняются сосуды пальцев. Синдром без лечения может стать настоящим заболеванием, и тогда уже народные методы не помогут. Чем раньше будут замечены симптомы, начато лечение, тем лучше.Синдром Бадда-Киари: симптомы у взрослых и детей…
Возникает синдром Бадда из-за закупорки тромбом вен печени. Симптомы у взрослых и детей схожи с желтухой, но развиваются быстрее и гораздо опаснее. Диагностика синдрома Бадда-Киари — УЗИ, анализы крови, КТ, МРТ. Лечение проводится экстренно, иначе пациент может умереть.
