Сыпь на стопах у ребенка: диагностика, лечение, профилактика
В настоящее время известно множество причин, по которым появляется сыпь на стопах у ребенка. Они могут служить симптомами различных заболеваний. Поэтому самостоятельно их прижигать нельзя, необходимо обратиться к врачу, чтобы он смог правильно поставить диагноз. Только опытный доктор может по характеру сыпи диагностировать заболевание. Конечно, для родителей не будет лишней информация о том, какие недуги могут скрываться под таким симптомом.
Классификация
Высыпания могут быть разного вида. Чаще всего они имеют вид везикул с жидкостью внутри или пятен красного цвета. Размер сыпи небольшой. Некоторые заболевания могут проявляться в виде чешуек на ступнях, сопровождаться зудом. Когда элементы сыпи расчесываются, образуются язвы, трещины и прочие повреждения. Все высыпания условно разделяют на пять групп:
- Сыпь инфекционного характера.
- Сыпь на стопах и ладонях у ребенка аллергического происхождения.

- Высыпания, связанные с нарушением гигиены.
- Высыпания, появляющиеся из-за заболеваний крови и сосудов.
- Сыпь, возникающая в результате хронических недугов, грибков, паразитов и прочее.
Большую опасность представляет инфекционная группа, в анамнезе которой часто выявляют контакты с носителями в школе и детском саду.
Инфекционные болезни
Причинами появления высыпаний у детей могут стать такие инфекции:
- Корь характеризуется наличием мелких высыпаний красного цвета. В этом случае появляется сыпь на стопах и ладонях у ребенка, которая постепенно поражает все его тело (примерно через три дня). Такое проявление практически всегда сопровождается признаками ОРВИ. Появляется насморк и кашель, конъюнктивит и гипертермия. Спустя пять дней появляются белые пятна на слизистой оболочке щек. Высыпания не сопровождаются зудом, происходит шелушение кожи.
- Краснуха обуславливается появлением красной сыпи небольшого размера. Но сначала она появляется на лице и только потом на ногах.
 Отличительной особенностью заболевания являются увеличенные лимфоузлы. В течение суток все тело ребенка покрывается высыпаниями, которые проходят через три дня. При надавливании они исчезают, между собою не сливаются. Зуд и какой-либо дискомфорт не наблюдаются.
Отличительной особенностью заболевания являются увеличенные лимфоузлы. В течение суток все тело ребенка покрывается высыпаниями, которые проходят через три дня. При надавливании они исчезают, между собою не сливаются. Зуд и какой-либо дискомфорт не наблюдаются. - Везикулярный стоматит, при котором наблюдается сыпь на стопах у ребенка в виде пузырьков с красными ободками. Проходит сама по себе, не требуя лечения. Дискомфорта не причиняет.
- Менингококковая инфекция обуславливается появлением точечных кровоизлияний под кожей. Пятна постепенно сливаются в большие плотные элементы неправильной формы. Особенно они четко прослеживаются на ногах и ягодицах. Через некоторое время в центре пятен образуются участки некроза. Появление высыпаний является очень опасным признаком и говорит о развитии менингококцемии. Смертельный исход возможен уже в первые сутки.
- Скарлатина характеризуется тем, что появляется мелкая сыпь на стопах у ребенка, шершавая на ощупь, сопровождающаяся зудом.
 Высыпания распространяются по всему телу, но полностью отсутствуют в зоне носогубного треугольника. По истечении пяти дней на стопах начинается шелушение кожи.
Высыпания распространяются по всему телу, но полностью отсутствуют в зоне носогубного треугольника. По истечении пяти дней на стопах начинается шелушение кожи. - Эндокардит инфекционный характеризуется появлением на ступнях красных небольших пятен, которые сопровождаются болевыми ощущениями и зудом. Эти высыпания напоминают крапивницу.
- Чесотка обуславливается наличием на ступнях ног разных элементов сыпи: красных пятен, гнойничков, пузырьков с жидкостью и прочего. В этом случае наблюдается сильный зуд. У детей особенно сильно чешется стопа в вечернее время.
Аллергия
Сыпь аллергического происхождения связана с действием определенного агента на организм ребенка. Это может быть шерсть, пыль, некоторые лекарственные препараты, стиральные порошки, а также прикорм. К аллергической сыпи относят крапивницу, что характеризуется появлением отчетливой сыпи яркого розового цвета без сопутствующих признаков недомогания. Сыпь может охватывать детские носочки, ножки и попу. Высыпания могут сливаться между собой, образуя большие волдыри, которые возвышаются над поверхностью кожи. Они могут вызывать шелушение, сильный зуд, стать причиной появления корок в дальнейшем.
Высыпания могут сливаться между собой, образуя большие волдыри, которые возвышаются над поверхностью кожи. Они могут вызывать шелушение, сильный зуд, стать причиной появления корок в дальнейшем.
Заболевания сосудов и крови
В некоторых случаях на ступнях может появляться язвенная сыпь, которая говорит о наличии тяжелой патологии системы кровообращения. Также нередко образуются высыпания в виде кровоизлияний, синяков, петехий, что может свидетельствовать о развитии тромбоцитопенической пурпуры, причиной которой выступает понижение в крови количества тромбоцитов. При этом высыпания ассиметричны, они могут быть в различных местах, определенного месторасположения не имеют.
При геморрагическом васкулите возникает красная сыпь у ребенка на голенях и стопах. Высыпания могут сливаться между собой, возвышаться над кожным покровом. Заболевание сопровождается интоксикацией и артралгией.
Высыпания, связанные с нарушением гигиены
Часто сыпь может появляться в результате несоблюдения норм гигиены:
- Потница характеризуется появлением пузырьков беловатого оттенка, возникает при перегревании ребенка в летнее время, когда его укутывают теплой одеждой.
 Лечения не требует.
Лечения не требует. - Опрелости возникают также из-за нарушения норм гигиены. Они обуславливаются высыпаниями в виде красных язвочек и эрозий.
- Дерматит появляется из-за несвоевременного купания ребенка. Так как у малышей очень чувствительная кожа, она реагирует на любые дефекты в уходе.
Другие нарушения
Существуют и другие нарушения, которые приводят к появлению высыпаний на стопах. Сюда относятся:
- Псориаз и экзема, при которых появляется красная сыпь у ребенка с шелушением или пузырьки с жидкостью. Везикулы лопаются и образуют корочки. При этом наблюдаются зуд и жжение.
- Укусы насекомых характеризуются высыпаниями в виде цепочки мелких пузырьков. Характерно появление зуда. Отмечается сильное покраснение кожи, а в некоторых случаях и отек.
- Грибковые заболевания могут проявляться в виде пузырьков и сыпи на ступнях и пальцах ног. Иногда они превращаются в язвы, появляется зуд, неприятный запах и жжение. При этом на коже присутствуют постоянно трещины, воспаления и пузырьки.

- Псевдотуберкулез возникает у детей, которым больше шести месяцев. При этом страдают детские носочки. На них появляется сыпь розово-синего цвета без жжения и зуда.
- Нейродермит характеризуется образованием сыпи на стопах в виде папул красного цвета, наполненных жидкостью. Наблюдается зуд, который усиливается ночью. Если папулы расчесываются, кожа воспаляется.
- Лихорадка ревматическая появляется после того, как ребенок переболел ангиной. Этот недуг обуславливается тем, что появляется красная сыпь на стопах, руках и ягодицах в виде колец.
- Бородавки часто возникают на подошвах у детей. Они имеют вид белых твердых образований, которые могут вызывать болевые ощущения. В некоторых случаях они проходят сами по себе.
Диагностика
Прежде всего родители должны понаблюдать за тем, изменилось ли общее состояние ребенка после появления сыпи. Если состояние не изменилось, не стоит нервничать. Необходимо показать малыша доктору, так как только он может поставить правильный диагноз и назначить лечение.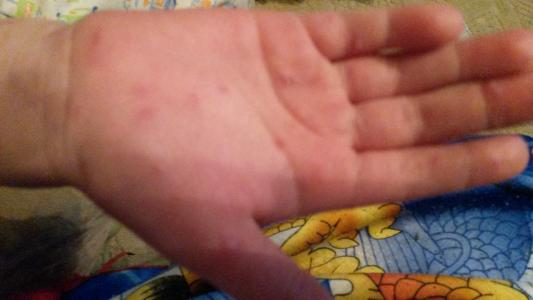 Для диагностирования сыпи используют такие методы, как дерматоскопия, биопсия и соскоб. Лабораторные анализы помогут поставить точный диагноз. Причины высыпаний у детей могут быть разными, в том числе и серьезные заболевания.
Для диагностирования сыпи используют такие методы, как дерматоскопия, биопсия и соскоб. Лабораторные анализы помогут поставить точный диагноз. Причины высыпаний у детей могут быть разными, в том числе и серьезные заболевания.
Лечение
Лечение должен проводить только врач. Доктора можно вызвать на дом, при этом обрабатывать сыпь до его прихода не рекомендуется. Если это проявление аллергии, то назначаются антигистаминные препараты. При этом необходимо сразу же исключить контакт с раздражителем. Если сыпь на стопах у ребенка вызвана другими болезнями, то проводится лечение основного заболевания, укрепляется иммунная система. При тяжелых инфекционных заболеваниях показана госпитализация. Врач выписывает антибиотики, витамины и прочие средства. При укусах насекомых могут быть прописаны определенные мази и кремы, травяные ванночки, примочки. В любом случае нельзя заниматься самолечением, так как это может привести к необратимым последствиям. Народные способы терапии не всегда справляются с проблемой, что может привести к развитию серьезных осложнений вплоть до летального исхода.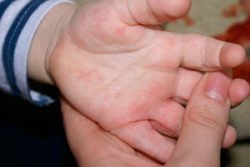 При подозрении на менингококк необходимо вызвать скорую помощь.
При подозрении на менингококк необходимо вызвать скорую помощь.
Медицинские препараты
Выбор лекарства будет зависеть от причины высыпаний:
- Когда сыпь на стопах ног сопровождается сухостью кожи, применяют увлажняющие кремы и средства по уходу.
- При отеках ног делают ванночки из раствора борной кислоты.
- Из антигистаминных препаратов при аллергии назначают «Супрастин», «Тавегил», «Эриус» и другие. Если аллергическая реакция сопровождается сильным зудом, могут использовать гормональные мази, например «Локоид» или «Адвантан». Их применяют не более пяти дней, когда чешется стопа.
- Для повышения сопротивляемости организма назначают витамины и иммуномодуляторы, физиотерапию с применением радоновых или сероводородных ванн.
- В острый период используют десенсибилизирующие средства, их вводят внутримышечно.
- При нейродермите лечение назначают с использованием транквилизаторов и седативных препаратов.
- По показаниям назначаются антибиотики, противогрибковые и противовирусные средства.

Соблюдение диеты
Очень важно соблюдать диету при высыпаниях. При аллергических реакциях из меню исключают пряные продукты, орехи, шоколад, цитрусовые и рыбу. Также нельзя употреблять мед, клубнику, томаты, яйца. Все эти мероприятия проводят, потому что сыпь на стопах у ребенка могут вызвать высокоаллергенные продукты и для устранения неприятных симптомов требуется соблюдать диету.
Профилактика
Одним из условий профилактики высыпаний является своевременная вакцинация ребенка. Проведение всех необходимых прививок дает возможность избежать появления различных опасных заболеваний, поэтому организм необходимо защитить от вирусов и бактерий. Но в этом случае нужно помнить о возможном появлении негативной реакции на вакцину.
При аллергии рекомендуется соблюдать диету, исключая из рациона некоторые продукты. Одежду нужно выбирать из качественных натуральных материалов. Родителям рекомендуется не применять в доме парфюм, не заводить домашних питомцев и растения, если их ребенок склонен к аллергическим реакциям.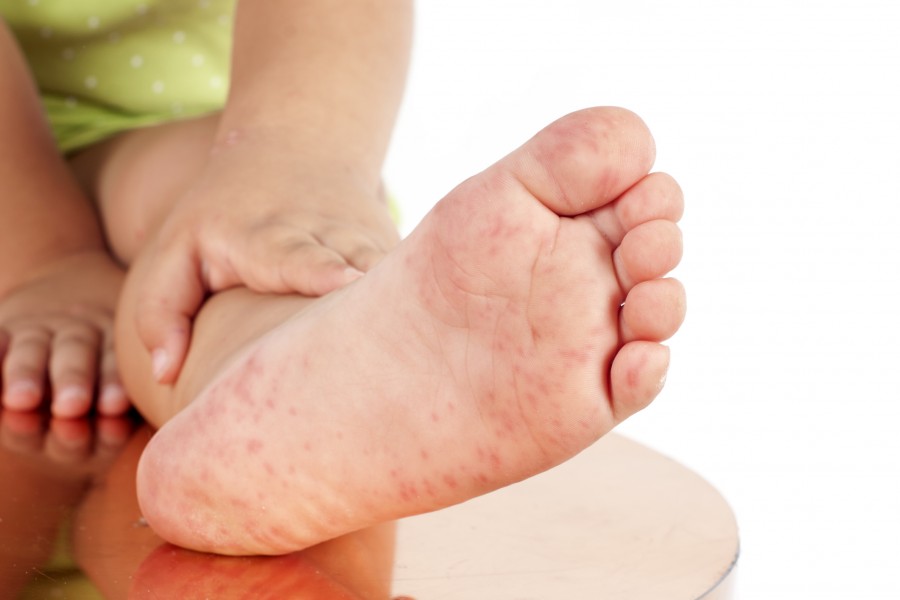 Детям нужно давать витаминные препараты для повышения иммунитета. Все методы профилактики должны быть проверенными и согласованными с педиатром. Только так можно защитить ребенка от невидимой опасности.
Детям нужно давать витаминные препараты для повышения иммунитета. Все методы профилактики должны быть проверенными и согласованными с педиатром. Только так можно защитить ребенка от невидимой опасности.
Таким образом, любая сыпь на стопах у ребенка, которую невозможно самому идентифицировать, является поводом для тревоги. Важно помнить: чувствительный детский организм чаще всего подвергается инфицированию. Образование высыпаний может быть признаком развития опасных заболеваний, поэтому нужно незамедлительно обратиться к врачу. Своим внешним видом сыпь расскажет опытному доктору о серьезности процессов, что протекают в организме ребенка. Правильно диагностировать причину самостоятельно можно лишь при аллергии и нарушениях правил гигиены, во всех остальных случаях непрофессиональный подход только навредит здоровью. Родителям рекомендуется не экспериментировать со здоровьем своих малышей!
Сифилис — КВД №2
Что такое сифилис?
Сифилис — это инфекция, передаваемая половым путем (ИППП).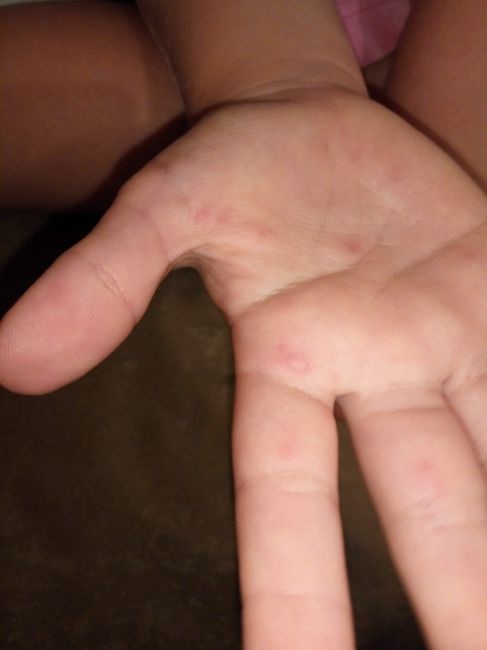 Заболевание вызывается спиралевидной бактерией – бледной трепонемой (Treponema pallidum). Сифилис часто называют «великим иммитатором», поскольку он имеет множество проявлений и его сложно отличить от других болезней.
Заболевание вызывается спиралевидной бактерией – бледной трепонемой (Treponema pallidum). Сифилис часто называют «великим иммитатором», поскольку он имеет множество проявлений и его сложно отличить от других болезней.
Пути заражения сифилисом
Возбудитель передается при прямых половых контактах (вагинальный, оральный или анальный секс) от зараженных партнеров. Бактерия проникает через слизистые оболочки или поврежденную кожу при контакте с сифилитическими язвочками. Язвочки, вызванные болезнью, могут находиться на наружных гениталиях, во влагалище, на анусе и в прямой кишке. Также язвочки могут быть на губах и во рту. Беременные женщины могут заразить своего ребенка внутриутробно. Сифилис не передается через туалеты, дверные ручки, бассейны, ванны, одежду и посуду.
Проявления сифилиса
 Таким образом, большинство заражений происходит от лиц, которые не знают о своей болезни.
Таким образом, большинство заражений происходит от лиц, которые не знают о своей болезни.Первичный сифилис
Первичная стадия сифилиса обычно проявляется одной или несколькими язвочками (так называемые шанкры). Период от заражения до появления клинических симптомов от 10 до 90 дней (в среднем 21 день). Обычно, шанкр бывает небольших размеров, округлым, плотным, красного цвета и безболезненным. Шанкр появляется в месте, где возбудитель сифилиса проникает в организм человека. Он может перейти в язвочку, которая выделяет прозрачную жидкость. Чаще шанкры находятся на половом члене, на анусе и в прямой кишке – у мужчин; во влагалище, на шейке матки, перианальной области – у женщин. Гораздо реже – на губах, во рту, на руках. Шанкры во влагалище и в прямой кишке могут не обнаруживаться при осмотрах врачом. Происходит увеличение (уплотнение) лимфатических узлов на внутренней стороне бедра и в паху. Шанкр существует от 3 до 6 недель и заживает без лечения. Однако, если правильное лечение не было назначено инфекция переходит вовторичный сифилис.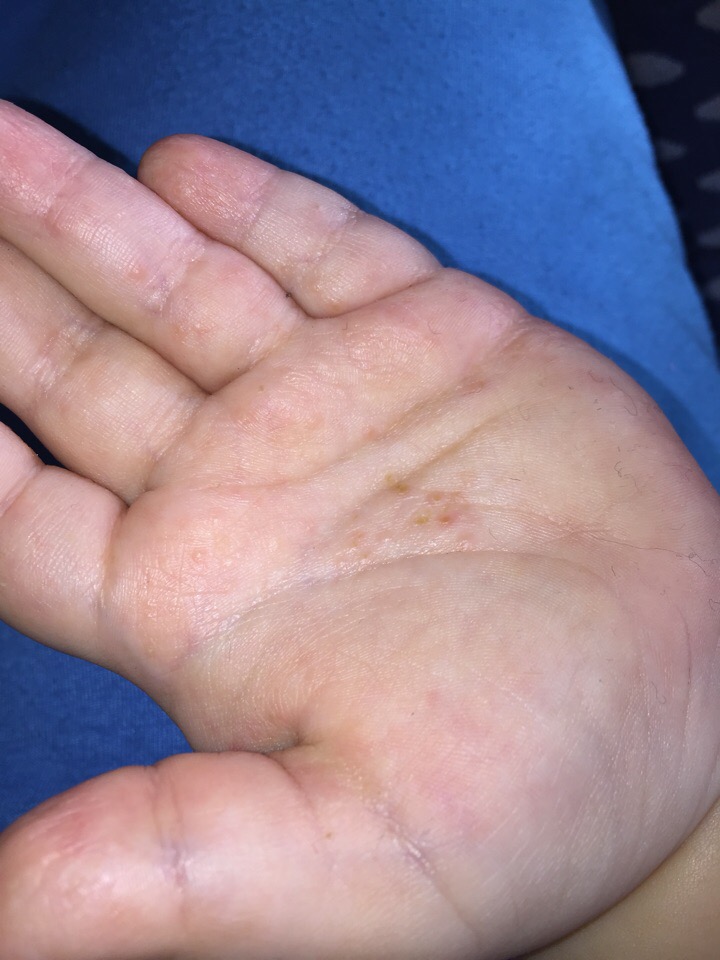
Вторичный сифилис
Вторичный сифилис проявляется в основном сыпью на теле или на видимых слизистых оболочках. Как правило, высыпания не сопровождаются зудом. Высыпания при вторичном сифилисе могут появиться во время заживления шанкра или через несколько недель после него. Высыпания обычно красные или красно-коричневые и появляются на ладонях рук и стопах. Однако, сыпь может проявлятся и на других частях тела, высыпания бывают похожи на сыпь, вызванную другими заболеваниями. Высыпания проходят без лечения через 2 — 6 недели. Кроме высыпаний, клинические проявления следующие — незначительное повышение температуры, увеличение лимфатических узлов, гнездное (частичное) облысение, боли в горле, головные боли, потеря веса, мышечные боли, боли в суставах и слабость. На этой стадии заболевание высокозаразно. Проявления вторичного сифилиса могут пройти и без лечения, но при этом заболевание переходит в поздний и скрытый сифилис.
Поздний сифилис
Поздняя (скрытая) стадия сифилиса начинается после проявлений вторичного сифилиса (через 1 – 2 года после заражения).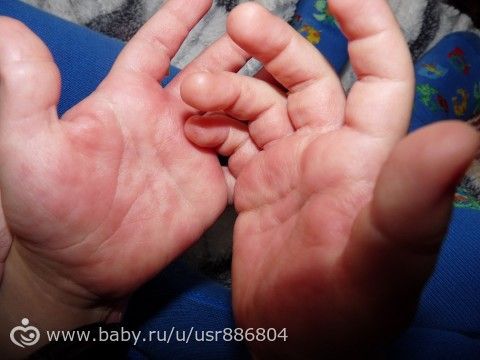 Без лечения инфицированные лица остаются носителями заболевания, даже если у них нет проявлений болезни. На поздней стадии поражаются внутренние органы: головной мозг, нервы, глаза, сердце, кровеносные сосуды, печень, кости и суставы. Эти повреждения могут провится через много лет. Проявления включают – затруднения в координации движений, паралич, отсутствие чувствительности, постепенная слепота и слабоумие. Эти проявления чаще всего не излечимы. Описанные осложнения могут привести к смерти.
Без лечения инфицированные лица остаются носителями заболевания, даже если у них нет проявлений болезни. На поздней стадии поражаются внутренние органы: головной мозг, нервы, глаза, сердце, кровеносные сосуды, печень, кости и суставы. Эти повреждения могут провится через много лет. Проявления включают – затруднения в координации движений, паралич, отсутствие чувствительности, постепенная слепота и слабоумие. Эти проявления чаще всего не излечимы. Описанные осложнения могут привести к смерти.
Действие сифилиса на беременную женщину и ее ребенка
Бледная трепонема может инфицировать плод во время беременности. В зависимости от того как долго беременная женщина была инфицирована сифилисом, беременность может привести к мертворождению («замершая беременность») в 25% случаев или к смерти новорожденного сразу после родов – 25 – 30% случаев. Инфицированные новорожденные могут родиться без признаков заболевания. Однако, без немедленного лечения новорожденные могут серьезно пострадать отсифилиса через несколько недель.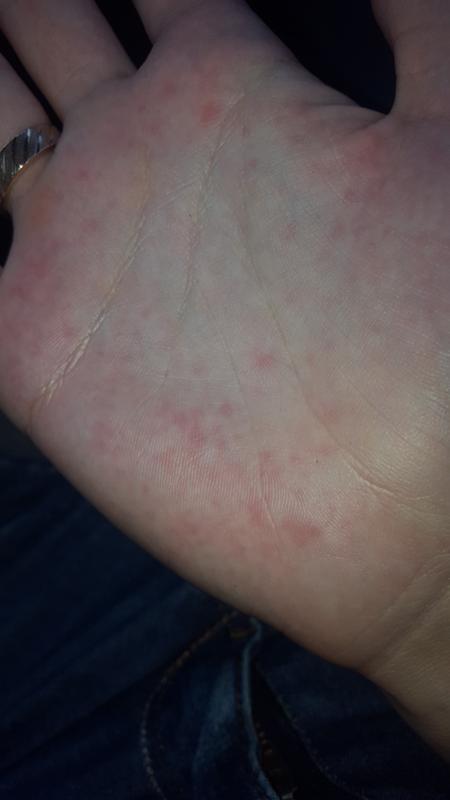 Без лечения младенцы задерживаются в развитии или умирают.
Без лечения младенцы задерживаются в развитии или умирают.
Диагностика сифилиса
Диагноз первичного сифилиса ставится, если обнаруживается шанкр на половых органах, также проводится тщательный опрос пациента о его сексуальных контактах. Однако, часто больные не имеют никаких проявлений болезни.
Диагностика на ранней стадии может проводиться с использованием так называемой темнопольной микроскопии, в этом случае материал берется с шанкров и где и обнаруживается бледная трепонема.
Чаще всего диагностику сифилиса проводят с помощью специальных точных, безопасных тестов , материалом для исследования служит венозная кровь больного. В крови больного обнаруживаются антитела против бледной трепонемы, которые продуцирует иммунная система больного. Такие тесты называют также серологическими. Антитела появляются не ранее чем через 1 – 4 недели после появления шанкра. Низкий уровень антител может обнаруживаться в крови через месяцы и годы после успешно проведенного лечения. Поскольку нелеченый сифилис у беременных может привести к гибели плода, обследованию на сифилис подвергаются все беременные женщины.
Поскольку нелеченый сифилис у беременных может привести к гибели плода, обследованию на сифилис подвергаются все беременные женщины.
Какая связь между сифилисом и ВИЧ – инфекцией?
Генитальные шанкры могут легко передавать ВИЧ-инфекцию (если больной инфицирован) здоровому человеку, а также быть «входными воротами» для вируса иммунодефицита человека в организм. Риск заражения ВИЧ увеличивается от 2 до 5 раз.
Лечение сифилиса
Сифилис легко излечим на ранних стадиях. Обычно применяется курс пенициллина, применяемого внутримышечно в иньекциях. Больных имеющим аллергию на пенициллин, лечат другими препаратами. Нет домашних средств или неоффициальных препаратов эффективных при сифилисе. Антибиотик убивает бледную трепонему и предотвращает развитие грозных осложнений, но не может восстановить ущерб, вызванный осложнениями. Поскольку эффективное лечение сифилиса на ранних стадиях существует, очень важно проводить обследование на сифилис лицам, имеющим частые беспорядочные половые контакты.
Больные, получающие лечение по поводу сифилиса, должны воздерживаться от незащищенных половых контактов пока шанкры и другие кожные повреждения полностью не заживут. Если у больного обнаружен сифилис, он должен сообщить об этом своим половым партнерам, для того чтобы они прошли полное обследование и соответствующее лечение.
Возможно ли повторное заражение?
Излечившиеся от сифилиса не защищены от повторного заражения. Поскольку шанкры могут быть скрыты во влагалище, в прямой кишке или во рту, без лабораторных тестов половые партнеры не могут быть уверены в здоровье друг друга.
Профилактика сифилиса
Наилучший путь профилактики инфекций, передаваемых половым путем (включая сифилис) – это долговременные половые контакты с одним здоровым половым партнером.
Уход от приема алкоголя и наркотиков, предотвращает заражение сифилисом, поскольку это уменьшает рискованое сексуальное поведение. Мужские презервативы из латекса, при условии защиты от генитальных язв и шанкров, снижают риск передачи сифилиса.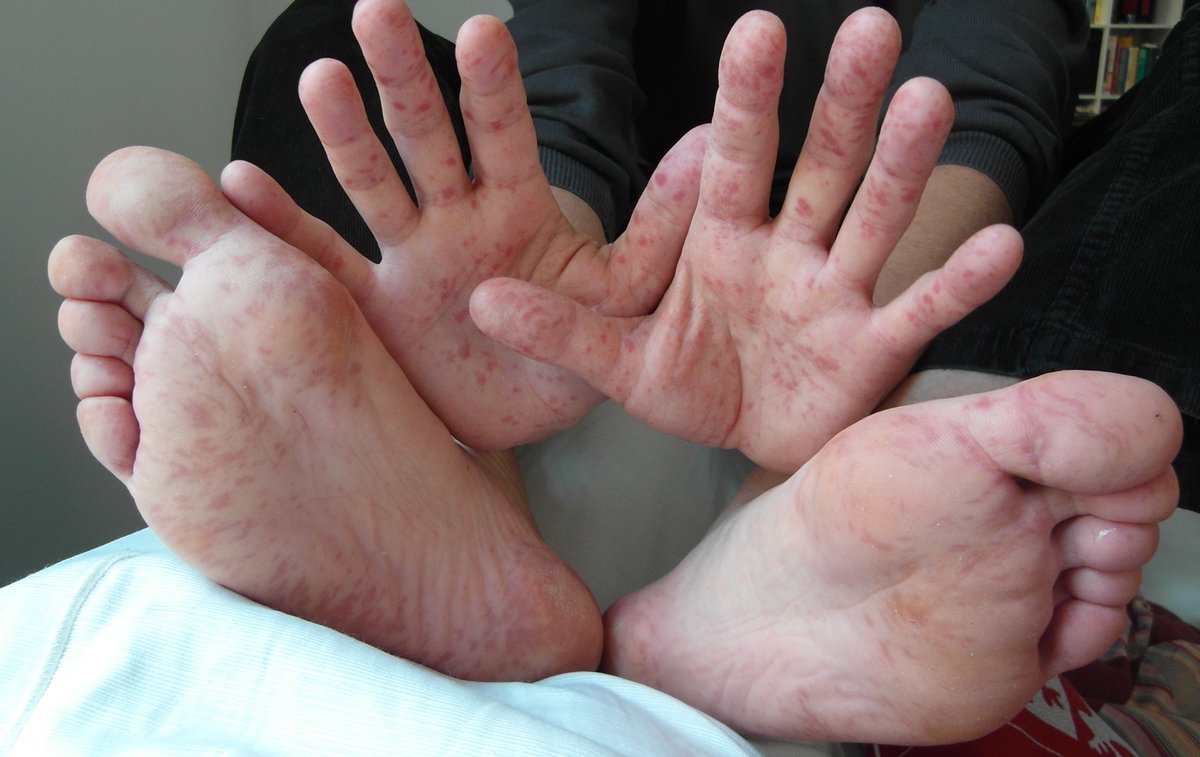
Передача ИППП, включая сифилис, не может предотвращена мытьем половых органов, мочеиспусканием или принятием душа после секса.
Любые проявления, такие как выделения или необычная сыпь, особенно в паховой области являются сигналом для прекращения половых контактов и немедленного обследования в условиях специализированной клиники – КВД. Это снизит риск развития серьезных осложнений и предотвратит возможность повторного заражения.
Аллергия на солнце. Надо ли летом бояться ультрафиолета? | ЗДОРОВЬЕ
Ещё немного, и народ оккупирует пляжи, жадно ловя долгожданное солнышко.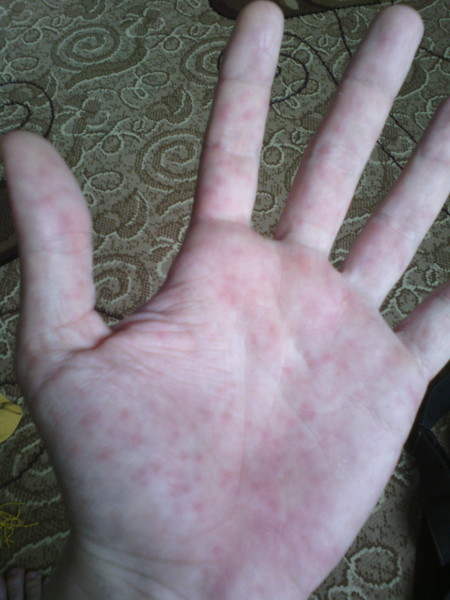 Однако ударные дозы ультрафиолета могут аукнуться не только ожогом, но и солнечной крапивницей, когда кожа покрывается сыпью, зудит и нещадно чешется.
Однако ударные дозы ультрафиолета могут аукнуться не только ожогом, но и солнечной крапивницей, когда кожа покрывается сыпью, зудит и нещадно чешется.
О том, кому грозит так называемая аллергия на солнце, что её провоцирует и можно ли с ней справиться, рассказывает заведующая отделением аллергологии и иммунологии ГБУЗ ПК «ДКБ № 13», к. м. н. Галина Молокова.
Береги печень смолоду!
Вера Шуваева, «АиФ-Прикамье»: Галина Владимировна, помимо людей, страдающих аллергией на пыльцу растений, есть и те, кого донимает солнечная аллергия. Или это одни и те же люди?
Галина Молокова: Не всегда. Вообще, называть аллергией заболевание, обусловленное повышенной чувствительностью кожи к солнечным лучам, не совсем верно. Это чисто народное название. Иногда в народе ещё используют термин «солнечная крапивница», поскольку сыпь на теле в этом случае очень похожа на сыпь, которая появляется у человека, сильно обжёгшегося крапивой.
Правильное название этого заболевания – фотодерматит. Аллергической реакции как таковой здесь нет. Ведь любой аллерген (та же пыльца берёзы, к примеру) – это белок, в ответ на попадание которого в организм там образуется другой белок. И этот комплекс белковых молекул запускает механизм аллергии. А в солнечном луче белка нет. Здесь мы имеем дело с токсическим воздействием солнца.
— И кто подвержен ему в первую очередь?
— Согласно научным данным, в большинстве случаев это люди, имеющие проблемы с печенью. Печень – наш главный обезвреживающий орган. Соответственно, она реагирует и на токсические повреждения, даже на коже. Среди других эндогенных (т.е. внутренних) факторов, являющихся причиной фотодерматита, можно назвать различные нарушения обмена веществ, сбои в работе иммунной системы.
— А внешние факторы тоже могут быть причиной этого недуга?
— Да, экзогенные тоже. Таким фактором может стать, например, крем для лица: в кремах много разных компонентов, и какой-то из них под воздействием ультрафиолета способен дать такую реакцию. Могут быть духи, содержащие бергамотовое или сандаловое масло. Это может быть сок некоторых растений (клевера, лебеды, лютиковых), случайно попавший на кожу. Кроме того, повысить чувствительность кожи к солнечным лучам способны принимаемые человеком медикаменты, в том числе сульфаниламиды (бисептол), антибиотики тетрациклинового ряда, нестероидные противовоспалительные препараты (аспирин, ибупрофен и т. п.).
Могут быть духи, содержащие бергамотовое или сандаловое масло. Это может быть сок некоторых растений (клевера, лебеды, лютиковых), случайно попавший на кожу. Кроме того, повысить чувствительность кожи к солнечным лучам способны принимаемые человеком медикаменты, в том числе сульфаниламиды (бисептол), антибиотики тетрациклинового ряда, нестероидные противовоспалительные препараты (аспирин, ибупрофен и т. п.).
Сыпь на лице, и руки чешутся
— От солнечной крапивницы страдают не только взрослые, но и дети. Говорят, даже совсем маленькие, груднички. Это так?
— Такие крохи – редко: всё-таки родители оберегают их, стараются не гулять с ними под палящим солнцем. В основном фотодерматит выявляют у деток постарше. И, как правило, это дети, склонные к аллергии, то есть с проблемным иммунитетом.
К сожалению, число детей-аллергиков год от года увеличивается. Сейчас их почти 40% среди всех детей. Сказывается наследственность: если у мамы аллергия, вероятность того, что аллергиком будет и ребёнок, составляет 50%; если аллергия у обоих родителей – риск развития её у ребёнка возрастает до 80%. Безусловно, дают знать о себе и особенности современной жизни: плохая экология, некачественное питание.
Безусловно, дают знать о себе и особенности современной жизни: плохая экология, некачественное питание.
— Какой вид аллергии возникает у детей чаще?
— Тут многое зависит от возраста: до трёх лет – чаще пищевая аллергия (и особенно печально, что растёт число таких детей уже в младенческом возрасте, до года), после трёх – присоединяется аллергия на бытовую пыль и шерсть животных, после пяти – развивается поллиноз.
— Клиника фотодерматита у детей и взрослых одинакова?
— Да. У кого-то спустя несколько часов, а у кого-то и через считаные минуты (здесь всё очень индивидуально) интенсивного солнечного облучения кожа начинает зудеть, покалывать, на ней появляются мелкие красные высыпания, которые шелушатся и ужасно чешутся. Понятно, что дети с их нежной кожей переносят это тяжелее. Чаще всего сыпь возникает на лице, а также на руках и ногах – то есть на открытых участках кожи. В ряде случаев могут появиться даже волдыри.
— При солнечном ожоге рекомендуют смазывать обожжённое место кефиром либо сметаной. А как помочь себе или своему ребёнку при фотодерматите?
— Никакой сметаны! При появлении сыпи используйте гормональную мазь и обязательно обратитесь за консультацией к аллергологу-дерматологу. Это необходимо, чтобы пройти обследование для выявления причины данного заболевания и её устранения. Возможно, придётся сделать УЗИ или ФГС, сдать биохимический анализ крови, проверить обмен веществ. Ведь причиной фотодерматита, как я уже говорила, может быть не только склонность к аллергии.
Какой SPF выбрать?
— Насколько полезно применение солнцезащитных кремов, ставших сегодня довольно популярными?
— Несомненно, полезно. Использовать их, принимая солнечные ванны, нужно обязательно. В продаже сейчас есть кремы с разными факторами защиты SPF, препятствующими поражению кожи. Чем выше SPF, тем эта защита сильнее. Если вы отдыхаете в какой-то жаркой стране, где солнечное воздействие очень интенсивное, начинать загорать надо, намазавшись перед этим солнцезащитным кремом с SPF 50. Потом, когда адаптация к активному солнцу уже произойдёт, можно пользоваться кремом с SPF 30, SPF 15. Для детей существуют специальные детские солнцезащитные кремы. Например, российский крем «Моё солнышко».
Потом, когда адаптация к активному солнцу уже произойдёт, можно пользоваться кремом с SPF 30, SPF 15. Для детей существуют специальные детские солнцезащитные кремы. Например, российский крем «Моё солнышко».
Но главная защита от чрезмерного воздействия солнечных лучей – это ограничение нахождения на солнце. Жариться на пляже целый день в любом случае вредно.
— Напоследок, пожалуйста, несколько советов, которые минимизируют возникновение фотодерматита.
— Загорайте только в утренние (до 11) и вечерние (после 17) часы. Именно в это время ультрафиолет полезен.
- В период пребывания на солнце сведите к минимуму использование парфюмерии и косметики.
- Духи летом наносите не на кожу, а на одежду.
- Не делайте перед поездкой на юг никаких серьёзных косметических процедур – шлифовок, пилингов.
- Старайтесь не принимать лекарственные препараты, повышающие чувствительность кожи к солнечным лучам.
- Не обрабатывайте без конца себе и ребёнку руки дезинфицирующим средством: антисептик, оказавшись на солнцепёке, тоже способен привести к фотодерматиту.

- Не загорайте вблизи водоёмов в окружении луговых трав: среди них могут быть растения, выделяющие эфирные масла, которые притягивают солнышко и повышают чувствительность кожи к ультрафиолету.
Кстати
Сколько надо солнца?
Нежась на солнышке, мы ощущаем, как оно нас согревает, у нас расширяются сосуды, улучшается самочувствие, уходит депрессия. К тому же под действием солнца в коже вырабатывается витамин D, необходимый для здоровья костей и мышц, а также для работы иммунной и нервной систем.
Всего 10% этого витамина, как утверждают медики, поступает в организм с пищей (рыба и рыбий жир, масло, яйца, молоко), а остальные 90% наш организм синтезирует именно благодаря солнцу. Но, чтобы получать свою норму витамина D, летом достаточно всего 30 минут находиться на прямом солнечном свете с открытыми руками и лицом. Так что бездумно отдавать себя на растерзание солнцу не стоит.
Солнечный ожог и солнечная крапивница – далеко не все последствия отравления его супердозами. Тут и ускоренное старение кожи, и появление пигментных пятен, и опасность получения меланомы, или рака кожи. Когда женщины, дожив до 30-35 лет, вдруг осознают: «Хватит загорать на полную катушку, пора себя поберечь», — нередко бывает поздно. Всё, что можно, они от солнца уже получили.
Тут и ускоренное старение кожи, и появление пигментных пятен, и опасность получения меланомы, или рака кожи. Когда женщины, дожив до 30-35 лет, вдруг осознают: «Хватит загорать на полную катушку, пора себя поберечь», — нередко бывает поздно. Всё, что можно, они от солнца уже получили.
Важно!
- Чаще других фотодерматитом страдают люди со светлой кожей, голубоглазые, светловолосые.
- Впервые это заболевание может появиться у человека уже в зрелом возрасте. Ведь с годами болячки в организме накапливаются, в том числе и проблемы с печенью.
- Никак не проявляя себя в умеренном климате, фотодерматит способен «выстрелить» в регионе с особо активным солнцем.
- До устранения причины фотодерматита о пляже придётся забыть. И вообще, не выходить на солнце без щирокополой шляпы и блузы с длинными рукавами.
Мальчик 6 месяцев с везикулярной сыпью
Клинический случай
У шестимесячного мальчика появилась сыпь, которая появилась и развилась за последние шесть дней. Его мать говорит, что он становится все более «навязчивым» и ест меньше, особенно менее твердой, но у него не было лихорадки. У него в анамнезе атопический дерматит, который хорошо контролируется местными кортикостероидами.
Его мать говорит, что он становится все более «навязчивым» и ест меньше, особенно менее твердой, но у него не было лихорадки. У него в анамнезе атопический дерматит, который хорошо контролируется местными кортикостероидами.
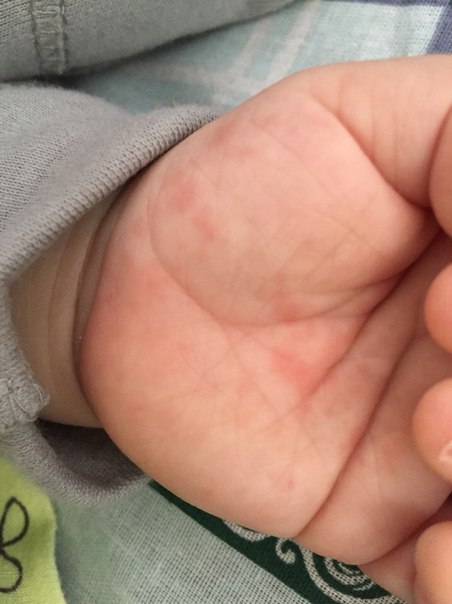
При осмотре маленькие пузырьки отмечаются на лице ребенка (рис. 1а), а также на подошвах его стоп, ладонной и тыльной поверхностях его рук (рис. 1b).Его мать говорит, что каждый пузырь изначально выглядел как розовое пятно.
Дифференциальные диагнозы
Условия, которые следует учитывать при дифференциальном диагнозе для ребенка этого возраста, включают следующие.
- Диссеминированная вторичная экзема. У детей диссеминированная вторичная экзема («реакция id») чаще всего наблюдается в сочетании с опоясывающим лишаем. Сопутствующая сыпь острая, везикулярная, симметричная и очень зудящая. Обычно он распространяется на конечности и лицо, но может возникать и на туловище.
- Дисгидротическая экзема.
 Это состояние, также известное как помфоликс, проявляется в виде зудящих твердых пузырьков и пузырей на ладонях, а также на латеральной и медиальной сторонах пальцев. Реже может возникать на подошвах стоп. Волдырей на коже больше нигде не видно. Дисгидротическая экзема чаще всего возникает у пациентов с атопическим, аллергическим или раздражающим дерматитом.
Это состояние, также известное как помфоликс, проявляется в виде зудящих твердых пузырьков и пузырей на ладонях, а также на латеральной и медиальной сторонах пальцев. Реже может возникать на подошвах стоп. Волдырей на коже больше нигде не видно. Дисгидротическая экзема чаще всего возникает у пациентов с атопическим, аллергическим или раздражающим дерматитом. - Чесотка. Чесотка — частая причина волдырей на руках и ногах маленьких детей и младенцев.Обычно он проявляется в виде эритематозных зудящих папул, которые обычно располагаются в межпальцевых перепончатых промежутках, областях изгиба запястий и локтей, а также на стопах и лодыжках. Однако клинические проявления чесотки сильно различаются, и поэтому их следует учитывать при дифференциальной диагностике. У детей и пациентов с ослабленным иммунитетом на лице могут появиться высыпания. Пузырьки и пустулы также могут быть признаком чесотки у детей. Поражения чесотки имеют сильный зуд, чего не было у этого младенца.

- Дерматит Bindii. Эта характерная сыпь, описанная несколькими австралийскими дерматологами, считается либо реакцией на инородное тело, либо аллергической реакцией на семя bindii. 1 Сыпь появляется в весенние и летние месяцы, когда косточка семени bindii достаточно затвердела, чтобы проникнуть через кожу. Высыпания в виде небольших папул или пустул возникают на руках, коленях и ступнях детей (обычно маленьких мальчиков), кожа которых была проколота семенами, чаще всего, когда они занимаются спортом на траве.Это неправильный диагноз для этого ребенка, чьи лицевые поражения несовместимы с дерматитом bindii (и он был недостаточно подвижен, чтобы подвергаться воздействию семян).
- Многоформная эритема. Это острое самоизлечивающееся заболевание чаще всего возникает после инфицирования вирусом простого герпеса. Почти все поражения полностью появляются в течение 24 часов. Ранние поражения проявляются в виде небольших эритематозных папул, которые впоследствии превращаются в классические «целевые» поражения.
 Сыпь чаще всего появляется на лице, конечностях и тыльной стороне рук и ног, но может поражать ладони и подошвы.
Сыпь чаще всего появляется на лице, конечностях и тыльной стороне рук и ног, но может поражать ладони и подошвы. - Заболевания рук, ящура и рта (HFMD). Это правильный диагноз. HFMD — это наиболее часто распознаваемая кожная сыпь, вызванная энтеровирусами. Это чаще всего встречается у детей в возрасте до 10 лет, но может поражать взрослых и может быть тяжелым у людей с ослабленным иммунитетом, пожилых людей и беременных женщин. Сыпь характеризуется небольшими розовыми пятнами на лице, ладонной и тыльной поверхностях кистей и стоп, которые переходят в серые волдыри с эритематозным ореолом.Красные пятна могут также развиваться на ягодицах, руках и гениталиях. Небольшие пузырьки и язвы также появляются на небе и во рту. Дети в целом здоровы, но волдыри во рту могут быть болезненными и могут быть связаны с уменьшением приема внутрь.
Расследования
HFMD обычно диагностируется клинически на основании характерного распределения пузырьков на руках, ногах и во рту. Анализы крови, если они проводятся, демонстрируют повышенное количество лейкоцитов и уровень С-реактивного белка.ПЦР может быть проведена для определения вирусной этиологии — замешаны многочисленные серотипы, из которых наиболее распространен вирус Коксаки А16.
Анализы крови, если они проводятся, демонстрируют повышенное количество лейкоцитов и уровень С-реактивного белка.ПЦР может быть проведена для определения вирусной этиологии — замешаны многочисленные серотипы, из которых наиболее распространен вирус Коксаки А16.
Менеджмент
Специальных методов лечения HFMD не существует. Следует предупредить родителей о том, что волдыри не должны разорваться, а открытые раны заразны. Родителям следует с осторожностью относиться к пероральному приему ребенку, если во рту имеются болезненные язвы; в тяжелых случаях может потребоваться внутривенное введение жидкости.
Номер ссылки
1.Hogan PA. Bindii дерматит. Australas J Dermatol 1997; 38: 224-225.
Как предотвратить и лечить заболевания рук, ног и рта
С сайта www.thebump.com
Анита Дэвис
Вот что вам нужно знать о легком, но очень заразном заболевании, которое часто скрывается в детских классах.
Простого упоминания о «болезни рук, ящура и рта» достаточно, чтобы любой родитель вздрогнул. Это распространенное детское заболевание невероятно заразно и может поразить игровые комнаты, детские сады и дошкольные классы.И хотя его симптомы, как правило, относительно легкие, болезнь рук, ног и рта может сделать младенцев и малышей (и их опекунов) довольно несчастными. Вот все, что вам нужно знать, в том числе о том, как предотвратить это у вашего малыша (и у вас самих!).
Это распространенное детское заболевание невероятно заразно и может поразить игровые комнаты, детские сады и дошкольные классы.И хотя его симптомы, как правило, относительно легкие, болезнь рук, ног и рта может сделать младенцев и малышей (и их опекунов) довольно несчастными. Вот все, что вам нужно знать, в том числе о том, как предотвратить это у вашего малыша (и у вас самих!).
Что такое болезнь рук, ног и рта?
Заболевания рук, ног и рта — это тип вирусной инфекции, — объясняет Сара Коль, доктор медицинских наук, доцент кафедры педиатрии Медицинской школы Университета Питтсбурга, основатель и президент TravelReadyMD.Это забавное название происходит от характерной сыпи, которая обычно появляется на руках, ногах и во рту (а также в виде волдырей во рту) инфицированных. Вирус обычно проявляется в виде высокой температуры, которая может резко повыситься до вспышки сыпи.
Что вызывает заболевание рук, ног и рта?
Болезни рук, ног и рта обычно вызываются вирусом Коксаки — обычно, но не всегда, вирусом Коксаки 1. Это чаще всего наблюдается у младенцев и детей младше 5 лет, поскольку они ранее не подвергались воздействию вируса и еще не выработали к нему иммунитет.Но дети старшего возраста и взрослые также могут заразиться болезнями рук, ног и рта, даже если они уже были у них раньше. Это потому, что болезнь может быть вызвана несколькими разными вирусами и даже разными штаммами вируса Коксаки, — говорит Банд Вирджил, доктор медицинских наук, педиатр и создатель веб-сайта Mommy Doc. Таким образом, несмотря на то, что вы приобрели иммунитет к конкретному вирусу, вызвавшему болезнь, в первый раз, вы по-прежнему восприимчивы к другим штаммам.
Это чаще всего наблюдается у младенцев и детей младше 5 лет, поскольку они ранее не подвергались воздействию вируса и еще не выработали к нему иммунитет.Но дети старшего возраста и взрослые также могут заразиться болезнями рук, ног и рта, даже если они уже были у них раньше. Это потому, что болезнь может быть вызвана несколькими разными вирусами и даже разными штаммами вируса Коксаки, — говорит Банд Вирджил, доктор медицинских наук, педиатр и создатель веб-сайта Mommy Doc. Таким образом, несмотря на то, что вы приобрели иммунитет к конкретному вирусу, вызвавшему болезнь, в первый раз, вы по-прежнему восприимчивы к другим штаммам.
Насколько заразны болезни рук, ног и рта?
Очень! «Эти вирусы распространяются довольно легко», — говорит Джеффри Кан, доктор медицины, директор отделения детских инфекционных заболеваний Детского медицинского центра в Далласе.По словам Джонатана Аута, доктора медицины, педиатра из больницы CHOC, болезнь обычно передается через контакт с фекалиями, слюной или слизью, и, хотя она может проявляться круглый год, заболевания рук, ног и рта имеют тенденцию группироваться летом и осенью. в округе Ориндж , Калифорния. А поскольку родители могут сначала не осознавать, что их ребенок инфицирован, это открывает путь к быстрому распространению болезни через детские сады и детские сады.
в округе Ориндж , Калифорния. А поскольку родители могут сначала не осознавать, что их ребенок инфицирован, это открывает путь к быстрому распространению болезни через детские сады и детские сады.
Так когда же болезнь рук, ног и рта заразна? Вот в чем хитрость: он часто заразен еще до появления каких-либо явных признаков болезни.«Поскольку люди могут передавать вирус без симптомов, полностью избежать заражения невозможно», — говорит Коль.
Симптомы заболеваний рук, ног и рта
В то время как официальный диагноз может быть поставлен с помощью мазка изо рта или образца кала, педиатры часто просто делают определение на основе симптомов заболеваний рук, стоп и рта, говорит Адам Спаниер, доктор медицины, доцент педиатрии Университета Медицинская школа Мэриленда в Балтиморе — вот почему так важно позвонить своему педиатру, если вы подозреваете, что у вашего ребенка есть болезнь.
Контрольным признаком является красная сыпь, но нельзя всегда полагаться на нее как на индикатор. Вирджил говорит, что иногда сыпь может быть очень тонкой, или вы можете не увидеть сыпь, пока не заметите лихорадку. Вы также можете вообще не заметить сыпь, поскольку она может принимать форму язв, скрытых во рту или горле вашего ребенка.
Вирджил говорит, что иногда сыпь может быть очень тонкой, или вы можете не увидеть сыпь, пока не заметите лихорадку. Вы также можете вообще не заметить сыпь, поскольку она может принимать форму язв, скрытых во рту или горле вашего ребенка.
Вот некоторые симптомы болезней рук, ног и рта, на которые стоит обратить внимание:
- Лихорадка. Высокая температура обычно является первым признаком вируса, который может сопровождаться или не сопровождаться сыпью, — говорит Аут.
- Сыпь. Красные пятна могут появляться на ладонях рук, подошвах ступней и вокруг рта, а также на коленях, локтях, туловище, ягодицах и половых органах.
- Дискомфорт. Ваш ребенок может казаться гораздо более раздражительным или неудобным, чем обычно, даже если у него нет сыпи или температуры.
- Отсутствие аппетита. Если ваш ребенок кажется особенно разборчивым в еде, не ест или не хочет пить, это может быть признаком того, что его беспокоят волдыри, — говорит Спаниер.

- Боль в горле. Если ваша малышка жалуется на «боль в горле», настоящими виновниками могут быть волдыри на ее горле.
Беременным мамам, которые были подвержены заболеванию и испытывают какие-либо из этих симптомов, следует немедленно сообщить об этом своему акушеру. «Повышенная температура во время беременности может быть вредна для плода, особенно в первом триместре», — отмечает Вирджил.
Лечение заболеваний рук, стоп и рта
«Несмотря на то, что не существует медицинского лечения или лечения заболеваний рук, ног и рта, ваш педиатр может помочь вам придумать способы, чтобы вашему ребенку было комфортнее, пока болезнь проходит», — говорит Аут.Вот несколько домашних средств от болезней рук, ног и рта.
- Обезболивающее, отпускаемое без рецепта. Спросите своего педиатра о подходящих обезболивающих, таких как ибупрофен (мотрин или адвил) или ацетаминофен (тайленол), и следуйте процедурам дозировки в соответствии с возрастом вашего ребенка.
 По словам Спаниера, прием их за полчаса до еды может сделать прием пищи и питья менее болезненным. Специалисты также рекомендуют безрецептурные обезболивающие, которые помогают снизить температуру. Сообщите педиатру, если температура у вашего ребенка остается высокой после приема обезболивающего.
По словам Спаниера, прием их за полчаса до еды может сделать прием пищи и питья менее болезненным. Специалисты также рекомендуют безрецептурные обезболивающие, которые помогают снизить температуру. Сообщите педиатру, если температура у вашего ребенка остается высокой после приема обезболивающего. - Жидкости много. Убедитесь, что ваш ребенок получает жидкость с помощью грудного молока или смеси, или, если он старше, с помощью воды, — говорит Аут. Следите за выделением мочи: если у вашего ребенка меньше трех мокрых подгузников в течение дня или, если он приучен к туалету, он ходит в туалет менее трех раз, обратитесь к педиатру. «Еще один способ убедиться, что ваш ребенок гидратирован, — это убедиться, что у него мокрые слезы», — говорит Спаниер. «Если он плачет без слез, это значит, что у него обезвоживание, и его нужно как можно скорее осмотреть педиатр.”
- Холодная или мягкая еда. Принесите ледяные шарики! Охлаждающая и легкая для употребления пища поможет облегчить боль в горле и болезненность во рту.
 Попробуйте приготовить ледяное мороженое из грудного молока для ребенка и пудинг, яблочное пюре, охлажденные супы или коктейли для детей старшего возраста.
Попробуйте приготовить ледяное мороженое из грудного молока для ребенка и пудинг, яблочное пюре, охлажденные супы или коктейли для детей старшего возраста. - Закройте пузыри во рту. «Многие родители, с которыми я работал, использовали комбинацию Маалокса и Бенадрила, а затем использовали ватную палочку, чтобы покрыть язвы во рту смесью», — говорит Коль. Это может помочь снять раздражение и облегчить питье младенцам и малышам; но, как и в случае с безрецептурным обезболивающим, сначала посоветуйтесь с педиатром, прежде чем пробовать это средство.
- Остальное. Ваш ребенок, вероятно, будет чувствовать себя капризным, особенно если у него температура или боль, поэтому множество объятий и объятий на кушетке — хорошее лечение для рук, ног и рта.
Как долго длится болезнь рук, ног и рта?
Хорошие новости: к тому времени, когда у вашего ребенка пройдет жар, он может вернуться к своему обычному игривому образу жизни, особенно если у него мягкие волдыри. Плохая новость: если у него все еще есть повреждения, его, возможно, пока не ждут обратно в детский сад.«Дети обычно считаются заразными до тех пор, пока поражения не исчезнут, что может занять от пяти до семи дней без дневного ухода или дошкольного образования», — говорит Вирджил.
Плохая новость: если у него все еще есть повреждения, его, возможно, пока не ждут обратно в детский сад.«Дети обычно считаются заразными до тех пор, пока поражения не исчезнут, что может занять от пяти до семи дней без дневного ухода или дошкольного образования», — говорит Вирджил.
После приступа болезни рук, ног и рта иногда может произойти шелушение ногтей (и кожи на руках и ногах) даже через несколько дней или даже недель после того, как болезнь прошла. «Многие родители видят это и впадают в панику», — говорит Спаниер. «Несмотря на то, что это странно, это всего лишь еще один эффект вируса, и не о чем беспокоиться». Держите руки и ноги в чистоте и увлажнении — ногти вырастут снова и будут выглядеть нормально через несколько месяцев.
Профилактика заболеваний рук, ног и рта
Независимо от того, насколько вы ориентированы на гигиену, заболеваний рук, ног и рта бывает сложно избежать, особенно если ваш малыш находится в детском саду, дошкольном учреждении или участвует в организованных мероприятиях с другими малышами.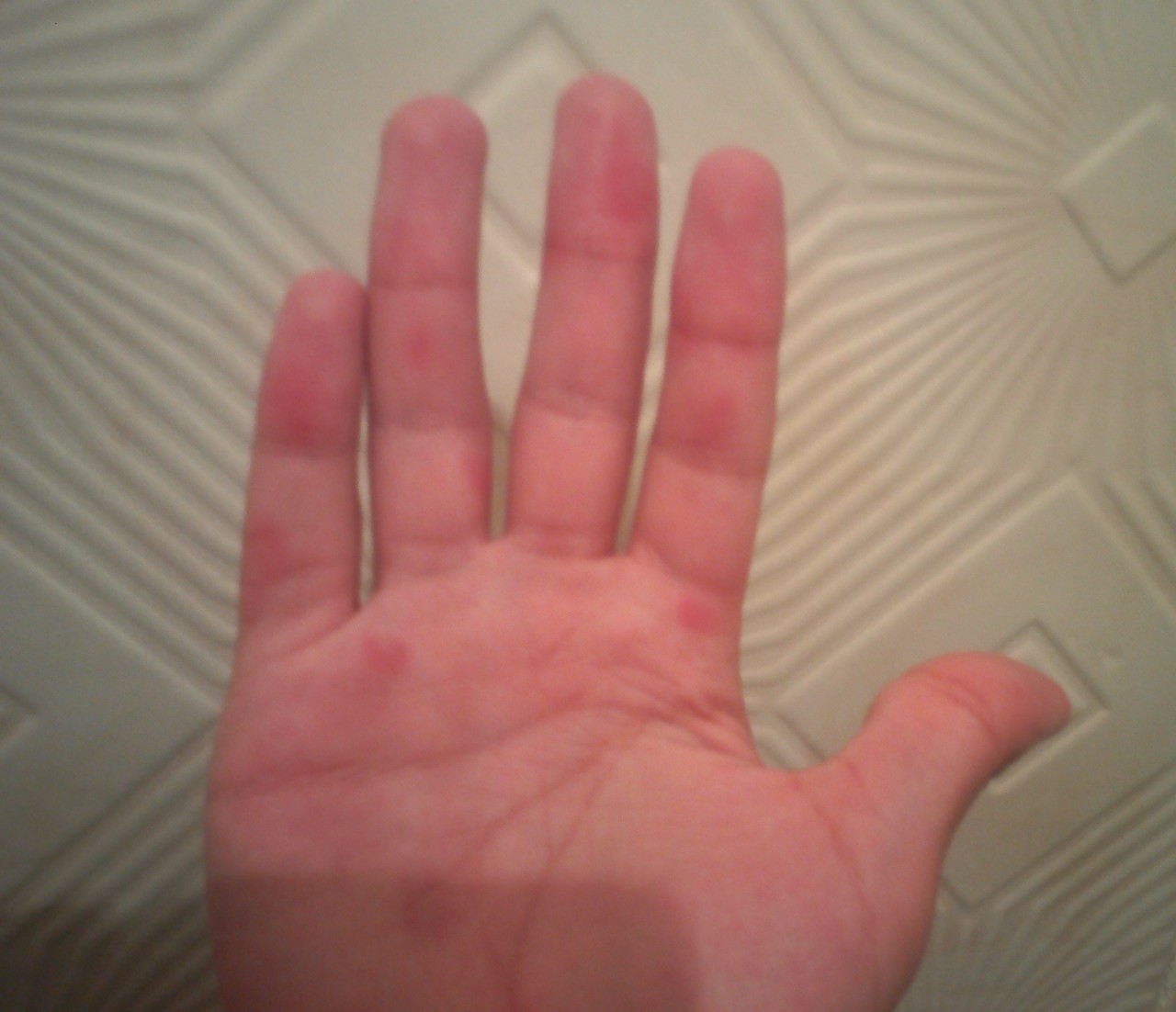 Тем не менее, есть кое-что, что вы можете сделать, чтобы предотвратить это.
Тем не менее, есть кое-что, что вы можете сделать, чтобы предотвратить это.
- Протрите поверхности. Убедитесь, что все игрушки и поверхности после игр вытерты, вымыты и продезинфицированы, — говорит Коль.
- Обсудите вопросы гигиены со своим дневным уходом. Звучит грубо, но болезни рук, ног и рта часто передаются через фекалии, обычно потому, что кто-то не придерживается надлежащих гигиенических привычек. Убедитесь, что в вашем детском саду используются одноразовые перчатки и имеются протоколы для дезинфекции рук и смены мест от одного ребенка к другому.
- Следуйте рекомендациям врача. Хотя может возникнуть соблазн отправить ребенка обратно в школу, как только ему станет лучше, эксперты говорят, что крайне важно убедиться, что он прошел период заражения, чтобы не передать болезнь другим.
Заболевания рук, ящура и рта
Ключевые моменты, которые следует помнить о болезнях рук, ящура и рта
- Болезнь рук, ящура — распространенное вирусное заболевание у детей
- симптомы могут включать жар, потерю аппетита, усталость, боль в горле и волдыри (могут быть во рту, на руках и ногах)
- Держите ребенка дома, пока он не выздоровеет и все пузыри не высохнут
- частое мытье рук снижает вероятность распространения инфекции
Что такое болезнь рук, ящура и рта?
Болезнь рук, ящура и рта — распространенное вирусное заболевание у детей.
Ящур не связан с ящуром у животных.
Что подвергает мой ребенок риску заболевания рук, ягодиц и рта?
Любой человек может заразиться болезнью рук, ящура и рта, но чаще всего это заболевание встречается у детей до 10 лет и особенно у детей дошкольного возраста.
Болезни рук, ящура и рта чаще возникают в теплую погоду — обычно летом или ранней осенью.
Как распространяется болезнь рук, ящура и рта?
Болезни рук, ящура и рта легко передаются от человека к человеку — его очень легко заразить.
Он передается от человека к человеку при кашле или чихании, а также при контакте со слизью, слюной, волдырями или фекалиями инфицированного человека. Дети также могут легко заразиться болезнью, дотрагиваясь до игрушек, а затем засовывая руки или игрушки в рот.
Дети с заболеваниями рук, ящура и рта наиболее подвержены распространению болезни в первую неделю — до того, как все волдыри высохнут.
Каковы признаки и симптомы болезней рук, ящура и рта?
Легкая лихорадка обычно является первым признаком болезни рук, ног и рта. Это начинается примерно через 3-5 дней после того, как ваш ребенок заразился этой болезнью.
Это начинается примерно через 3-5 дней после того, как ваш ребенок заразился этой болезнью.
После начала лихорадки у вашего ребенка могут развиться другие симптомы, в том числе:
- Болезненные красные волдыри во рту
- красные или заполненные жидкостью волдыри, которые не вызывают зуда или боли — обычно на руках и ногах (особенно на ладонях рук или подошвах ног) — но они могут появиться в любом месте тела вашего ребенка
- потеря аппетита
- боль в горле и во рту
- общее чувство слабости или усталости
Заболевание обычно протекает в легкой форме и длится около 3-7 дней.
Очень редко (при вспышке или при определенных типах вируса) вирус рук, ящура и рта вызывает более тяжелую сыпь, затрагивающую большую часть тела, или более серьезное заболевание, включая воспаление мозга или сердца.
Может ли болезнь рук, ящура возникнуть более одного раза?
Да, болезнь рук, ящура может иногда возникать более одного раза, так как ее вызывают разные типы вируса.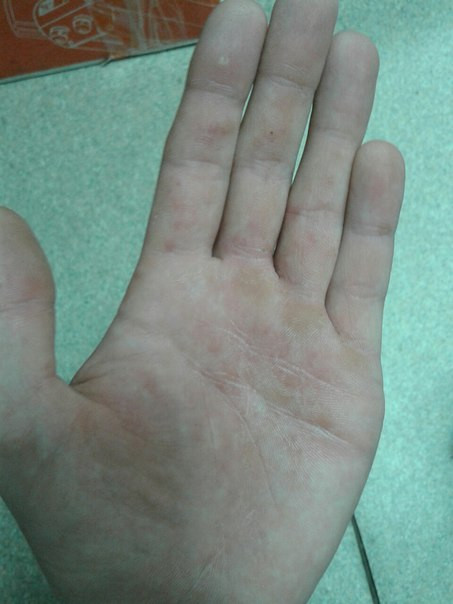
Как диагностируется болезнь рук, ящура и рта?
Ваш семейный врач обычно может диагностировать болезнь рук, ящура и рта, осмотрев вашего ребенка.
Заболевание рук, ящура и рта иногда можно спутать с:
- ветряная оспа (но сыпь при ветряной оспе обычно по всему телу)
- Герпес (герпес) во рту у ребенка
Когда мне следует обращаться за помощью при болезни рук, ягодиц и рта моего ребенка?
Вам следует отвести ребенка к семейному врачу, если:
- Они не могли пить из-за боли во рту
- у них было меньше 4 мокрых подгузников за 24 часа
- Кажется, что они ухудшаются или не улучшаются через несколько дней
Позвоните в Healthline по номеру 0800 611 116, если вы не уверены, что вам следует делать.
Как предотвратить распространение болезней рук, ящура и рта?
Частое мытье рук снижает вероятность распространения инфекции. Это связано с тем, что вирус обнаружен в фекалиях, волдырях и слюне, а также при насморке.
Будьте осторожны при мытье рук:
- после туалета
- при смене подгузников (вирус может находиться в помете несколько недель)
- при обращении с предметами и игрушками, которые дети держат или кладут в рот
Оставьте ребенка дома, если он нездоров или у него волдыри.Важно, чтобы ваш ребенок не возвращался в детский сад или школу, пока все волдыри не высохнут.
Держаться подальше от других больных, мыть игрушки или не делиться ими во время инфекции также помогает предотвратить распространение болезни.
Как я могу ухаживать за своим ребенком с болезнью рук, ящура и рта в домашних условиях?
Если у вашего ребенка болит рот, не давайте ему кислую, соленую или острую пищу.
Убедитесь, что они пьют много жидкости, чтобы избежать обезвоживания.
Если у вашего ребенка болезнь рук, ягодиц и рта, вы можете дать ему парацетамол. Вы должны следовать инструкциям по дозировке на флаконе. Опасно давать больше рекомендованной дозы.
Есть ли какое-либо лечение болезней рук, ящура и рта?
Нет, специального лечения заболеваний рук, ящура и рта не существует.
Что мне делать, если я беременна и подвержена заболеваниям рук, ног и рта?
Заболевания рук, ягодиц и рта редко встречаются у здоровых взрослых, поэтому риск заражения во время беременности очень низок.А если заболела беременная женщина, риск осложнений тоже очень низкий.
Однако, если вы заразитесь вирусом незадолго до родов, инфекция может быть передана вашему ребенку. У большинства детей, рожденных с заболеваниями рук, ягодиц и ротовой полости, есть лишь легкие симптомы.
В очень редких случаях инфекция рук, ягодиц и рта во время беременности может привести к выкидышу. По этой причине, если у вас есть контакт с болезнью рук, ящура и рта во время беременности, или если у вас возникла какая-либо сыпь, обратитесь к врачу или ведущему специалисту по родовспоможению — на всякий случай.
Крапивница и опухоль | Райли Детское Здоровье
Зуд, группировка и размер крапивницы отличает их от других аллергических кожных реакций, таких как атопический дерматит . Крапивница может возникать внезапно как реакция на конкретный триггер (острая крапивница), а также может возникать повторно или в течение длительного времени (хроническая крапивница).
Крапивница может возникать внезапно как реакция на конкретный триггер (острая крапивница), а также может возникать повторно или в течение длительного времени (хроническая крапивница).
Крапивница может появиться при ангионевротическом отеке (отек более глубоких тканей кожи).Ангионевротический отек обычно не вызывает зуда и обычно возникает вокруг глаз, губ, языка, рук и ног. Дети, у которых есть крапивница с ангионевротическим отеком, чаще страдают рецидивирующей или хронической крапивницей.
Симптомы крапивницы могут длиться от нескольких минут до нескольких месяцев или дольше. Признаки и симптомы крапивницы часто включают:
- Зуд
- Красные выпуклые неровности или рубцы на коже, которые становятся белыми при нажатии (побледнение)
- Внезапное появление и исчезновение этих бугорков
Ангионевротический отек (опухоль) может возникать одновременно с крапивницей или отдельно реакция. Симптомы отека Квинке включают:
- Отек вокруг глаз или слизистой оболочки глаз
- Отек рук и / или ног
- Отек рта и / или горла
- Затруднение дыхания
- Судороги желудка
Крапивница может появиться в одной области или по всему телу. Если у вашего ребенка внезапно развивается тяжелая крапивница или ангионевротический отек, возникают проблемы с дыханием, рвота или он теряет сознание, возможно, у него или нее наблюдается анафилаксия , тяжелая аллергическая реакция. Анафилаксия — неотложная ситуация . Если вы считаете, что у вашего ребенка сильная аллергическая реакция, немедленно отвезите его в больницу.
Если у вашего ребенка внезапно развивается тяжелая крапивница или ангионевротический отек, возникают проблемы с дыханием, рвота или он теряет сознание, возможно, у него или нее наблюдается анафилаксия , тяжелая аллергическая реакция. Анафилаксия — неотложная ситуация . Если вы считаете, что у вашего ребенка сильная аллергическая реакция, немедленно отвезите его в больницу.
Множество различных факторов могут вызвать у вашего ребенка крапивницу или опухоль. Эти причины могут быть физическими, аллергическими или неаллергическими.
Физические причины включают:
- Холодный
- Тепло
- Давление
- Солнечный свет
- Вибрация
- Вода
Аллергические реакции могут вызвать крапивницу или отек в ответ на:
- Пыльца
- перхоть
- Споры плесени
- Продукты питания
- Наркотики
- Насекомые
Неаллергические причины крапивницы включают:
- Инфекции
- Идиопатические причины (причина не найдена)
- Аутоиммунные состояния
- Прочие условия
Диагностика крапивницы и опухоли
В качестве первого шага к диагностике причины крапивницы и отека врачи-аллергологи в Riley в IU Health спросят о истории болезни вашего ребенка и проведут медицинский осмотр. Основное внимание будет уделено воздействиям, которые могут способствовать возникновению проблемы.
Основное внимание будет уделено воздействиям, которые могут способствовать возникновению проблемы.
Allery часто проводят оценку, если проблема хроническая (например, у ребенка крапивница ежедневно в течение двух-трех месяцев). Выявить и подтвердить причины хронической крапивницы может быть чрезвычайно сложно, но специалисты по аллергии в Riley в IU Health обучены изучать историю болезни вашего ребенка, чтобы помочь определить возможную причину и направить любые дальнейшие исследования.
В случае острой крапивницы это может быть очевидная пища или вещество, такое как арахис или лекарство, которое действует как спусковой крючок.Острая крапивница может не потребовать дальнейшего обследования или тестирования на аллергию , если пища не является частью истории болезни или не наблюдается анафилаксия.
Если аллерголог вашего ребенка подозревает пищевую аллергию на основании анамнеза вашего ребенка, врач может провести тест на пищевую аллергию и порекомендовать пищевую пробу для подтверждения диагноза.
Детские неинфекционные кожные заболевания — условия и методы лечения
Существует множество различных неинфекционных состояний кожи, при которых требуется клиническая помощь врача или другого медицинского работника.
Дерматит
Дерматит относится к ряду кожных заболеваний, при которых кожа вызывает воспаление. Для дерматита характерно то, что кожа может быть красной, опухшей, покрытой волдырями, струпьями, чешуйчатой, мокнущей или зудящей. Некоторые типы дерматитов вызваны аллергией, но большинство из них не имеют известных причин.
К наиболее распространенным формам дерматита относятся:
- Контактный дерматит
- Атопический дерматит (экзема)
- Пеленочный дерматит
- Себорейный дерматит (колыбель колыбели)
Что такое контактный дерматит?
Контактный дерматит — это физиологическая реакция, которая возникает при контакте кожи с определенными веществами. Раздражители кожи вызывают 80 процентов этих реакций, а остальные 20 процентов вызваны аллергенами, которые вызывают аллергическую реакцию.
Раздражители кожи вызывают 80 процентов этих реакций, а остальные 20 процентов вызваны аллергенами, которые вызывают аллергическую реакцию.
Взрослые страдают аллергическим контактным дерматитом больше, чем дети или пожилые люди.
Что вызывает раздражающий контактный дерматит?
К наиболее частым причинам раздражителей у детей относятся следующие:
- Мыло
- Слюна
- Различная еда
- Моющие средства
- Детские лосьоны
- Духи
Растения, а также металлы, косметика и некоторые лекарства , может также вызвать контактный дерматит.К ним относятся:
- Ядовитый плющ. Семейство растений, в которое также входят ядовитый дуб и сумах, является частой причиной контактного дерматита.
- Металлы. Около 3000 химических агентов способны вызвать аллергический контактный дерматит. Никель, хром и ртуть — самые распространенные металлы, вызывающие контактный дерматит.

- Никель содержится в бижутерии, пряжках для ремней и наручных часах, а также в застежках-молниях, кнопках и крючках на одежде. Контакт с хромированными предметами, содержащими никель, также может вызвать кожные реакции у детей, чувствительных к никелю.
- Ртуть, содержащаяся в растворах для контактных линз, может вызывать проблемы у некоторых детей.
- Латекс. У некоторых детей аллергия или чувствительность к латексу (резине). Латекс содержится в изделиях, изготовленных из натурального латекса, таких как резиновые игрушки, воздушные шары, колокольчики, резиновые перчатки и пустышки или соски.
- Косметика. Многие виды косметических средств могут вызывать аллергический контактный дерматит. Перманентная краска для волос, содержащая парафенилендиамин, является наиболее частой причиной.Другие продукты, которые могут вызвать проблемы, включают красители для одежды, парфюмерию, тени для век, лак для ногтей, губную помаду и некоторые солнцезащитные кремы.

- Лекарства. Неомицин, содержащийся в кремах с антибиотиками, является частой причиной контактного дерматита. Другие возможные причины — местные анестетики, такие как новокаин или парабен.
Каковы симптомы контактного дерматита?
Самая тяжелая реакция обычно на месте контакта. Ниже приведены некоторые из других симптомов, связанных с контактным дерматитом.Однако каждый ребенок может испытывать симптомы по-разному.
- Легкое покраснение и отек кожи
- Волдыри на коже
- Зуд
- Масштабирование и временное утолщение кожи
Симптомы контактного дерматита могут напоминать другие кожные заболевания, поэтому для постановки правильного диагноза всегда консультируйтесь с врачом .
Как лечить контактный дерматит?
Лучшее лечение — это выявить и избегать веществ, которые могли вызвать аллергический контактный дерматит.Следующие рекомендации Американской академии аллергии, астмы и иммунологии предназначены для легких и умеренных реакций:
- Тщательно вымыть кожу водой с мылом как можно скорее после воздействия.

- Стирать одежду и все предметы, соприкасавшиеся с растительными смолами. (ядовитый плющ / дуб) для предотвращения повторного воздействия
- Используйте влажные холодные компрессы для успокоения и снятия воспаления, если волдыри лопнуты
- При тяжелых реакциях всегда обращайтесь к врачу или звоните 911
Атопический дерматит
дерматит?
Атопический дерматит, также называемый экземой, представляет собой кожное заболевание, которое обычно проявляется у младенцев или очень маленьких детей и может длиться до тех пор, пока ребенок не достигнет подросткового или взрослого возраста.При экземе кожа чешется, краснеет и шелушится.
У родителей, больных экземой, больше шансов иметь детей с экземой. Различные триггеры могут усугубить экзему, в том числе экологический стресс, аллергия и потоотделение. У 65 процентов детей с экземой симптомы проявляются в течение первого года жизни, а у 90 процентов — в течение первых 5 лет.
Каковы симптомы экземы?
Места возникновения экземы могут меняться с возрастом. У младенцев и детей младшего возраста экзема обычно обнаруживается на лице, за пределами локтей и на коленях. У детей старшего возраста и взрослых экзема, как правило, появляется на руках и ногах, а также на тыльной стороне колен.
У младенцев и детей младшего возраста экзема обычно обнаруживается на лице, за пределами локтей и на коленях. У детей старшего возраста и взрослых экзема, как правило, появляется на руках и ногах, а также на тыльной стороне колен.
Каждый ребенок может испытывать симптомы по-разному, но основные симптомы включают следующие:
- Сухая чешуйчатая кожа
- Маленькие шишки, которые открываются и покрываются слезами при расчесывании
- Покраснение и припухлость кожи
- Утолщение кожи (при хронической экземе)
Чрезмерное трение и расчесывание может привести к разрыву кожи, что, в свою очередь, может вызвать инфекцию.У некоторых детей бывает всего несколько эпизодов или обострений, в то время как другие дети будут страдать от экземы во взрослом возрасте.
Симптомы экземы могут напоминать другие кожные заболевания, поэтому врач всегда должен диагностировать экзему.
Как диагностируется экзема?
Экзема очень распространена. По оценкам Национального института артрита, скелетно-мышечных и кожных заболеваний, не менее 10 процентов младенцев и детей страдают атопическим дерматитом. Диагноз обычно основывается на физикальном осмотре и истории болезни, но может также включать следующее:
По оценкам Национального института артрита, скелетно-мышечных и кожных заболеваний, не менее 10 процентов младенцев и детей страдают атопическим дерматитом. Диагноз обычно основывается на физикальном осмотре и истории болезни, но может также включать следующее:
- Семейный анамнез (дети, рожденные от матери, страдающей аллергическими заболеваниями, более склонны к экземе)
- Личный анамнез аллергии или астмы
- Анализы крови
Как лечить экзему?
Специфическое лечение экземы определяется врачом ребенка на основании следующих данных:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень нарушения
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания относительно протекания реакции
- Мнение или предпочтения ребенка или родителей
Примечание. Лекарства от экземы не существует.Цели лечения — уменьшить зуд и воспаление, увлажнить кожу и предотвратить инфекции.
Разработка методов лечения
Новый класс лекарств, называемых иммуномодуляторами местного действия (ТИМ), предлагает вариант лечения атопического дерматита без стероидов. Эти лекарства можно использовать на любом участке тела, чтобы уменьшить зуд, покраснение и боль, вызванные экземой.
Такролимус — первый TIM, одобренный Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) (ссылка на www.fda.gov) Еще один многообещающий новый ТИМ — пимекролимус.
FDA не рекомендует использовать TIM для детей в возрасте до двух лет. Обязательно проконсультируйтесь с детским врачом для получения дополнительной информации.
Как справиться с экземой?
Следующий список включает в себя различные советы по лечению экземы:
- Избегайте контакта с раздражителями, как определит детский врач
- Регулярно купайте ребенка, используйте увлажняющие средства и применяйте правильные методы ухода за кожей
- Следите за тем, чтобы ребенок оставался в комнате прохладно ночью, чтобы предотвратить потоотделение, которое может вызвать раздражение кожи.

- Избегайте агрессивного мыла.Попросите детского врача порекомендовать торговую марку.
- Убедитесь, что у ребенка короткие ногти, так как расчесывание может способствовать инфекции.
- Используйте лосьоны для смазки не реже одного раза в день. Попросите детского врача порекомендовать торговую марку
Как лечить тяжелую экзему?
В особо тяжелых случаях лечащий врач может выписать лекарства. Для лечения экземы чаще всего используются следующие препараты:
- Антигистаминные препараты. Эти лекарства помогают уменьшить зуд. Примеры включают дифенгидрамин (Benadryl®) или гидроксизин (Atarax®). Эти лекарства могут вызывать сонливость, но доступно несколько новых антигистаминных препаратов, которые не вызывают сонливость. Проконсультируйтесь с детским врачом для получения дополнительной информации.
- Кремы стероидные. Эти лекарства для местного применения помогают уменьшить воспаление кожи, уменьшая тем самым зуд и отек.
 Доступно множество стероидов разной силы для местного применения.При чрезмерном применении стероиды потенциально могут повредить кожу, поэтому следуйте советам детского врача.
Доступно множество стероидов разной силы для местного применения.При чрезмерном применении стероиды потенциально могут повредить кожу, поэтому следуйте советам детского врача. - Пероральные антибиотики
Пеленочный дерматит
Что такое пеленочный дерматит?
Пеленочный дерматит, широко известный как пеленочная сыпь, — это термин, используемый для описания различных кожных высыпаний в области пеленок. Сыпь обычно красная и шелушащаяся, но редко бывает изъязвленной. Это чаще всего наблюдается у младенцев в возрасте от 9 до 12 месяцев, также может начаться в первые 2 месяца жизни.
Что вызывает пеленочный дерматит?
Возможные причины опрелостей включают следующее:
- Раздражение — моча и фекалии, застрявшие в подгузнике
- Кандидозный дерматит от подгузников — дерматит, вызванный дрожжевой инфекцией в области подгузников, часто предшествующей подгузному дерматиту
- Себорейный пеленочный дерматит — распространенное хроническое заболевание кожи, которое может поражать как область подгузника, так и другие участки тела
К другим менее частым причинам дерматита в области подгузника относятся следующие:
- Импетиго — дерматит, вызванный бактериальной инфекцией
- Перианальная стрептококковая болезнь — дерматит, вызванный стрептококком
- Аллергический дерматит — тип дерматита, который редко встречается в первые 2 года жизни, но может быть вызван мылом и моющие средства, или подгузник
Каковы симптомы пеленочного дерматита?
Симптомы пеленочного дерматита варьируются в зависимости от причины сыпи и могут отличаться от ребенка к ребенку. Ниже приведены общие характеристики опрелостей:
Ниже приведены общие характеристики опрелостей:
- Кандидозный пеленочный дерматит — эта сыпь обычно начинается в складках или складках бедер и в области подгузников, а затем распространяется. Обычно это глубокая красная блестящая сыпь с красными сателлитными поражениями, и это может быть связано с молочницей, грибковой инфекцией во рту ребенка.
- Себорейный пеленочный дерматит — эта сыпь также поражает кожные складки в области паха и обычно имеет розовый цвет.У младенцев также может быть эта сыпь на лице, волосистой части головы или шее одновременно.
- Контактный пеленочный дерматит — эта сыпь в основном наблюдается на ягодицах и может распространяться на бедра, живот и поясницу, но обычно не затрагивает складки в этой области. Сыпь обычно красная и блестящая.
Симптомы пеленочного дерматита могут напоминать другие кожные заболевания. Всегда консультируйтесь с врачом для постановки правильного диагноза.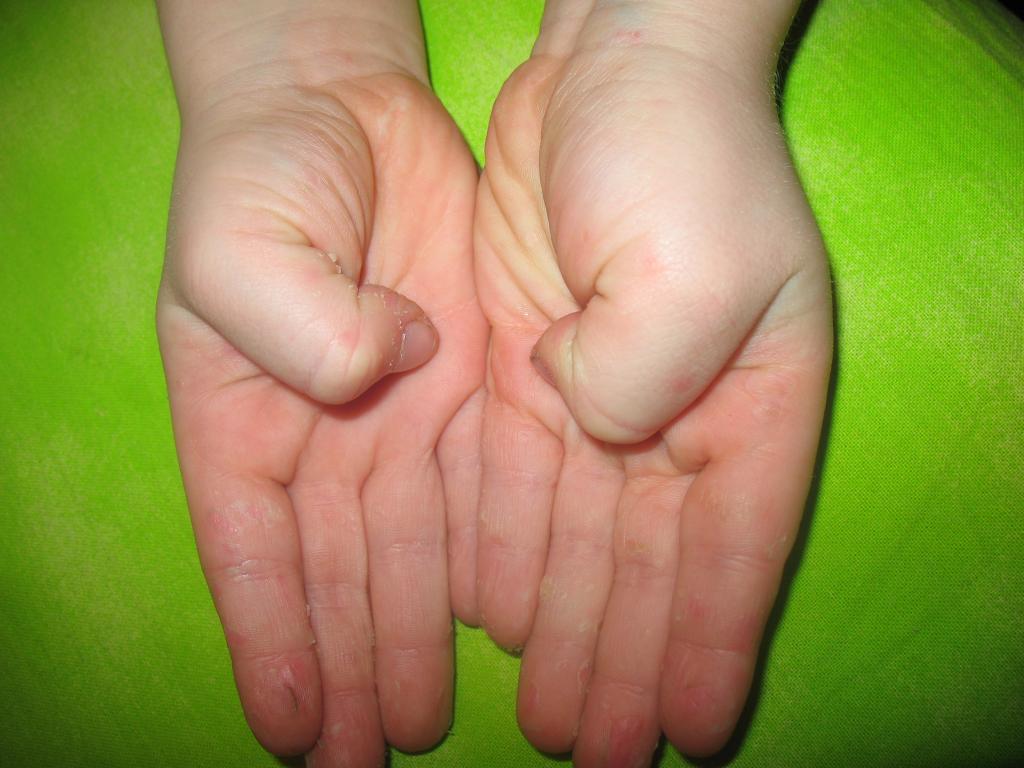
Как диагностируется пеленочный дерматит?
Пеленочный дерматит обычно диагностируется на основании местоположения и внешнего вида сыпи при физикальном осмотре ребенка.Кроме того, врач может соскоблить кожу, чтобы помочь в диагностике.
Как лечить опрелости?
Лечение пеленочного дерматита варьируется в зависимости от причины сыпи. Специфическое лечение пеленочного дерматита также определяется врачом на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень заболевания
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течения заболевания
- Мнение или предпочтение ребенка или родителей
Лечение может включать:
- Удаление подгузника на несколько дней
- Лечебный крем для подгузников (по назначению врача ребенка)
- Противовоспалительное кремы
- Влагостойкие кремы для подгузников
Правильный уход за кожей также очень важен для предотвращения пеленочного дерматита. Это включает:
Это включает:
- Поддержание чистоты и сухости области подгузников
- Частая смена подгузников
- Время от времени время от времени сушить область подгузников на воздухе
- Ограничение использования мыла и других агрессивных чистящих средств в области подгузников
Себорейный дерматит (колыбель)
Что такое себорейный дерматит (колыбель)?
Себорейный дерматит, также известный как колыбель, характеризуется наличием мелких белых чешуек на голове и коже черепа. Однако себорейный дерматит также может возникать в области подгузников или на лице, шее и туловище.Себорейный дерматит чаще всего встречается у младенцев, но обычно проходит в течение первого года жизни.
Что вызывает колпачок люльки?
Точная причина этого состояния кожи неизвестна.
Как выглядит колпачок люльки?
Каждый ребенок может испытывать симптомы по-разному, но основные симптомы включают сухие или жирные чешуйки на коже головы.
Как диагностируется крышка люльки?
Колыбель люльки обычно диагностируется на основании физического осмотра ребенка. Сыпь, связанная с колпачком, уникальна и обычно может быть диагностирована с помощью медицинского осмотра.
Как лечить колпачок люльки?
Конкретное лечение колпачка колыбели будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень состояния
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течение состояния
- Мнение или предпочтение родителей
Состояние поддается лечению, но может повториться.Лечение обычно эффективно облегчает симптомы и может включать:
- Натирание кожи головы детским маслом или вазелином (для размягчения корок перед мытьем)
- Специальный шампунь по назначению врача
- Крем или лосьон с кортикостероидами
Угри
Что такое прыщи?
Прыщи — это термин для обозначения закупоренных пор, прыщей и более глубоких уплотнений, которые возникают на лице, шее, груди, спине, плечах и даже на плечах.
Угри — очень распространенное заболевание: этим заболеванием страдают почти 17 миллионов человек в США.Акне чаще всего начинается в период полового созревания. В период полового созревания уровень мужских половых гормонов увеличивается как у мальчиков, так и у девочек, в результате чего сальные железы становятся более активными. Это, в свою очередь, заставляет сальные железы производить больше кожного сала или масла.
Как развиваются прыщи?
Акне вызывается закупоркой сальных желез в порах кожи. Сальные железы производят масло (кожный жир), которое обычно перемещается через волосяные фолликулы к поверхности кожи. Если клетки кожи закупоривают фолликулы, блокируя кожный жир, кожные бактерии (так называемые Propionibacterium acnes или P.acnes) растут внутри фолликулов, вызывая воспаление. Акне прогрессирует следующим образом:
- Неполная закупорка волосяного фолликула приводит к появлению черных точек (полутвердой черной пробки).
- Полная закупорка волосяного фолликула приводит к появлению белых угрей (полутвердой белой пробки).

- Инфекция и раздражение вызывают образование белых угрей.
- Забитый фолликул лопается, разливая масло, клетки кожи и бактерии на поверхность кожи. В свою очередь, кожа раздражается и появляются прыщи или поражения.
Прыщи могут быть поверхностными (прыщи без абсцессов) или глубокими (когда воспаленные прыщики вдавливаются в кожу, вызывая разрывы заполненных гноем кист, которые приводят к образованию более крупных абсцессов).
Что вызывает прыщи?
Повышение уровня гормонов в период полового созревания может вызвать появление прыщей. Кроме того, угри часто передаются по наследству. К другим причинам прыщей могут относиться следующие:
- Изменение уровня гормонов во время менструального цикла у девочек и женщин
- Некоторые лекарственные препараты (например, кортикостероиды, литий или барбитураты)
- Масло и жир с кожи головы, минеральное или кулинарное масло , и некоторые косметические средства могут усугубить акне
- Бактерии внутри прыщей
- Выдавливание прыщей или слишком сильная очистка кожи могут усугубить акне
Каковы симптомы прыщей?
Угри могут появиться на любом участке тела. Однако обычно он появляется в областях с высокой концентрацией сальных желез, в том числе:
Однако обычно он появляется в областях с высокой концентрацией сальных желез, в том числе:
- Лицо
- Грудь
- Верхняя часть спины
- Плечи
- Шея
Ниже приведены наиболее распространенные признаки / симптомы акне. . Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
- Черные точки
- Белые точки
- Поражения, заполненные гноем, которые могут быть болезненными
- Узелки (твердые, выпуклые)
Как лечить акне?
Средство от прыщей предназначено для минимизации рубцов и улучшения внешнего вида кожи.Конкретное лечение будет определяться на основании следующих факторов:
- Степень тяжести акне
- Возраст подростка, общее состояние здоровья и история болезни
- Толерантность подростка к определенным лекарствам, процедурам или методам лечения
- Ожидания относительно течение состояния
- Мнение или предпочтения пациента или его родителей
Лечение акне может включать местную или системную лекарственную терапию. В зависимости от тяжести прыщей врач может назначить лекарства, которые наносятся на кожу (местно), или лекарства, принимаемые перорально (системные).В некоторых случаях может использоваться комбинация обоих типов лекарств.
В зависимости от тяжести прыщей врач может назначить лекарства, которые наносятся на кожу (местно), или лекарства, принимаемые перорально (системные).В некоторых случаях может использоваться комбинация обоих типов лекарств.
Лекарства для местного применения выпускаются в виде кремов, гелей, лосьонов или растворов. К конкретным лекарствам местного применения, которые используются для лечения акне, относятся следующие:
- Пероксид бензоила (убивает бактерии)
- Антибиотики (помогают остановить или замедлить рост P. acnes и уменьшить воспаление)
- Третиноин (останавливает развитие новые очаги угревой сыпи и стимулируют обмен клеток, устраняя прыщи)
- Адапален (уменьшает образование прыщей)
Системные препараты, которые можно использовать для лечения умеренных и тяжелых угрей, включают следующее:
- Доксициклин
- Эритромицин
- Тетрациклин
Если акне тяжелые, кистозные или воспалительные, врачи могут назначить изотретиноин (Аккутан®), пероральный препарат, который может уменьшить размер сальных желез, вырабатывающих кожный жир, увеличить отхождение клеток кожи и повлиять на волосы. фолликулы, чтобы уменьшить развитие высыпаний акне.
фолликулы, чтобы уменьшить развитие высыпаний акне.
Изотретиноин может избавиться от прыщей у 90 процентов пациентов, но препарат имеет серьезные нежелательные побочные эффекты, включая психиатрические симптомы. Очень важно обсудить это рецептурное лекарство с врачом перед использованием.
Лекарственная сыпь
Что такое лекарственная сыпь?
Лекарственная сыпь — это реакция организма на определенное лекарство. Тип появляющейся сыпи зависит от препарата, который ее вызывает. Сыпь может варьироваться от легкой до тяжелой.
Сыпь, вызванная лекарственными препаратами, можно разделить на следующие группы:
- Сыпь, вызванная аллергической реакцией на лекарство
- Сыпь, вызванная нежелательным побочным эффектом конкретного лекарства
- Сыпь, вызванная повышенной чувствительностью к солнечному свету, вызванной лекарства
Сыпь от лекарств может быть тяжелой и требует госпитализации.Немедленно позвоните детскому терапевту или 911, если у ребенка появятся какие-либо острые симптомы, помимо сыпи.
Какие типы сыпи вызываются лекарствами?
| Тип сыпи | Симптомы | Возможные причины |
|---|---|---|
| Угри | прыщи и красные участки, которые чаще всего появляются на лице, плечах и груди | анаболические стероиды, йодистоиды, кортикостероиды, кортикостероиды и фенитоин |
| Эксфолиативный дерматит | красная чешуйчатая кожа, которая может утолщаться и поражать все тело | антибиотики, содержащие сульфамид, барбитураты, изониазид, пенициллины и фенитоин |
| 0 Фиксированная красная сыпь 9 пурпурная сыпь, которая реагирует на одном и том же участке кожи | антибиотики и фенолфталеин (содержится в некоторых слабительных) | |
| Крапивница | приподнятая красная бугорка | аспирин, некоторые лекарственные красители, пенициллины и многие лекарства |
| плоская красная сыпь, которая может включать прыщи, похожие на корь | антибиотики и барбитураты являются более распространенными возбудителями, но любой препарат может вызвать эту сыпь | |
| пурпурные высыпания | фиолетовые участки на коже , часто на ногах | определенные антикоагулянты и диуретики |
| Синдром Стивенса-Джонсона | волдыри или крапивница на слизистой оболочке рта, влагалища или пениса | антибиотики, содержащие сульфамид, барбитураты, пенициллины, и другие антибиотики |
Как диагностируется лекарственная сыпь?
Диагностировать сыпь, вызванную реакцией на лекарства, сложно. Даже небольшое количество лекарства может вызвать серьезную реакцию на коже. Кроме того, реакция может возникнуть после того, как пациент длительное время принимал лекарство.
Даже небольшое количество лекарства может вызвать серьезную реакцию на коже. Кроме того, реакция может возникнуть после того, как пациент длительное время принимал лекарство.
Врач обычно рекомендует прекратить прием любых лекарств, которые не нужны для поддержания жизни, чтобы увидеть, прекратилась ли реакция. Если возможно, можно заменить другие лекарства.
Как лечить лекарственную сыпь?
Конкретное лечение лекарственной сыпи будет определяться на основе:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень состояния
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течение состояния
- Мнение или предпочтение
Состояние обычно проходит, если пациент перестает принимать лекарство, которое вызывает реакцию.Другое лечение может включать:
- Кортикостероиды
- Антигистаминные препараты
Аллергические реакции могут быть серьезными и даже смертельными. Немедленно позвоните детскому терапевту или 911, если у ребенка появятся какие-либо острые симптомы помимо сыпи, в том числе:
Немедленно позвоните детскому терапевту или 911, если у ребенка появятся какие-либо острые симптомы помимо сыпи, в том числе:
- Свистящее дыхание
- Затрудненное дыхание
- Стеснение в горле или груди
- Обморок
- Тошнота
- Рвота
Ядовитый плющ / ядовитый дуб
Что такое ядовитый плющ / ядовитый дуб?
Есть три коренных американских растения, которые вместе можно назвать ядовитым плющом:
- Ядовитый плющ
- Ядовитый дуб
- Ядовитый сумах
Эти растения вызывают аллергическую реакцию почти у 85 процентов населения.Чтобы иметь аллергию на ядовитый плющ, ребенок должен сначала быть чувствительным к маслам. Это означает, что при следующем контакте с растением может появиться сыпь.
Что вызывает аллергическую реакцию?
Смола ядовитого плюща содержит маслянистое вещество под названием урушиол. Урушиол легко переносится с растений на другие объекты, включая игрушки, одежду и животных. Более того, это химическое вещество может оставаться активным в течение года или дольше. Масло также присутствует в дыме при сжигании ядовитого плюща.
Более того, это химическое вещество может оставаться активным в течение года или дольше. Масло также присутствует в дыме при сжигании ядовитого плюща.
Каковы симптомы аллергической реакции на ядовитый плющ / ядовитый дуб?
Реакцией, вызванной контактом с ядовитым плющом, обычно является контактный дерматит, который может возникнуть через несколько часов, дней или даже недель после контакта.
Ядовитый плющ обычно вызывает сыпь, за которой следуют зудящие шишки и волдыри. Иногда в области контакта возникает припухлость. В конце концов, волдыри лопаются, сочатся и покрываются коркой.
Как лечить ядовитый плющ / ядовитый дуб?
Лучшая профилактика — избегать ядовитых растений.Важно научить детей, как выглядят растения, и не трогать их.
Если контакт с растениями уже произошел, как можно скорее удалите масла с кожи. Очистка с помощью обычного мыла в течение шести часов после первого воздействия эффективна, но не забудьте повторить очистку с мылом три раза.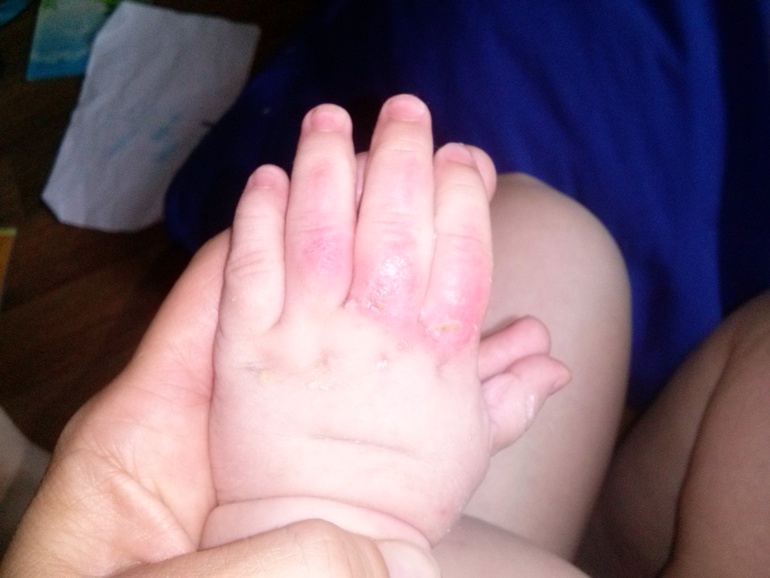 Салфетки на спиртовой основе также можно использовать для удаления масел. Вымойте всю одежду и обувь, чтобы удалить следы масел.
Салфетки на спиртовой основе также можно использовать для удаления масел. Вымойте всю одежду и обувь, чтобы удалить следы масел.
Если волдыри и сыпь находятся на лице, около гениталий или по всему телу, следует уведомить врача.После сбора анамнеза и медицинского осмотра врач может назначить стероидный крем, пероральные стероиды или инъекции стероидов, чтобы уменьшить отек и зуд.
Ядовитый плющ / ядовитый дуб заразны?
Ядовитый плющ / ядовитый дуб нельзя передавать от человека к человеку при прикосновении к волдырям или через жидкость внутри волдырей. Однако он может распространяться, если масла остаются на коже, одежде или обуви. Вот почему очень важно как можно быстрее вымыть ребенку руки, одежду и обувь.
Чтобы предотвратить ядовитый плющ / ядовитый дуб, следуйте этим советам:
- Научите всех членов семьи узнавать растения
- Носите длинные брюки и длинные рукава, когда ядовитый плющ или ядовитый дуб находятся поблизости
- Постирайте всю одежду и обувь сразу после того, как кто-либо вышел на улицу
- Учите детей не трогать домашнее животное, которое могло контактировать с ядовитым растением
- Тщательно вымойте руки детей
Тема эпидермальный некролиз
Что такое токсический эпидермальный некролиз?
Токсический эпидермальный некролиз — это опасное для жизни заболевание кожи, характеризующееся образованием пузырей и шелушением кожи. Это состояние может быть вызвано реакцией на определенные лекарства, в том числе антибиотики или противосудорожные средства, но около одной трети всех случаев токсического эпидермального некролиза не имеют идентифицируемой причины.
Это состояние может быть вызвано реакцией на определенные лекарства, в том числе антибиотики или противосудорожные средства, но около одной трети всех случаев токсического эпидермального некролиза не имеют идентифицируемой причины.
Каковы симптомы токсического эпидермального некролиза?
Токсический эпидермальный некролиз приводит к отслаиванию кожи на листы, оставляя большие огрубевшие участки. Потеря кожи позволяет жидкости и солям вытекать из поврежденных участков, и открытые участки могут инфицироваться.
Ниже приведены наиболее частые симптомы токсического эпидермального некролиза.Однако каждый ребенок может испытывать симптомы по-разному.
- Отслоение кожи без волдырей
- Сырые участки кожи
- Дискомфорт
- Лихорадка
- Состояние, распространяющееся на глаза, рот и гениталии
Симптомы токсического эпидермального некролиза могут напоминать другие кожные заболевания. Всегда консультируйтесь с врачом для постановки правильного диагноза.
Что такое лечение токсического эпидермального некролиза?
Заболевание быстро прогрессирует, обычно в течение трех дней.Лечение обычно включает госпитализацию, часто в ожоговое отделение. Если лекарство вызывает кожную реакцию, его немедленно прекращают.
Специфическое лечение токсического эпидермального некролиза будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень заболевания
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течение заболевания
- Мнение или предпочтения ребенка или родителей
Лечение может включать одно или несколько из следующих:
- Изоляция для предотвращения инфекции
- Защитные повязки
- Внутривенная жидкость и электролиты
- Антибиотики
- Внутривенный иммуноглобулин G (IVIG)
Ящур рук
Ящур является легким инфекционным вирусным заболеванием, которое чаще всего встречается у маленьких детей. Симптомы включают пузыри, наполненные жидкостью, которые появляются на руках, ногах и во рту, что делает диагностику относительно простой.
Симптомы включают пузыри, наполненные жидкостью, которые появляются на руках, ногах и во рту, что делает диагностику относительно простой.
Никакого специального лечения не требуется, так как болезнь рук, ягодиц, как правило, длится недолго. Парацетамол рекомендуется для облегчения симптомов.
Общая информация
Ящур руки и рта (HFMD) чаще всего поражает детей в возрасте до десяти лет, особенно дошкольников.Вспышки часто возникают в детских дошкольных учреждениях и школах, где большие группы детей находятся в тесноте, и чаще всего летом и ранней осенью.
HFMD у людей не связан с вирусом, вызывающим ящур у крупного рогатого скота, овец и свиней. Синдром состояния руки и стопы, который приводит к отеку рук и ног, также не имеет отношения.
Причины
Вирус, вызывающий HFMD, передается от человека к человеку при кашле и чихании, при прямом контакте с жидкостью в волдырях ребенка или при прямом контакте с выделениями из носа и горла ребенка. Вирус также присутствует в помете ребенка, поэтому неправильное мытье рук после туалета или смены подгузников также может распространять вирус.
Вирус также присутствует в помете ребенка, поэтому неправильное мытье рук после туалета или смены подгузников также может распространять вирус.После заражения вирусом HFMD время до появления симптомов обычно составляет от трех до шести дней.
HFMD наиболее заразен в первую неделю после появления симптомов или при наличии жидкости в волдырях пораженного ребенка. Однако вирус может оставаться в помете в течение нескольких недель.
Признаки и симптомы
Начальные симптомы HFMD часто появляются внезапно и включают умеренную температуру и боль в горле.Также может присутствовать головная боль. Через 1-2 дня развиваются следующие симптомы:
- Болезненные пузыри, похожие на язвы, во рту, особенно на слизистой оболочке щек, нёба, десен и языка.
- Сыпь с небольшими пузырями, наполненными жидкостью, на подушечках пальцев и ладонях рук и / или подошвах ног. Иногда на ягодицах появляются сыпь и волдыри.
Кроме того, дети часто бывают уставшими и раздражительными. Они также могут отказываться от еды и жидкости из-за болезненных волдырей во рту.
Они также могут отказываться от еды и жидкости из-за болезненных волдырей во рту.
Диагностика
Диагноз HFMD обычно ставится на основании характерных симптомов. Если диагноз вызывает сомнения, можно взять образцы для проверки наличия вируса в жидкости волдырей, выделениях из носа и горла или фекалиях.
Лечение
HFMD — обычно легкое, самоизлечивающееся заболевание, которое проходит само по себе примерно через семь дней после появления первых симптомов.Однако некоторые штаммы вируса могут вызывать более серьезные симптомы. Рекомендуемое лечение может включать:
- Парацетамол для снятия боли и снижения температуры
- Антисептические жидкости для полоскания рта, снимающие дискомфорт во рту
- Предотвращение инфицирования волдырей путем короткой стрижки детских ногтей и частого мытья рук теплой водой с мылом
- Поощрение приема жидкости.
 Во время болезни следует часто пить жидкость.Ледяная крошка и ледяные блоки успокаивают ротовую полость и обеспечивают жидкость
Во время болезни следует часто пить жидкость.Ледяная крошка и ледяные блоки успокаивают ротовую полость и обеспечивают жидкость - Избегайте соленой или острой пищи, а также кислой пищи и напитков (например, цитрусовых, морсов и безалкогольных напитков)
- Отдых также важен для выздоровления.
Противовирусных препаратов для лечения HFMD нет.
Осложнения
Осложнения редки, но важно следить за признаками.
Когда это вызвано определенным штаммом вируса, HFMD ассоциируется с развитием вирусного менингита и энцефалита (воспаления головного мозга).Проконсультируйтесь с врачом, если температура у ребенка особенно высока или сохраняется более 24 часов; сделайте это немедленно, если ваш ребенок кажется очень больным, растерянным или трудно просыпается, у него проблемы с ходьбой или жесткая шея. Новорожденные дети могут заразиться HFMD от матерей, у которых заболевание развивается незадолго до родов, но у младенцев обычно развиваются лишь легкие симптомы. В редких случаях HFMD, заразившийся матерями во время беременности, может привести к выкидышу или повлиять на развитие ребенка. Таким образом, женщины, которые контактировали с кем-то с HFMD во время беременности или у которых появилась сыпь во время беременности, должны обратиться к своему врачу или к родовспоможению.
В редких случаях HFMD, заразившийся матерями во время беременности, может привести к выкидышу или повлиять на развитие ребенка. Таким образом, женщины, которые контактировали с кем-то с HFMD во время беременности или у которых появилась сыпь во время беременности, должны обратиться к своему врачу или к родовспоможению.
Наиболее частым осложнением HFMD является обезвоживание, потому что язвы во рту и в горле делают глотание болезненным.
Профилактика
Самый эффективный способ предотвратить передачу вируса — это соблюдение правил гигиены. Мытье рук после туалета, смены подгузников и перед приготовлением или едой особенно важно. Избегайте контакта с волдырями, наполненными жидкостью, и не поощряйте совместное использование напитков и игрушек.Чтобы предотвратить распространение HFMD, дети не должны ходить в школу или детские сады, пока у них есть волдыри во рту, на руках и ногах.
Не существует вакцины для профилактики HFMD.
Дополнительная информация и поддержка
Для получения дополнительной информации и поддержки о HFMD свяжитесь с вашим терапевтом, отделением общественного здравоохранения, медсестрой или позвоните по телефону:
Линия здравоохранения
Бесплатный телефон: 0800 611 116 (работает круглосуточно 7 дней в неделю)
Веб-сайт: www.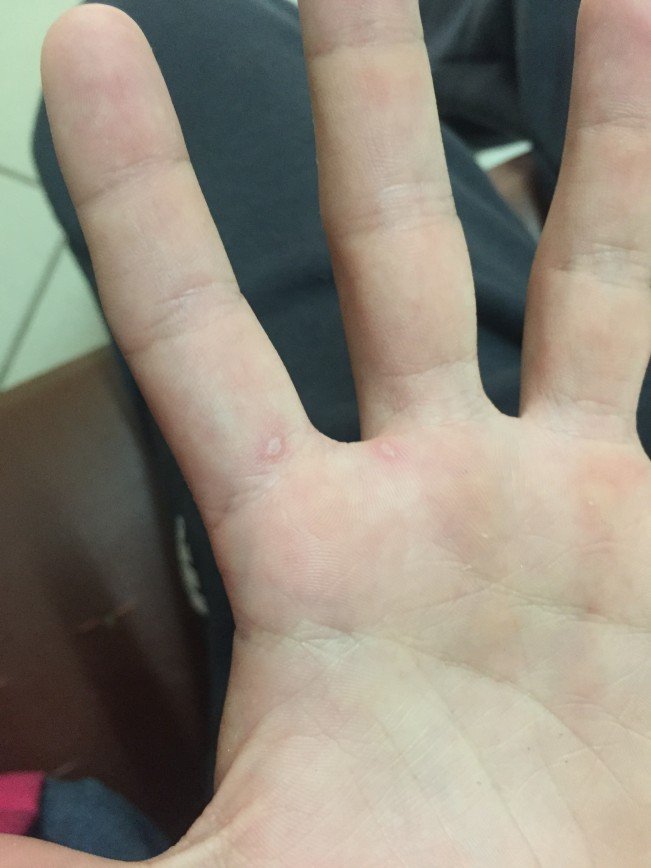 healthline.govt.nz
healthline.govt.nz
Планкетлайн
Бесплатный телефон: 0800 933 922 (работает круглосуточно 7 дней в неделю)
Веб-сайт: www.plunket.org.nz
Список литературы
Акурие, Н. (2013). Врачи настораживают по поводу штамма вируса (веб-страница) New Zealand Herald (30 мая 2013 г.). Окленд: NZME Publishing Ltd. http://www.nzherald.co.nz/nz/news/article.cfm?c_id=1&objectid=10887235 [дата обращения: 18.04.19]DermNet Новая Зеландия (2016). Ящура кисти и рта (веб-страница). Гамильтон: DermNet New Zealand Trust. http://www.dermnetnz.org/topics/hand-foot-and-mouth-disease/ [дата обращения: 18.04.19]
Сообщество Совета здравоохранения округа Кентербери и общественное здравоохранение (2015 г.).Заболевания рук, ящура и рта (Брошюра). Крайстчерч: Окружной совет здравоохранения Кентербери. http://www.cph.co.nz/wp-content/uploads/med0006.pdf
Клиника Мэйо (2017). Ящура рук и рта (веб-страница). Рочестер, штат Нью-Йорк: Фонд Мейо медицинского образования и исследований.
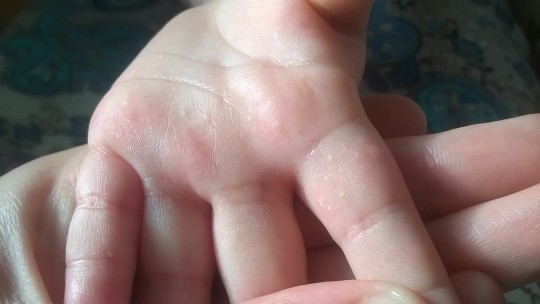


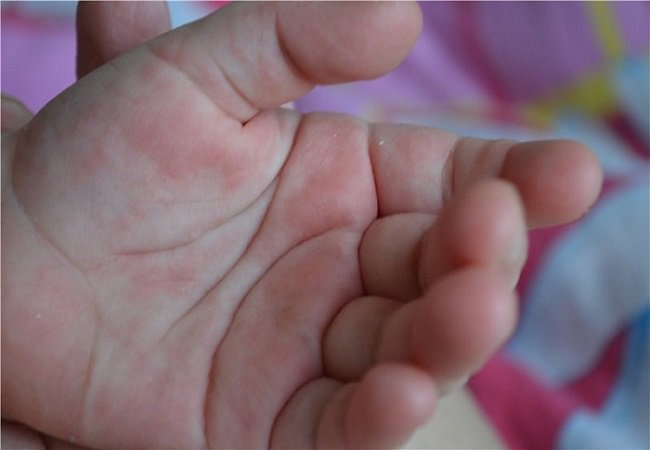 Отличительной особенностью заболевания являются увеличенные лимфоузлы. В течение суток все тело ребенка покрывается высыпаниями, которые проходят через три дня. При надавливании они исчезают, между собою не сливаются. Зуд и какой-либо дискомфорт не наблюдаются.
Отличительной особенностью заболевания являются увеличенные лимфоузлы. В течение суток все тело ребенка покрывается высыпаниями, которые проходят через три дня. При надавливании они исчезают, между собою не сливаются. Зуд и какой-либо дискомфорт не наблюдаются. Высыпания распространяются по всему телу, но полностью отсутствуют в зоне носогубного треугольника. По истечении пяти дней на стопах начинается шелушение кожи.
Высыпания распространяются по всему телу, но полностью отсутствуют в зоне носогубного треугольника. По истечении пяти дней на стопах начинается шелушение кожи. Лечения не требует.
Лечения не требует.

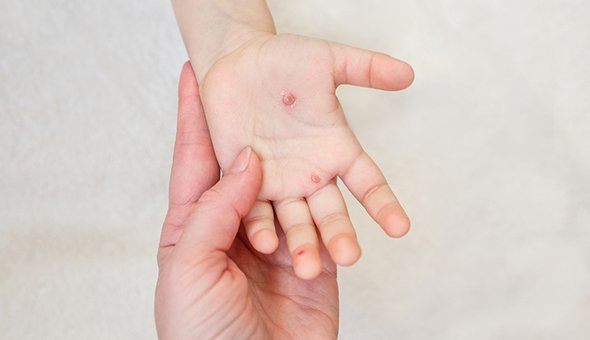
 Это состояние, также известное как помфоликс, проявляется в виде зудящих твердых пузырьков и пузырей на ладонях, а также на латеральной и медиальной сторонах пальцев. Реже может возникать на подошвах стоп. Волдырей на коже больше нигде не видно. Дисгидротическая экзема чаще всего возникает у пациентов с атопическим, аллергическим или раздражающим дерматитом.
Это состояние, также известное как помфоликс, проявляется в виде зудящих твердых пузырьков и пузырей на ладонях, а также на латеральной и медиальной сторонах пальцев. Реже может возникать на подошвах стоп. Волдырей на коже больше нигде не видно. Дисгидротическая экзема чаще всего возникает у пациентов с атопическим, аллергическим или раздражающим дерматитом.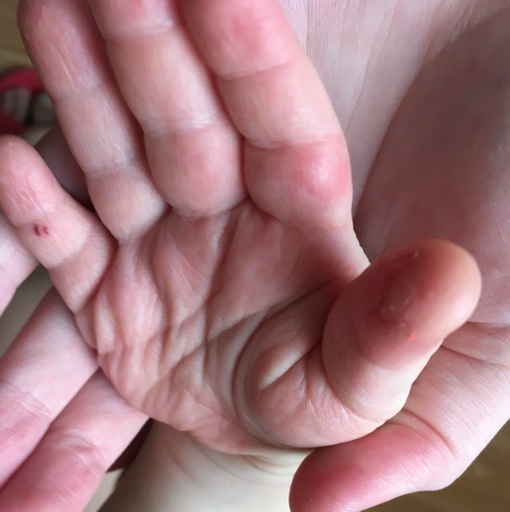
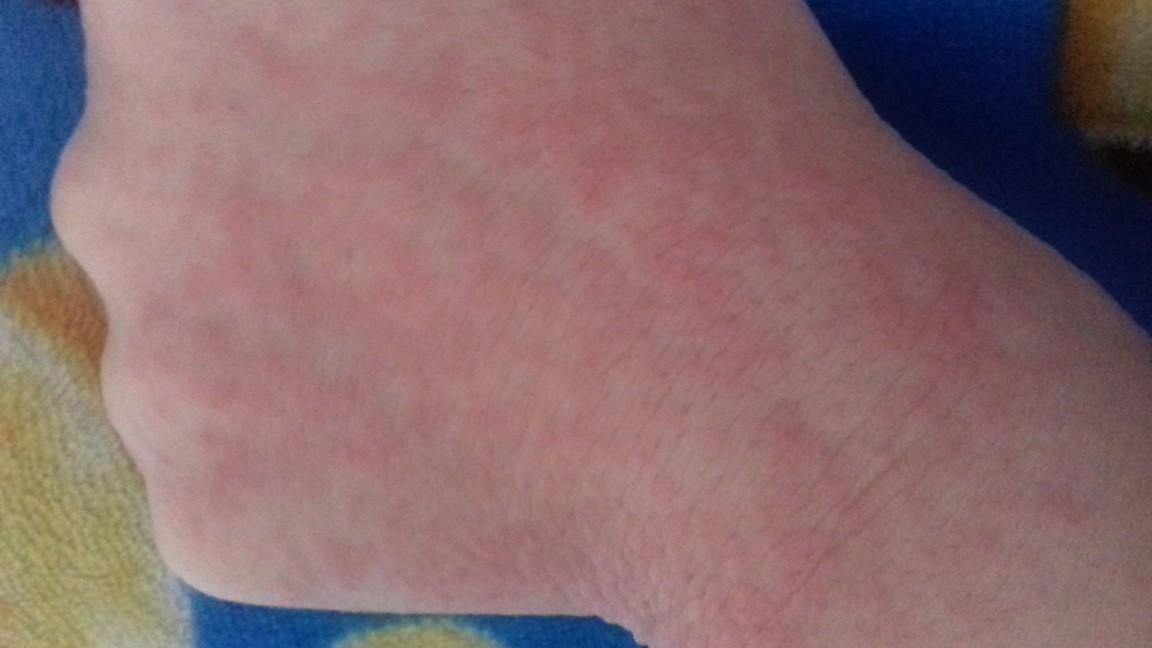 Сыпь чаще всего появляется на лице, конечностях и тыльной стороне рук и ног, но может поражать ладони и подошвы.
Сыпь чаще всего появляется на лице, конечностях и тыльной стороне рук и ног, но может поражать ладони и подошвы.
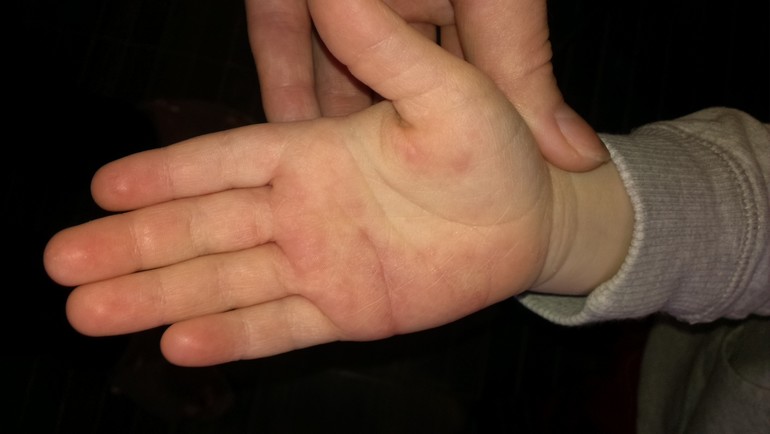 По словам Спаниера, прием их за полчаса до еды может сделать прием пищи и питья менее болезненным. Специалисты также рекомендуют безрецептурные обезболивающие, которые помогают снизить температуру. Сообщите педиатру, если температура у вашего ребенка остается высокой после приема обезболивающего.
По словам Спаниера, прием их за полчаса до еды может сделать прием пищи и питья менее болезненным. Специалисты также рекомендуют безрецептурные обезболивающие, которые помогают снизить температуру. Сообщите педиатру, если температура у вашего ребенка остается высокой после приема обезболивающего. Попробуйте приготовить ледяное мороженое из грудного молока для ребенка и пудинг, яблочное пюре, охлажденные супы или коктейли для детей старшего возраста.
Попробуйте приготовить ледяное мороженое из грудного молока для ребенка и пудинг, яблочное пюре, охлажденные супы или коктейли для детей старшего возраста.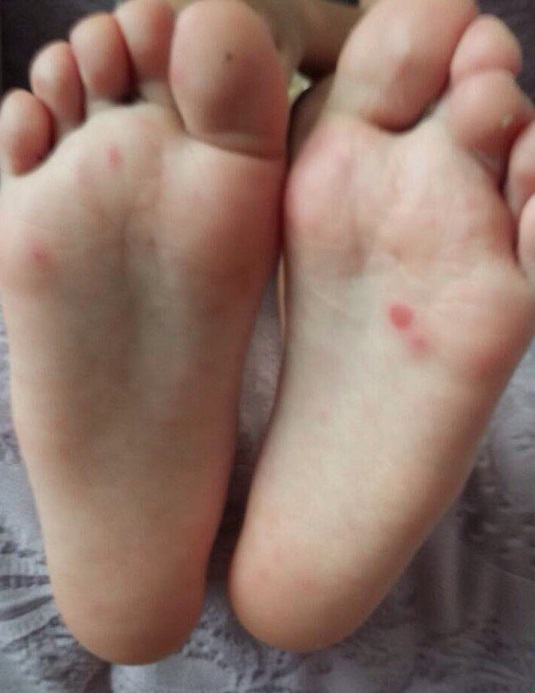
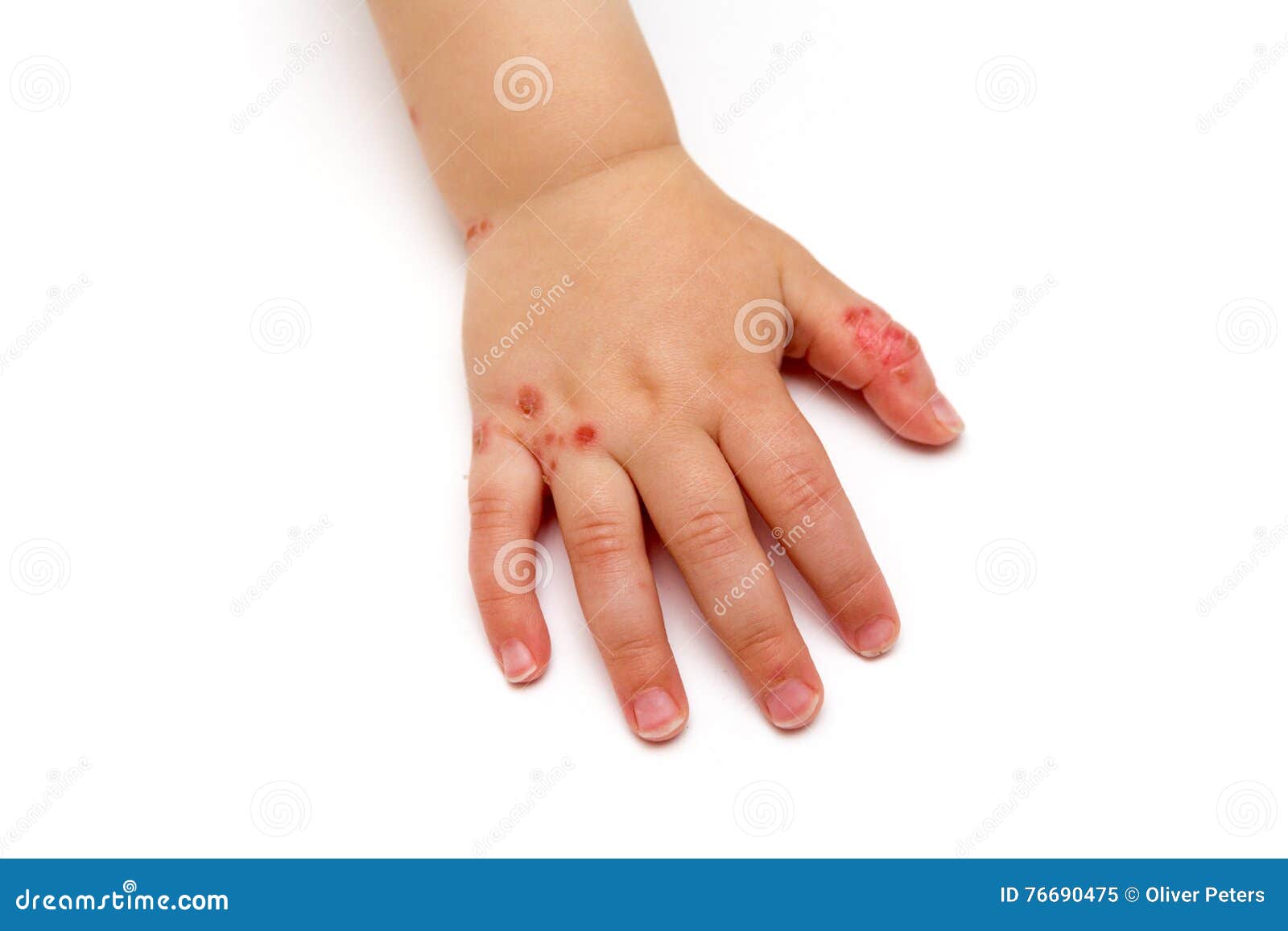


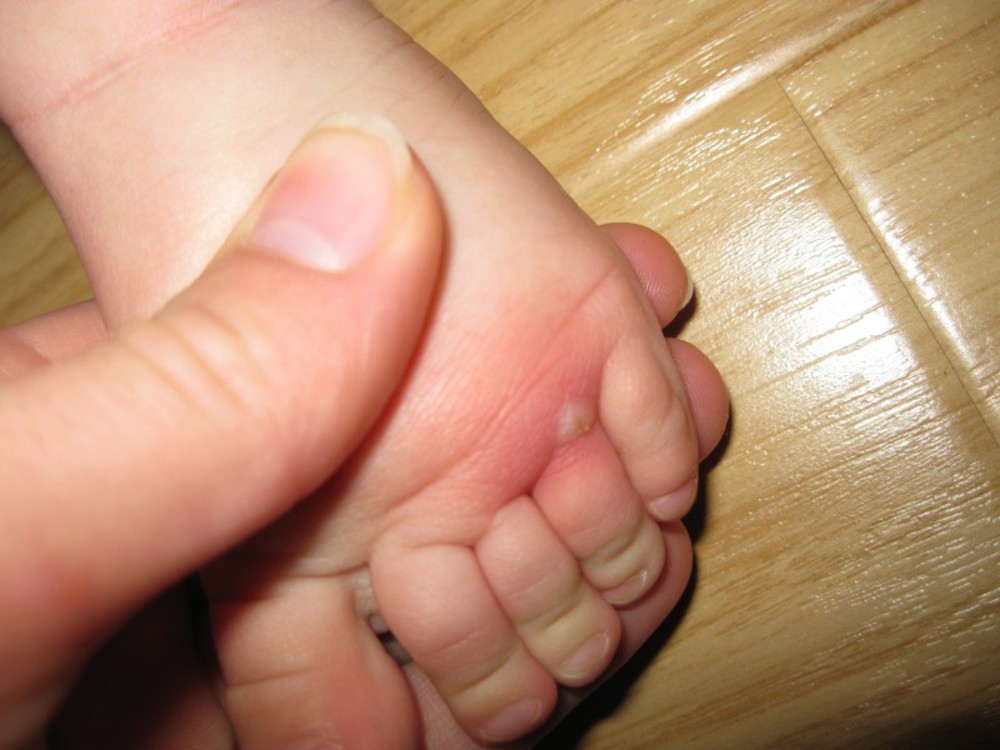 Доступно множество стероидов разной силы для местного применения.При чрезмерном применении стероиды потенциально могут повредить кожу, поэтому следуйте советам детского врача.
Доступно множество стероидов разной силы для местного применения.При чрезмерном применении стероиды потенциально могут повредить кожу, поэтому следуйте советам детского врача.
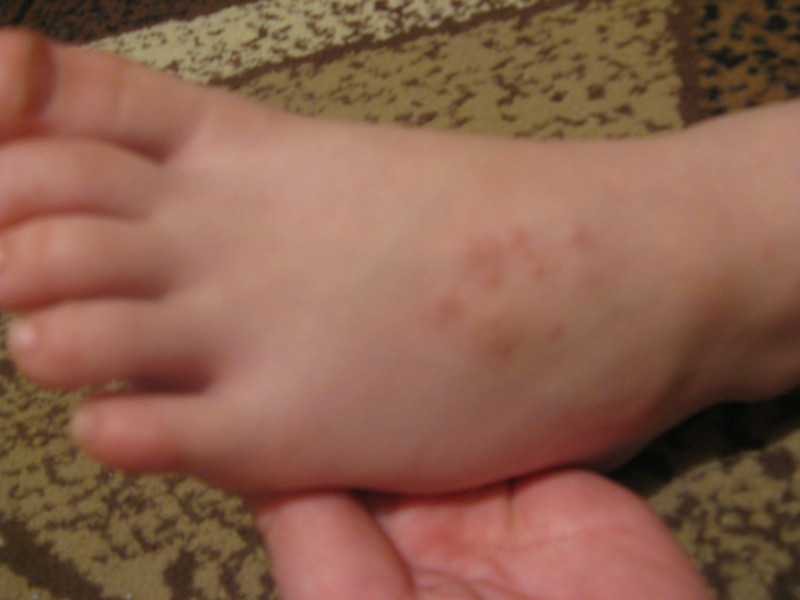 Во время болезни следует часто пить жидкость.Ледяная крошка и ледяные блоки успокаивают ротовую полость и обеспечивают жидкость
Во время болезни следует часто пить жидкость.Ледяная крошка и ледяные блоки успокаивают ротовую полость и обеспечивают жидкость