какие разрешены, особенности лечения, отзывы
Во время кормления грудью женщина старается соблюдать диету и не употреблять лекарств, которые могли бы навредить малышу. Но случается так, что при лактации женщине приходится принимать антибиотики. Это происходит, когда появляются заболевания молочных желез — лактостаз и мастит. Какие лекарства можно принимать, как это делать и, главное, как ускорить выздоровление и минимизировать вред, наносимый малышу, рассмотрим подробнее.
Антибиотики при мастите и лактостазе — обзор препаратов
На сегодняшний день фармакология предлагает большой выбор антибиотиков. Рассмотрим, какие из них применяются для лечения мастита и лактостаза.
Вильпрафен

 Вильпрафен входит в группу наиболее безопасных на сегодняшний день антибиотиков
Вильпрафен входит в группу наиболее безопасных на сегодняшний день антибиотиковВильпрафен — препарат группы макролидов, то есть антибиотиков естественного происхождения. Макролиды обладают бактериостатическим действием: прекращают деятельность и активность бактерий, не убивая их. Макролиды являются на сегодня самой безопасной группой антибиотиков.
Эффективность препарата
Вильпрафен способен воздействовать на следующие бактерии:
- хламидии;
- микоплазмы;
- уреаплазмы;
- стрептококки;
- стафилококки;
- анаэробные бактерии пептострептококки и клостридии;
- трепонема.
Принцип и сроки действия лекарства
Вильпрафен всасывается оперативно из желудочно-кишечного тракта, достигая максимальной концентрации через 1–2 часа после приёма.
Действие вильпрафена основано на подавлении синтеза белка и снижении скорости размножения патогенных бактерий.
Длительность курса лечения корректируется врачом в зависимости от вида заболевания, его тяжести и индивидуальных особенностей организма кормящей мамы. Диапазон допустимых сроков применения препарата — 5–21 день.
Как принимать препарат
Вильпрафен принимается между приёмами пищи. Это означает, что после еды должно пройти не менее часа, а следующее принятие пищи следует произвести не ранее, чем через 30 минут после употребления лекарства.
Вильпрафен по желанию пьётся таблеткой или растворяется в воде с целью получения суспензии. Воды при этом необходимо добавить 20 мл.
Если вдруг женщина забыла принять очередную дозу лекарства, необходимо сделать это как можно скорее. Но ни в коем случае не употреблять две таблетки одновременно, компенсируя пропущенный приём.
Побочные эффекты и противопоказания Вильпрафена
К побочным явлениям, случающимся на фоне приёма данного лекарственного средства, относятся:
- тошнота, рвота;
- расстройство стула;
- изжога;
- крапивница;
- молочница;
- отёк Квинке;
- редко — застой желчи и желтуха.
Препарат запрещено употреблять женщинам, у которых диагностированы следующие патологии и состояния:
- почечная недостаточность;
- аллергический ответ на данный препарат или аналогичные антибиотики из группы макролидов;
- недоношенность ребёнка.
Вильпрафен и кормление грудью
Данный препарат в незначительном количестве попадает в грудное молоко. Российские специалисты рекомендуют на время приёма лекарства прекратить грудное вскармливание.
Не согласны с ними европейские учёные. APILAM (Ассоциация по продвижению и культурным и научным исследованиям грудного вскармливания, г. Аликанте, Испания), совместно с Ассоциацией врачей США обозначают риск вильпрафена для младенца как «низкий». Мотивируя свои выводы тем, что данный антибиотик имеет меньшее время полувыведения из организма матери, нежели другие препараты этого же макролидного ряда.
В то же время в APILAM отмечают негативное влияние вильпрафена как препарата класса антибиотиков на микрофлору кишечника ребёнка. Также подчеркивается, что данный препарат не рекомендуется употреблять при кормлении грудью новорожденных и недоношенных детей.
Автору также пришлось на себе испытать данный антибиотик. Дочке было всего 2 месяца, когда из-за избытка молока лактостаз быстро перерос в серозный мастит с температурой выше 38°С. Тогда врач, принимавшая роды, прописала вильпрафен. Помог препарат не за день и не два — прошло не мне 3–4 суток с начала приёма лекарства, когда почувствовались первые улучшения. К сожалению, вылечить запущенный мастит данный препарат в случае автора не смог, пришлось дополнительно пройти курс антибиотика внутривенно в стационаре. При этом грудное вскармливание автор не прекращала ни в одном, ни в другом случае. Несомненно, ребёнок получил дозу антибиотиков. Параллельно с приёмом лекарств мамой давали пробиотики дочке (в нашем случае это был бифидумбактерин), что снижало вред препаратов. Таким образом удалось победить мастит и сохранить кормление дочери грудью.
Амоксициллин

 Амоксициллин относится к антибиотикам широкого спектра действия пенициллинового ряда
Амоксициллин относится к антибиотикам широкого спектра действия пенициллинового рядаАмоксициллин — антибиотик, относящийся к ряду полусинтетических аналогов пенициллина. Является лекарством широкого спектра действия.
Активность препарата
Амоксициллин способен бороться со следующими видами бактерий:
- стрептококки;
- стафилококки;
- сальмонеллы;
- шигеллы;
- гонококки.
В то же время данный препарат не действует на бактерии, способные вырабатывать бета-лактамазу — вещество, нейтрализующее антибиотик. Поэтому часто амоксициллин выпускается в комбинации с клавулановой кислотой. Это «телохранитель» амоксициллина, защищающий его от действия бета-лактамазы.
Принцип и сроки действия лекарства
Амоксициллин угнетающе воздействует на фермент, входящий в состав оболочки клеток бактерий. После того как «вредители» лишаются оболочки, клетка бактерии погибает.
В то же время лекарство имеет перекрестную резистентность с ампициллином — если против данного вида бактерий уже назначался и был бесполезен ампициллин, с вероятностью более 90% амоксициллин также не окажет должного лечения.
Принимается лекарство 7–10 дней. В случае, если «виновником» инфекции стала бактерия бета-гемолитического стрептококка, лечение длится не менее 10 дней. Делается это для того, чтобы не допустить появление частых при данном виде инфицирования осложнений на суставы и печень.
Как принимать препарат
Капсула с лекарством проглатывается целиком, запивать необходимо стаканом воды. Приём пищи не меняет скорость всасывания препарата.
Стандартная дозировка для взрослых, а также подростков массой тела более 40 кг включает 1,5–3 г в сутки. Желательно делить данную дозу на 3–4 приёма. Минимальное разделение — на 2 приёма, утром и вечером с интервалом в 12 часов.
В случае особо тяжёлого бактериального поражения ежедневная дозировка может быть увеличена до 4–6 г. Максимально возможная суточная норма — 6 г.
Дети с массой тела, составляющей меньше 40 кг, принимают препарат в диапазоне 40–90 мг на килограмм веса в сутки. Рекомендуется делить дозировку на 3 приёма — так препарат будет действовать максимально эффективно. Разделение на 2 приёма позволяется в том случае, когда лекарство даётся в максимальной концентрации.
Побочные эффекты и противопоказания амоксициллина
Амоксициллин может вызывать следующие побочные реакции:
- кандидозные поражения кожных покровов и слизистых;
- головокружения;
- тошнота, рвота;
- диарея;
- изменение цвета языка и зубов;
- крапивница;
- редко — конвульсии;
- анафилактический шок.
Приём данного лекарства следует немедленно прекратить и обратиться к врачу в случае появления следующих симптомов:
- длительная (более 1–2 дней) диарея;
- кореподобные высыпания на коже;
- отсутствие эффекта лечения;
- появление колита.
Запрещено принимать амоксициллин, если у женщины присутствуют следующие состояния:
- почечная и печеночная недостаточность в тяжёлой форме;
- аллергический ответ организма на пенициллины;
- язвенные поражения ЖКТ;
- мононуклеоз инфекционной природы;
- лимфолейкоз;
- бронхиальная астма.
Амоксициллин и кормление ребёнка грудью
Инструкция к препарату рекомендует прекращение грудного вскармливания на весь период приёма лекарства, либо разрешает — при условии оценки соотношения риска и необходимости.
APILAM подчёркивает очень низкий уровень опасности данного лекарства для малыша, поскольку концентрация попадания антибиотика в грудное молоко невелика и не вызывает у ребёнка негативных проявлений.
В случае автора данной статьи препаратом, который вылечил от мастита, стал амоксициллин. Одновременно с приёмом данного антибиотика посредством капельницы автор принимала антиаллергичное средство и пробиотик. Курс длился 7 дней, грудное вскармливание продолжала все время лечения. Болезнь прошла, не оставив следа.
Цефалексин

 Цефалексин — антибиотик широкого спектра действия, обладающий бактерицидными свойствами
Цефалексин — антибиотик широкого спектра действия, обладающий бактерицидными свойствамиЦефалексин относится к антибиотикам первого поколения, обладающим бактерицидным действием. То есть в отличие от макролидов, оказывает разрушительное действие на клетки бактерий, приводя к их гибели.
Эффективность препарата
Цефалексин активен в отношении следующих бактерий:
- стафилококки;
- стрептококки;
- нейссерии гонореи и менингита;
- сальмонелла;
- трепонема.
Препарат не действует при «атаке» бактериями следующих видов:
- псевдомонады:
- анаэробные бактерии;
- стафилококки, устойчивые к метициллину.
Принцип и сроки действия лекарства
Данный препарат основывает своё действие на проникновении в клеточную стенку бактерий и блокировании её синтеза. Что в итоге приводит к гибели враждебного микроорганизма.
Принимается цефалексин в среднем 7–14 дней. При поражении организма бактерией бета-гемолитического стрептококка — не менее 10 дней.
Как принимать препарат
Цефалексин употребляется внутрь, запивается небольшим количеством негазированной воды. Всасывание препарата не зависит от еды, поэтому принимать лекарство можно в любое время относительно приёма пищи.
Взрослым суточная дозировка составляет 1–4 г. Но в большинстве случаев приём 1 г каждые 12 часов, что в общей сложности составляет 2 г в сутки, является достаточной дозой для подавления инфекции.
В тяжёлых случаях предусмотрено увеличение до 4 г в сутки. Если же требуется увеличение до 5 г, рекомендуется изменить метод введения препарата — минуя желудочно-кишечный тракт (капельница).
Побочные эффекты и противопоказания цефалексина
Препарат может вызывать следующие побочные реакции:
- крапивница и кожный зуд;
- аллергический отёк;
- головная боль;
- нарушения сна;
- редко — галлюцинации и судороги;
- желудочные боли;
- тошнота, рвота;
- диарея;
- снижение аппетита;
- сухость во рту;
- редко — токсический гепатит.
Лекарство запрещено к употреблению при наличии следующих патологий:
- аллергическая чувствительность к цефалексиму или дополнительным компонентам препарата;
- тяжёлые почечные поражения;
- печёночная недостаточность.
Цефалексин и кормление грудью
Цефалексин в незначительных количествах выделяется в грудное молоко, поэтому при лактации его употребление рвзрешено, но с осторожностью и под контролем врача.
APILAM оценивает уровень риска для младенца как «очень низкий» и подчёркивает, что доза, переданная через грудное молоко, является клинически незначительной.
Флуклоксациллин

 Флуклоксациллин является полусинтетическим антибиотиком широкого спектра действия
Флуклоксациллин является полусинтетическим антибиотиком широкого спектра действияФлуклоксациллин принадлежит к классу полусинтетических антибиотиков пенициллина, обладающих широким спектром действия. Имеет также бактерицидные свойства.
Эффективность препарата
Флуклоксациллин оказывает лечебное действие при поражении организма следующими видами бактерий:
- стрептококки;
- стафилококки;
- нейссерии гонореи и менингита;
- сигелла;
- сальмонелла;
- кишечная палочка.
При этом препарат обладает устойчивостью к пенициллиназе — ферменту, вырабатываемому бактериями, способному подавлять деятельность антибиотиков. Это делает его эффективным там, где не справятся другие средства пенициллинового ряда.
Принцип и сроки действия лекарства
Флуклоксациллин действует на стенки бактериальных клеток, нарушая их биосинтез. Особенно активен препарат против бактерий, находящихся на стадии роста.
Приём достаточной для подавления инфекции концентрации достигается в течение 7–10 дней — столько и длится курс. В тяжёлых случаях лечение может быть продлено до 2–3 недель.
Как принимать препарат
Флуклоксациллин принимается внутрь, запивая небольшим количеством воды. Относительно приёма пищи: выпивать таблетку необходимо либо за 1 час до еды, либо через 2–3 часа после.
Обычная дозировка при назначении флуклоксациллина — 2,5–5 г в сутки с распределением на 4 приёма. В тяжёлых случаях бактериального поражения дозировка может быть увеличена до 8 г в день. Максимальное количество — 12–16 г в сутки.
Побочные эффекты и противопоказания
Флуклоксациллин способен вызвать следующие побочные эффекты:
- тошнота, рвота;
- диарея;
- гепатит;
- колит;
- аллергический ответ.
Препарат имеет следующие противопоказания:
- гиперчувствительность;
- тяжёлые поражения печени;
- почечная недостаточность;
- заболевания глаз.
Флуклоксациллин и кормление малыша грудью
Данный препарат считается совместимым с грудным вскармливанием. При увеличении дозировки и/или времени приёма флуклоксациллина необходима консультация лечащего врача.
APILAM также охарактеризовывает уровень опасности препарата как «очень низкий», подчеркивая незначительность проникновения в грудное молоко. При этом отмечая, что в Европе данное лекарство активно используется при лечении мастита — благодаря своей эффективности против бактерии стафилококка и относительной безопасности.
Таблица: стоимость препаратов против лактостаза и мастита
Отзывы об антибиотиках
Лечение антибиотиками для кормящих мам
Чтобы антибиотики принесли максимум пользы и не нанесли существенного вреда маме и малышу, во время приёма антибиотиков рекомендуется соблюдать следующие меры:
- Параллельно с курсом антибактериального средства пропивать курс пробиотиков — как маме, так и малышу. Пробиотиков представлено сегодня множество, наиболее часто назначаемые врачами: для мамы — Линекс, Хилак Форте; для ребёнка — Бак-сет бэби, Бифиформ, Бифидумбактерин.
- Несмотря на антибиотики, необходимо кормить малыша грудью — как можно чаще, желательно ежечасно. Ребёнок — лучшее лечение лактостаза и профилактика мастита. Ни один молокоотсос не справится с застоем так, как это сделает малыш. Выбор антибиотиков, совместимых с грудным вскармливанием, достаточно широк.
- Распределять приём лекарства таким образом, чтобы ребёнок получил минимальную дозу препарата. Это определяется по времени максимальной концентрации антибиотика в крови, которую можно узнать из инструкции к нему.
- Оптимальное время приёма лекарства — вечером перед сном, после вечернего кормления. Это обеспечит самый длительный промежуток между попаданием препарата в кровь матери и кормлением.
Автор на собственном опыте испытала важность приёма пробиотиков и особенно назначения их ребёнку. На фоне приёма мамой лекарств у дочки в 2 месяца появилось расстройство стула. Но благодаря пробиотикам её состояние нормализовалось ещё до окончания курса антибиотиков.
Народные рецепты как вспомогательное средство от мастита и лактостаза
Существенно облегчить состояние при лактостазе и даже предотвратить мастит помогут народные средства — компрессы, пользу которых признала даже официальная медицина.
Состав и техника изготовления компрессов

 На начальном этапе лактостаза поможет компресс из капустного листа
На начальном этапе лактостаза поможет компресс из капустного листаОсновной ингредиент компрессов — лист привычной нам белокочанной капусты. Данное растение издавна славится своим свойством «вытягивать» воспаления. Комбинации прочих ингредиентов можно варьировать:
- капуста-свёкла;
- капуста-морковь;
- капуста-картофель.
Капустный лист для компресса готовится следующим образом:
- Капуста разделывается осторожно на листы — так, чтобы не разорвалось полотно.
- Листья складываются в глубокую чашу и обдаются кипятком. Остужаются.
- Остывшие до комнатной температуры листья отбиваются молотком для мяса до состояния «тряпочки».
Все листья складываются в чашку и убираются в холодильник. По мере замены компресса используются.
При неосложнённом лактостазе достаточно компресса только из капустного листа, который прикладывается к поражённой груди по мере нагревания в течение дня.
Когда лактостаз запущен или развился мастит, компрессы делают составные.
Прочие ингредиенты, перечисленные выше, трутся на крупной тёрке, с них отжимается сок — так, чтобы не капало.
Составляется компресс следующим следующим образом:
- Берётся целлофановый пакет, рвётся по бокам так, чтобы получился длинный прямоугольник.
- На пакет кладутся два листа на расстоянии молочных желез, углублением вверх — так, чтобы получились 2 чашечки на грудь.
- Внутрь капустных чашечек тонким слоем с утолщением на проблемных местах груди раскладывается натертый прочий ингредиент, к примеру, свёкла.
- Осторожно компресс вместе с пакетом накладывается чашечками на грудь и сверху прижимается бюстгальтером.
- Сверху конструкции вокруг туловища оборачивается тёплая мягкая ткань.
Особенности выбора ингредиентов
Из прочих ингредиентов, дополняющих действие капустного листа, предпочтение отдается свёкле. Данный овощ считается наиболее действенным при снятии отёка с молочной железы.
Основной же выбор идёт по времени действия ингредиента:
- натёртый картофель сохраняет своё действие не более чем на 1–1,5 часа;
- морковь можно оставить в компрессе на 1,5–2 часа;
- свёкла действует до 2,5 часов.
Таким образом, на ночь рекомендуется делать компресс со свёклой, поскольку она позволяет не просыпаться каждый час для замены ингредиентов и капустного листа.
Компресс с магнезией

 Компресс с магнезией позволяет увеличить время ношения до 3 часов
Компресс с магнезией позволяет увеличить время ношения до 3 часовОтдельное место занимает компресс, сделанный с магнезией. Данный вид наложения более удобен, поскольку позволяет реже менять компресс — до 3 часов непрерывного ношения. Это позволяет осуществлять замену только перед кормлением.
Минус магнезии состоит в меньшей по сравнению с капустным листом и другими овощами действенностью. Как правило, такие компрессы назначаются в самом начале лактостаза.
Готовится компресс с магнезией следующим образом:
- Берётся бинт, от него отрезаются два лоскута примерно 30 см длиной и складываются в квадраты — так, чтобы поместились в чашечки бюстгальтера.
- В середине полученных квадратов вырезается дырочка для соска. Раствор ни в коем случае не должен лежать на соске и ореоле!
- Готовится раствор: пакет магнезии разводится в стакане воды комнатной температуры.
- Квадраты из бинта окунаются в раствор и отжимаются — так, чтобы не капало.
- Бинты с магнезией укладываюся в компресс в очередности магнезия-пакет-бюстгальтер-шарф.
Важно помнить, что если при использовании овощных компрессов молочные железы перед кормлением достаточно промыть проточной водой, то после компресса с магнезией перед тем, как дать грудь малышу, обязательно тщательно её помыть с использованием детского мыла.
Одного приготовленного раствора хватает на день. В следующие сутки, даже если раствор остался, необходимо его вылить и приготовить свежий.
Советы при использовании компрессов и для быстрого излечения

 При застойных явлениях груди бюстгальтер должен быть специального назначения — для кормления, который правильно поддерживает железы
При застойных явлениях груди бюстгальтер должен быть специального назначения — для кормления, который правильно поддерживает железыАвтор, прошедший путь от лактостаза к серозному маститу с двумя курсами антибиотиков, советует следовать следующим правилам, чтобы излечение произошло как можно скорее:
- чтобы ночами не мучиться и спокойно спать, капустные листья и овощи лучше подготовить заранее — так, чтобы можно было достать из холодильника заготовки и быстро вложить в компресс;
- бюстгальтер использовать только специальный для кормления, он правильно поддержит грудь и не будет передавливать протоки;
- избегать спать на больной груди, поскольку повышение температуры, образующееся в данном случае, приводит к распространению и усилению воспалительного процесса;
- все овощи ужасно красят бельё, поэтому бюстгальтер надевать такой, чтобы было не жалко выкинуть.
Свою рекомендацию даёт также специалист по грудному вскармливанию Вероника Силина:
При лактостазе и мастите необходимо чаще давать малышу на кормление больную грудь — так ребёнок будет помогать избавляться от застойных явлений. Во время кормления чередуйте позиции, чтобы ребёнок опустошал разные доли, особенно закупоренную.
Вероника Силина, специалист по грудному вскармливанию
Личная беседа с автором
Таким образом, с лактостазом и маститом можно и нужно бороться — с помощью антибиотиков, народных рецептов и, конечно, частыми кормлениями. И чем раньше будут начаты процедуры по излечению, тем больше шансов сохранить грудное вскармливание и вырастить здорового малыша.
Имею два высших образования — журналист и переводчик. Работаю в сфере производства взрывозащищённого оборудования. Недавно стала мамой. Оцените статью: Поделитесь с друзьями!Назначение антибиотиков в лечении лактостазе
Примерно у половины молодых мам, которые кормят грудью своих малышей, случаются проблемы с нормальным функционированием молочных желёз. Как свидетельствует ВОЗ, каждая пятая женщина при лактации обращается к специалисту с проблемой лактостаза.
Содержание статьи
Отличительные черты лактостаза и мастита
Лактостаз и мастит – это два патологических процесса грудной железы у кормящей женщины, которые тесно переплетаются по клиническим проявлениям и причинам возникновения. Поэтому практическое лечение у этих заболеваний отличается только в частностях.
Проблемы с молочными железами в период кормления возникают у 3 — 25% женщин во всём мире. Подобные расхождения статистических цифр свидетельствуют о том, что современная медицина в настоящее время не может чётко определить разделительные черты этих патологических процессов. Этот фактор мешает в конкретной разработке медикаментозного лечения, в частности, назначению антибиотиков при лактостазе.
Обычно гинекологи разделяют такие понятия, как лактостаз, переходящий или не переходящий в мастит, и сам лактационный мастит, возникший на фоне лактостаза. Существует мнение, что необходимо разделять маститы на инфицированные и на асептические. При этом последние считаются истинным лактостазом.
Заболевания молочной железы, возникающие у женщин в первые 0-6 месяцев кормления грудью, имеют градацию. Различные нарушения целостности кожных покровов груди, особенно сосков и ареолы могут иметь истинный лактостаз, послеродовой мастит и всевозможные виды абсцессов молочной железы.
Возникновение проблем с грудью у молодой мамы обычно начинается вследствие неправильного прикладывания младенца к молочной железе, нарушения самого процесса кормления и сцеживания, недостаточного внимания к личной гигиене.
Патологическая микробная флора женского организма не оказывает значительного воздействия на возникновение мастита. Как ни странно, но уровень патологической флоры в сосудистом русле молодой мамы не имеет прямой зависимости от частоты возникновения воспалительных процессов в её молочной железе. Доказано, что содержание антибиотиков в молоке женщины, проходящей антибактериальную терапию из-за воспалительных процессов в организме, практически не отличается от состава молока у обычных здоровых мам.
Причины и механизмы возникновения лактостаза
Возникновение любых проблем с молочными железами в период лактации имеет вполне определённый и каскадный характер. Нарушения в технике кормления и сцеживания приводят к различным трещинам и потёртостям в области ареолы и соска, которые в момент кормления приводят к выраженному болевому синдрому. Боль при кормлении приводит к отрицательному отношению молодой матери к самому процессу грудного вскармливания, что уменьшает сам период кормления и приводит к недостаточному опорожнению молочной железы от молока. Иногда причины застоя в груди у женщины не удаётся определить. Антибиотики в этот период лактостаза предполагается не применять.
Лактостаз в молочных железах приводит к усилению боли в груди и способствует эффекту пролиферации жидкой фракции грудного молока в интерстициальное пространство, что, в свою очередь, стимулирует нарастание отёка и ещё большей болезненности при кормлении. Кроме этого, происходит закупорка молочных протоков так называемой сливочной пробкой и резким выбросом в ткани груди цитокинов. Эти процессы и приводят к воспалению молочной железы и началу мастита.
Когда в молочной железе возникает воспаление тканей, процесс лактации ещё более усложняется, кормление и сцеживание становиться практически невозможным, а это ещё больше усиливает патологические процессы в груди. Возникает эффект замкнутого круга.
Химический состав грудного молока, скопившийся в поражённой молочной железе, резко изменяется, содержание солей натрия и хлора в нём увеличивается, а само оно по консистенции становится очень вязким. Лактостаз в 35 — 55% случаев переходит в мастит.
Рекомендуем прочесть статью о лактостазе. Как возникает лактостаз, как правильно организовать режим вскармливания, чтобы не допустить развития лактостаза, какие методы лечения лактостаза существуют, какие могут быть осложнения вы можете подробнее прочесть в этой статье.Лечение лактостаза
Сам лактостаз не требует в первые 2 — 3 дня болезни медикаментозного лечения. Специалистам рекомендуется стремиться к налаживанию процессов сцеживания из поражённой груди, регулярно добавлять к лечению физиопроцедуры, которые приводят к снятию отёка и уменьшению болевого синдрома, и проводить психологический тренинг с женщиной. Однако если за это время не удаётся нивелировать проблемы груди у молодой дамы, процесс требует более тщательного и углублённого медикаментозного воздействия.
В первую очередь необходимо провести ультросонграфичиское исследование молочной железы и получить консультацию хирурга-маммолога. Назначение специализированных препаратов необходимо через 2 — 3 дня после первых проявлений заболевания. При выборе антибиотиков необходимо помнить, что их назначение не всегда приводит к необходимому эффекту, а часто даёт стёртую клинику.
Антибиотики при лактостазе являются вынужденной мерой и предшествуют скальпелю хирурга.
Существует масса препаратов для лечения воспалительного процесса молочной железы. Давайте вместе вспомним основные из них:
- «Флемоксин» — препарат, который является основным в лечении лактостаза. Может регулярно применяться в амбулаторной практике, так как практически безопасен. Существует масса вариантов этого лекарственного средства, например, «Алютаб», который используется в любых видах и формах.
- Словенский препарат «Амоксиклав» содержит массу необходимых веществ и максимально предотвращает возникновение мастита у молодых женщин.
- Ещё одним достаточно известным препаратом является производное соединение клавуалановой кислоты и амоксициллина. В современном медицинском реестре этот препарат значится как «Аугментин», что позволяет ему воздействовать на материнский организм, обладая минимальным проходом через плацентарный барьер.
Отдельной страницей хочется подчеркнуть ложное представление о безвредности практического применения препаратов «Вильпрафена» или «Джозамицина» в лечении лактостаза. В рекомендациях к применению этих антибиотиков сказано, что они разрешены к употреблению при беременности и лактации у кормящих женщин только после консультации с врачом-гинекологом. Организация ВОЗ рекомендует эти препараты как средство для лечения хламидиоза у беременных и кормящих.
Однако наши специалисты нашли зависимость от воздействия лекарственных средств при лечении лактостаза с массой побочных эффектов. Сюда можно отнести: тошноту, диспепсические явления, подъём артериального давления и другие специфические проявления, не дающие спокойствия молодой маме. Поэтому любое самостоятельное лечение лактостаза может привести к различным побочным эффектам и к переходу заболевания в острый мастит
Похожие статьи
ЛАКТОСТАЗ: причины, механизм развития, лечение и профилактика
Главная > Статьи > ЛАКТОСТАЗ: причины, механизм развития, лечение и профилактикаЛактостаз является следствием дисфункции молочных желез у женщин при грудном вскармливании между выработкой и выделением молока, приводящей к застою молока.
Лактостаз многими специалистами рассматривается как количественное несоответствие между повышенной или часто нормальной выработкой молока и его недостаточным оттоком.
ПРИЧИНЫ ЛАКТОСТАЗА
I. Повышенная секреция молока
Избыточная выработка молока заключается в том, что вырабатывается больше молока, чем это требуется для ребенка. Обычно нормализация между выработкой молока и его оттоком наступает в течение первых 2 недель после рождения ребенка.
II. Анатомо-физиологические факторы возникновения лактостаза
1. Варианты строения молочных желез. Это касается, прежде всего, женщин с большой, провисающей грудью. Ребенок не может полностью опустошить молочные протоки, что приводит к формированию застоя молока.
2. Аномальное строение соска молочной железы. Невыраженные, особенно плоские соски не позволяют ребенку правильно захватывать и держать сосок. В этом случае, молочные железы кормящей матери недостаточно опорожняются, что в конечном результате может привести к лактостазу.
3. Анатомическое строение протоков молочных желез. При узких и извилистых молочных протоках, особенно их сочетании, резко повышается вероятность развития лактостаза.
4. «Молочная пробка». Закупорка «молочной пробкой» одного или нескольких млечных протоков приводит к механическому прекращению оттока молока и является причиной лактостаза на фоне проводимого грудного вскармливания.
5. Трещины соска и ареолы. Повреждение целостности кожи на сосках молочных желез приводит к затруднению грудного вскармливания, вплоть до отказа от него, повышается вероятность развития не только лактостаза.
6. Диффузная фиброзно-кистозная мастопатия. Отмечено, что при мастопатии в молочных железах разрастается фиброзная ткань, которая имеет очень плотную структуру и может сдавливать протоки молочных желез, нарушая отток молока при грудном вскармливании.
7. Травмы молочных желез. Различные виды травм (ушибы, удары в результате падений и т.д.) молочной железы ведут к нарушению морфологии и функционированию проточно-дольковой системы и формированию застоя молока.
8. Переохлаждение молочных желез. Сильное переохлаждение ведет к тому, что молочные протоки сильно сужаются, что резко затрудняет отток молока и может способствовать развитию лактостаза.
III. Поведенческие факторы возникновения лактостаза
1. Неправильное прикладывание ребёнка к груди, когда не все дольки находятся в равном «физиологическом положении» может привести к передавливанию молочных протоков. Это ведёт к быстрому развитию не только лактостаза, то и к травмированию соска с появлением трещин.
2. Недостаточное опорожнение груди, как и нерегулярное опорожнение груди с высокой вероятностью может закончиться застоем молока.
Слишком большие временные промежутки во время грудного вскармливания, превышающие 3 часа, часто ведут к застойным явлениям.
3. Дополнительное сцеживание молока может привести к дополнительной его выработке, которую ребенок не осилит, что может привести к возникновению лактостаза.
IV. Другие факторы
1. Тесное нижнее белье. Ношение тесного нижнего белья, в особенности бюстгальтера, приводит к пережатию молочных протоков и к застою молока.
2. Стресс и недосыпание могут привести к физиологическому сужению протоков, нарушению оттока, в результате чего появляются очаги застоя молока в молочных железах.
3. Тяжелый физический труд может привести к пережатию молочных протоков, к затруднению оттока молока у кормящей матери, результатом чего может стать лактостаз.
4. Сон на животе также может привести к пережатию молочных протоков и к застою молока.
МЕХАНИЗМ РАЗВИТИЯ ЛАКТОСТАЗА
Формирование лактостаза характерно для первородящих женщин в первые недели и месяцы после родов. Причем лактостаз в первые дни после родов патогенетически отличается от застоя молока при проводимом регулярном грудном вскармливании.
В первые дни после родов быстрое снижение уровня плацентарных стероидов на фоне резкого повышения секреции пролактина приводит с одной стороны к накоплению молока в альвеолах молочной железы, с другой стороны вызывает отек тканей молочной железы и сдавление её протоков. Ситуация осложняется отсутствием стимуляции сосково-ареолярной зоны, ранним прикладыванием ребенка в первые часы после родов и сцеживания молочных желез, что в сумме отражается в низкой продукции окситоцина и парезе млечных протоков. В результате недостатка окситоцина молоко застаивается в альвеолах и не поступает в молочные протоки. Все эти явления в итоге приводят к отеку, нагрубанию и болезненности молочных желез.
Установлено, что независимо от причины возникновения, некупированный лактостаз патогенетически протекает по стандартной схеме и, как правило, завершается маститом.
ЛЕЧЕНИЕ ЛАКТОСТАЗА
Терапия лактостаза комплексная и включает в себя изменение режима и кратности кормления, проведение консервативной терапии.
Режим и методика грудного вскармливания при лактостазе.
Следует отказаться на время от попеременного кормления грудью в пользу кормления двумя грудями через каждые 1,5–2 часа, при необходимости интервал кормления следует сократить до часа. Обязательными являются ночные кормления.
Роль, техника сцеживания.
Сцеживание остается важным звеном борьбы и при лактостазе должно проводиться не только аккуратно, но и технически правильно.
С этой целью для преодоления лактостаза показал свою эффективность молокоотсос, перед применением которого необходимо провести мягкий и нежный массаж проблемных участков, тепловые процедуры.
При лактостазе сцеживание проводится до состояния комфорта, а не до «последней капли», чтобы не усилить выработку и приток молока.
Правила сцеживания при лактостазе. Следует обхватить молочную железу с уплотнением одноименной рукой так, чтобы она лежала на ладони, большой палец сверху, остальные поддерживают и приподнимают её. При этом молоко будет оттекать безболезненно, сосок не будет травмироваться. Одновременно другой свободной рукой проводится массаж области уплотнения в направлении от периферии к центру молочной железы, освобождая её от молока.
Облегчает сцеживание прием таблетки но-шпы за 20–30 минут до кормления, теплая грелка, приложенная к груди и сцеживание после кормления ребенка. Можно проводить эти мероприятия и делать это под тёплым душем.
Следует отметить, что сильное сдавливание молочных желез при грубом сцеживании может привести к травматизации дольково-протоковой системы молочных желез и может привести к развитию мастита.
Изменение позы ребенка и матери во время кормления при лактостазе
При лактостазе нужно использовать позы, способствующие освобождению молочной железы от молока в тех областях, где оно застоялось. В таких случаях часто эффективным оказывается кормление из-под руки.
Массаж молочных желез
При проведении массажа молочных желез все движения должны быть мягкими, плавными, по направлению от основания груди к соскам.
Тепловые и холодовые процедуры
Для достижения эффекта перед кормлением и сцеживанием рекомендуется принимать теплый душ, либо прикладывать на молочные железы влажные теплые салфетки, что способствует улучшению оттока молока. После кормления используют холодовые аппликации на 10–15 минут, что позволяет уменьшить выработку молока.
Мази и компрессы
Задача всех мазей и компрессов уменьшить отек молочной железы и улучшить отток молока, снимая спазм млечных протоков. Используются сульфат магнезии, мази: траумель С, малавит.
Применение ультразвука
Для купирования лактостаза применяется ультразвук, обычно назначается 3–4 процедуры, датчиком ультразвукового аппарата для физиотерапии делается массаж молочной железы над уплотнением, после этого необходимо молоко сразу сцедить.
Медикаментозное уменьшение секреции молока
Схема лечения лактостаза 1. Назначается бромокриптин (парлодел) по 2,5 мг 2 раза в сут. в течение 2–3 дней. Добавляется бережное сцеживание молочных желез через 2–3 часа после начала приема препарата в течение 1–2 дней, грудное вскармливание – через 1 час.
Схема лечения лактостаза 2. Назначается достинекс 1 мг по ? табл. 1 раз в день в течение 1–2 дней, грудное вскармливание – через 1 час.
Схема лечения лактостаза 3. Накожные аппликации 2,5 г 1% прожестожель гель 1 раз в день в течение 2 дней, дополнительно проводится сцеживание молочных желез – через 15–20 мин после аппликации, грудное вскармливание – через 1 час.
Оптимальное сочетание: бромокриптин + прожестожель, достинекс + окситоцин.
Окситоцин при лактостазе
При выраженном лактостазе можно использовать сублингвальное введение препарата по 2 капли за 15 мин. до кормления. В редких случаях используют внутримышечное введение окситоцина однократнов дозировке 0,2–0,3 мл.
Антибиотики при лактостазе не показаны.
НПВС. Прием парацетамола и других препаратов нестероидных противовоспалительных средств (НПВС) возможен, особенно при выраженном болевом синдроме и на грудное вскармливание не влияет.
Медикаментозное подавление лактации
При отсутствии ожидаемого эффекта в течение 1,5–2 суток следует проводить тщательную дифференциально-диагностическую процедуру для исключения лактационного мастита. С этой целью обязательно повторное проведение УЗИ молочных желез с пункционной биопсией проблемного участка молочной железы толстой иглой.
Если применение всех мероприятий при лактостазе неэффективно, более того имеется угроза развития или развился мастит, встает вопрос о полном прекращении лактации.
Более известно и наиболее часто на практике с этой целью применяется бромокриптин по схеме: по 2,5 мг 2–3 раза в сутки в течение 3–5 дней. Лактация прекращается за пару дней при приеме таблеток по схеме.
Из современных препаратов с этой целью применяется достинекс в дозировке 1 табл. 1 раз в день в течение 2-х дней. Лактация обычно прекращается за 1 сутки. Редко из-за неэффективного подавления лактации приходится продлевать курс лечения до 3-х дней.
ПРОФИЛАКТИКА ЛАКТОСТАЗА
1. Правильное положение ребенка у груди позволяет кормящей женщине избежать многих проблем и осложнений.
Признаки правильного прикладывания:
- Тишина во время кормления (за исключением звуков, сопровождающих глотание ребенком порции молока). Другие звуки, в частности «цоканье» или «чмоканье» свидетельствуют о нарушенном вакууме и недостаточно эффективном сосании.
- Рот ребенка широко раскрыт (угол не менее 130–140?), подбородок плотно прижат к груди матери, нижняя губа полностью вывернута, язык прикрывает нижнюю десну и виден в углу рта.
- Матери не больно кормить, сосок по окончании кормления равномерно вытянут, имеет форму цилиндра. Деформированный сосок говорит о нарушенной технике прикладывания.
2. Критерии правильного сосания:
- Ребенок сосет медленно, ритмично, глубоко.
- Нет втягивания воздуха (со звуком) и раздувания щек.
- У ребенка во время сосания ритмично двигаются уши.
3. Признаки неправильного сосания:
- Ребенок сосет (“жует”) только сосок; язык новорожденного взаимодействует только с кончиком соска.
- Губы (десны) надавливают только на сосок, а не на всю ареолу.
- Губы всасываются внутрь ротовой полости.
4. Кормление по требованию ребенка. Необходимо прикладывать его к груди по любому поводу, предоставив возможность сосать грудь, когда он хочет и сколько хочет. Это очень важно не только для насыщения ребенка, но и для его ощущения комфорта и защищенности.
5. Продолжительность кормления регулирует ребенок. Не следует отрывать ребенка от груди раньше, чем он сам отпустит сосок. Это может привести к недостаточному опорожнению молочной железы.
6. Ночные кормления ребенка обеспечивают устойчивую лактацию и предохраняют женщину от застоя молока. Кроме того, ночное молоко считается наиболее полноценным.
7. При раздельном грудном вскармливании по очереди двумя грудями промежуток времени между кормлениями не должен превышать 3 часа, включая ночной период. При появлении застойных явлений промежуток нужно сокращать до 2 часов, или вовсе перейти на грудное вскармливание двумя грудями.
8. При склонности к развитию лактостаза каждое кормление надо проводить из обеих молочных желез, при этом заканчивают кормление той же грудью, с которой начинали. Такая техника кормления способствует лучшему опорожнению и дренированию молочных желез, исключает травмирование сосков, а также препятствует заглатыванию ребенком воздуха.
9. Не следует перекладывать ребенка ко второй груди раньше, чем он высосет первую грудь, это может привести к застою молока.
10. При наличии трещин следует применять средства, способствующие скорейшему заживлению (бепантен, пурелан 100, авент и др.)
11. Для профилактики образования трещин следует исключить частое мытье грудей до и после кормления.
Частое мытье груди приводит к удалению защитного слоя жиров ареолы и соска, что приводит к образованию трещин. Молочные железы следует мыть не чаще 1 раза в день во время гигиенического душа. Если женщина принимает душ реже, то и в этом случае следует протирать перед кормлением влажной салфеткой без использования мыла.
12. Дополнительное сцеживание молока. При правильно организованном грудном вскармливании молока вырабатывается ровно столько, сколько нужно ребенку, поэтому необходимости в сцеживании после каждого кормления не возникает. Необходимость сцеживания появляется при недостаточном отсасывании его ребенком и/или застое молока.
мазь, ношпа, антибиотики, димексид, ультразвук и прочее
Вопрос о том, как лечить лактостаз в домашних условиях, возникает у большинства мам при появлении проблем с грудным кормлением. Многие в качестве решения проблемы ошибочно приобретают Димексид: при лактостазе обработка пораженной области этой мазью может повлечь за собой отказ малыша от груди. Важно при выборе лекарства консультироваться со специалистом.

Чаще всего с таким заболеванием сталкиваются первородящие женщины. Однако данная проблема может возникнуть и у более опытной мамы.
Симптомы лактостаза
Лактостаз – это явление, при котором забиваются молочные протоки, и происходит застой молока в груди.
С началом развития лактостаза грудь становится твердой и болезненной. При ощупывании чувствуются комочки — это скопление молока в определенных частях молочной железы. У кормящей мамы может сильно подняться температура, появиться слабость и лихорадка. Позже на груди могут возникнуть красные пятна, при ощупывании которых женщина ощущает боль.
При появлении симптомов заболевания необходимо немедленно обращаться к врачу. Если же нет возможности получить медицинскую помощь, необходимо принять срочные меры для лечения лактостаза в домашних условиях.
Сцеживание
Если все симптомы указывают на лактостаз, лечение нужно начинать со сцеживания. При этом необходимо соблюдать режим кормления ребенка и учесть, что интервал между прикладываниями к груди не должен превышать 2 часов.
Не стоит бояться сцеживания, ошибочно полагая, что молоко в груди закончится: оно постоянно прибывает, и ребенок точно не останется голодным.
Для начала необходимо сделать массаж груди: ладонями и пальцами обеих рук (к примеру, левой держите снизу, правой – сверху) мягкими движениями проминайте образовавшиеся в груди уплотнения. Двигаться необходимо от основания груди к соску. Массаж можно выполнять с использованием мазей: Прожестожель, Троксевазин, Арника, Гепариновая мазь и т.д.
Затем производим сцеживание при помощи обеих рук. Одной рукой мягкими и ритмичными движениями в околососковой области путем надавливания сцеживаем молоко. Второй делаем массаж у основания груди, мягко разминая все набухшие участки. Сосок при этом лучше не задействовать. Если его часто задевать, на нем могут появиться повреждения и трещины, что может значительно ухудшить положение.

Сначала молоко идет тяжело, но в процессе оно начинает брызгать струйками и сцеживается более эффективно. В сцеженном молоке вы можете заметить комочки и крупинки, оно может быть жирнее обычного. После того как вы произвели сцеживание, покормите малыша. Помните, ребенок способен высосать то, что из груди не получится сцедить любым, даже самым эффективным средством. Кроме того, ребенок будет более сытым от «заднего» молока. Ведь известно, что сцеживается молоко «переднее», более жидкое.
Если вы все делаете правильно, но симптомы лактостаза не проходят спустя сутки, нужно увеличить количество сцеживаний. Делайте это не менее 3 раз в день.
Не стоит сцеживать грудь после кормления, так как это может стимулировать и увеличить выработку молока.
Стоит заметить, что далеко не каждая мама сразу постигает все тонкости искусства ручного сцеживания. Поэтому фармацевтическая индустрия предлагает альтернативу — молокоотсос. На сегодняшний день в аптеках доступен довольно широкий спектр молокоотсосов, которые вы можете подобрать для себя индивидуально. При пользовании молокоотсосом необходимо не забывать о массаже груди, иначе молоко не будет сцеживаться настолько эффективно, насколько это необходимо.
Правила эффективного лечения
Чтобы лечение лактостаза проходило быстрее и эффективнее, нужно ограничить себя в потреблении жидкости, особенно теплого питья. Суммарное количество суточной жидкости не должно превышать 1-1,5 л. Если вы будете придерживаться данного питьевого режима, вам удастся уменьшить приток молока.
Многие женщины задаются вопросом, чем лактостаз отличается от мастита. По симптоматике эти заболевания очень схожи. Но стоит учесть, что если в течение 2-3 суток признаки лактостаза не исчезают, даже при соблюдении и выполнении всех необходимых мер по сцеживанию и терапии, то наиболее вероятно, что у женщины развился мастит. Тогда следует незамедлительно обратиться к врачу! Самолечение в данном случае может быть крайне опасно!

Зачастую в борьбе с лактостазом врачами рекомендуется наравне с лекарственными препаратами применять физиотерапию. Но также отмечается, что все эти меры второстепенны и нацелены лишь на то, чтобы помочь в освобождении груди от молока, снятии отеков и избавлении от болезненных ощущений.
Использование мазей и компрессов
Мази применяются для уменьшения отека молочной железы, расслабления молочных протоков и улучшения оттока молока. Не стоит забывать, что мазь не должна быть токсичной и иметь резкий запах, так как это может нанести вред малышу и вызвать отказ от грудного вскармливания.
Рассмотрим наиболее распространенные и подходящие средства для лечения лактостаза:
- Мазь Малавит многими мамами воспринимается как отличный помощник на все случаи жизни. Ее можно применять, она довольно безопасна. Просто смывайте ее с груди перед кормлением теплой водой. Использовать данную мазь лучше между кормлениями, нанося на болезненные участки груди. Она снимет отек и воспаление.
- Траумель С — эффективное и совершенно безопасное средство. Оно снимает отеки и покраснения. Не обладает резким запахом. Применяется также между кормлениями. Достаточно легко смывается теплой водой непосредственно перед кормлением малыша.
- Иногда рекомендуется применять Магнезию (в ампулах по 10 мл). Она используется в виде компрессов. Известна тем, что легко снимает отеки. Кроме того, Магнезия не имеет резкого запаха и безопасна как для мамы, так и для малыша. Также смывается водой перед кормлением.
- Некоторыми врачами назначаются такие средства, как Димексид, камфорное масло и мазь Вишневского. Эти средства в данном случае не подходят, так как все имеют устойчивый резкий запах, быстро проникают в молоко и, будучи довольно токсичными, могут нанести вред малышу. Сам ребенок с наибольшей степенью вероятности от груди сразу откажется, а это совершенно не нужно, так как должен происходить постоянный эффективный отток молока.
Применение антибиотиков
Если у кормящей мамы поднялась температура свыше 38,5°С, рекомендуется подключать к лечению жаропонижающие средства и антибиотики. Стоит помнить, что антибиотики при лактостазе должны назначаться только лечащим врачом! Назначение подобных лекарств необходимо при угрозе развития и обострения гнойного мастита.
Чаще всего назначается Эритромицин. С применением данного препарата можно продолжать грудное вскармливание. Известно, что Эритромицин помогает в борьбе с большинством микробов, вызывающих развитие мастита.
Сбить повышенную температуру при лечении лактостаза антибиотиками практически невозможно, так как поднимается она из-за продолжительного застоя молока. Температура снижается сразу после того, как сцеживается молоко. Обратим внимание, что температуру лучше измерять в локтевом сгибе, так как в подмышечном сгибе она всегда выше у кормящей мамы, даже если общая температура тела не повышена.
Использование ультразвука
Лечение лактостаза ультразвуком – очень распространенная процедура. Однако ею не стоит злоупотреблять, так как ультразвук снижает уровень молока в груди. Зачастую лечащим врачом назначается не более 3-4 процедур, по одной в день.
При ультразвуке специальным датчиком делается массаж точно на пораженном лактостазом участке молочной железы с уплотнением. После данной непродолжительной процедуры рекомендуется сразу сцедить все молоко из груди и не давать его ребенку. Поэтому необходимо покормить малыша непосредственно перед лечением лактостаза ультразвуком , так как следующее кормление можно будет провести не ранее чем через 2 часа.
Профилактические меры
В любом случае лучше не допускать образования лактостаза путем выполнения простых и доступных каждой маме профилактических мер:
- кормление малыша проводить по требованию;
- прикладывать к груди малыша так, чтобы было удобно и ему, и маме;
- грудь давать поочередно в разные кормления;
- по возможности менять позы при кормлении;
- подбирать правильное, удобное белье, чтобы оно не передавливало грудь и было максимально натуральным;
- перед кормлением маме принимать теплый душ или обмывать грудь теплой водой;
- иметь отдельное мягкое полотенце для груди;
- контролировать положение во время сна, чтобы избежать передавливания груди;
- избегать переохлаждения груди.
Будьте здоровы и наслаждайтесь правильным кормлением малыша!
Видео
Из нашего видео вы унаете, как можно предотвратить лактостаз, а также, что нужно делать при его появлении.
список эффективных и разрешенных препаратов
В статье рассмотрим антибиотики от мастита для кормящей мамы.
Под маститом понимается процесс воспаления, преимущественно инфекционного происхождения, который поражает интерстициальную ткань и паренхиму грудной железы. Около 90% поражений молочных желез связаны с лактацией и появляются в основном в первые недели после рождения ребенка. Подавляющее количество случаев патологии приходится на тех, кто рожал в первый раз (от 70 до 75%), если роды повторные, частота их резко уменьшается.

Какие антибиотики можно при мастите, важно выяснить заранее.
Молочная железа поражается при третьих и последующих родах лишь в 2%.
Если был диагностирован мастит, нужно дифференцировать его от парамастита. В данный термин входят другие кожные инфекционно-воспалительные заболевания и ПЖК молочной железы (рожа, флегмоны, абсцессы, карбункулы и фурункулы).
Какие антибиотики принимать при мастите, рассмотрим ниже.
Причины появления воспаления желез и классификация
Самыми распространенными причинами, которые способствуют возникновению маститов, становятся: мастопатии; застой молока; трещины сосков; нерегулярные кормления; неправильное прикладывание малыша к груди; резкое сворачивание лактации; недостаточное сцеживание; несоблюдение правил гигиены; гипергалактия; иммунодефицитные состояния, тугое нижнее белье, которое сдавливает молочную железу; уменьшение естественной резистентности женского организма.
У послеродовых маститов клиническая картина соответствует этапам их развития:
- стадия патологического лактостаза;
- мастит серозного типа;
- инфильтративная форма;
- маститы гнойные: гангренозные, инфильтративно-гнойные, гнойно-некротические (флегмонозные), абсцедирующие.
Какие антибиотики назначают при мастите у женщин, интересно многим.
Основные симптомы патологии
Чаще всего застой молока возникает на первой неделе лактации. Общее самочувствие женщина на начальных стадиях может быть нарушено незначительно. Температуры поднимается не более 38 градусов. Поступают жалобы на нагрубание груди и ее умеренную болезненность. На данной стадии болезни целесообразно пользоваться немедикаментозными лечебными методами.

Если симптомы прогрессируют, то определяется серозный мастит. Такая форма заболевания отличается повышением температуры более 38 градусов, ухудшением самочувствия в целом. Пациентки говорят о выраженной слабости, боли молочных желез, ознобе. При прощупывании груди чувствуются ограниченные болезненные, уплотненные участки. Покровы кожи гиперемированы около ореол. Пораженная грудь со временем увеличивается в размере.
Если отсутствует адекватная своевременная терапия, серозный мастит трансформируется в инфильтративный, при котором молочная железа резко болезненная и плотная, увеличиваются лимфатические регионарные узлы, в дальнейшем может происходить нагноение инфильтрата.
Гнойные формы отличаются тяжелой интоксикацией, сильной лихорадкой, болью как в груди, так и в лимфатических регионарных узлах. Такой мастит чаще всего протекает как диффузная гнойная инфильтрация с отсутствием абсцесса. Реже наблюдаются абсцедирующие формы. Исходом такого мастита могут быть сепсис и даже смерть. Наиболее тяжелой и редкой формой с очень плохим прогнозом является мастит гангренозный.
Когда антибиотики при мастите для кормящей мамы назначаются?
Основные факторы воспалительного процесса молочных желез – бактериальная инфекция и молочный стаз. Застой молока формирует благоприятные условия для ускоренного размножения болезнетворной флоры (клебсиеллы, стрепто- и стафилококки, синегнойная и кишечная палочки), способствую появлению в молочной железе патологии.
Главная опасность болезни кроется в быстром ее прогрессировании. Если нет своевременной терапии, патологический молочный стаз сначала перерастает в серозную, и потом – в инфильтративную разновидность мастита (через 1-3 дня). В течение нескольких суток может быть нагноение инфильтрата, превращение его в абсцесс молочной железы или флегмону, которые требуют скорейшего хирургического вмешательства. Если отсутствует специализированная помощь, из-за гнойного мастита женщина может умереть. Причиной становится сепсис.
Антибиотик при мастите у кормящих женщин в этом случае могут помочь.
Поэтому из-за вероятности быстро прогрессирующих и серьезных осложнений лечение без медикаментов. А именно: лимфодренажный массаж, прикладывание к груди теплого компресса перед кормлением и после – холодного сцеживание. Выполнение при кормлении легкого массажа, обильное питье и отдых, — целесообразны лишь на этапе молочного застоя.
Если эффект от лечения без медикаментов отсутствует, в течение суток после определения диагноза врач назначает применение антибиотиков от мастита для кормящей мамы.
Главные требования к назначаемым противомикробным средствам
Антибиотик, который назначается для кормящей матери при мастите, должен соответствовать следующим критериям:
- быть максимально безопасным для женщины и ее новорожденного ребенка;
- мало попадать в грудное молоко;
- иметь обширный спектр антимикробной активности и влиять на главных возбудителей;
- обладать повышенной тропностью к тканям желез и формировать в достаточной степени концентрацию против микробов.
В связи с этим, рекомендованными к применению и безопасными антибиотиками при мастите у кормящих женщин становятся препараты групп макролидов, цефалоспоринов и пенициллинов.
Категорически запрещается использование левомицетина, фторхинолонов, тетрациклинов и сульфаниламидов. Линкозамиды выписываются лишь по жизненным показаниям, женщина сворачивает лактацию. Применение метронидазола при мастите является причиной временной остановки естественных кормлений.
Итак, какие антибиотики принимать при мастите?
Список препаратов
Назначаются следующие антибиотики при мастите для кормящей мамы из пенициллинового ряда: «Оксациллин»; «Бензилпенициллин»; «Ампициллин»; «Флуклоксациллин»; «Амоксициллин/клавуланата»; «Диклоксациллин».
К использованию рекомендуются макролиды: «Эритромицин»; «Кларитромицин»; «Джозамицин»; «Азитромицин».
Из числа цефалоспоринов назначаются: «Цефазолин»; «Цефтриаксон»; «Цефокситин»; «Цефметазол»; «Цефуроксим».
Рассмотрим подробнее антибиотики от мастита, разрешенные при грудном вскармливании.
Препарат «Амоксиклав»
Это амоксициллин, который защищен клавулановой кислотой (ингибитором бета-лактамазы), представляет собой «золотой стандарт» для начального лечения при мастите. В спектр его противомикробной активности входят аэробные и анаэробные возбудители.
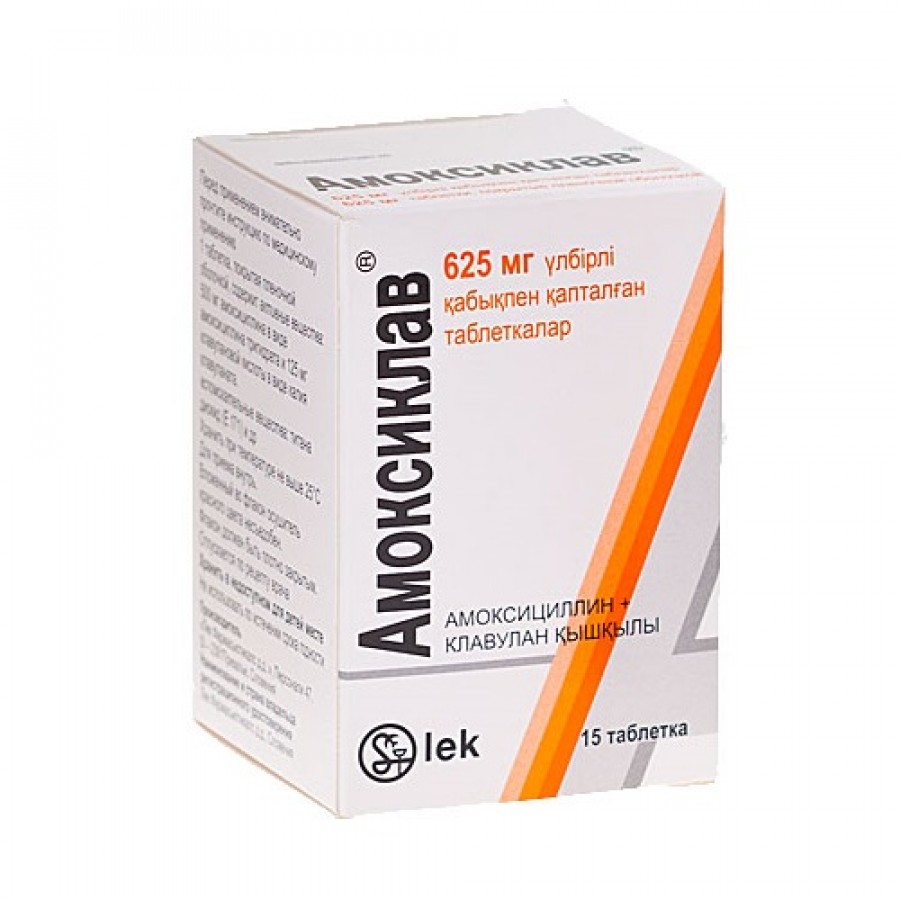
Какова дозировка антибиотика от мастита для кормящей мамы? Желательно принимать в количестве 500 плюс 125 мг каждые восемь часов, или 875 + 125 каждые двенадцать часов.
Препарат не назначается пациенткам с почечной недостаточностью, непереносимостью бета-лактамов, лимфолейкозом и холестазом. Если есть недостаточность почек, доза корректируется в соответствии со значением скорости фильтрации клубочков.
Самыми распространенными побочными эффектами для матери становятся: расстройства ЖКТ; дисбактериоз; кандидоз; аллергические реакции. Для малыша при продолжительном использовании имеется вероятность нарушения и сенсибилизации кишечной микрофлоры. Поэтому продолжительность терапии согласовывается с лечащим врачом в обязательном порядке.
Какие еще антибиотики от мастита, разрешенные при грудном вскармливании, эффективны.
«Цефалексин»
Это бактерицидное средство первого цефалоспоринового поколения. Используется перорально. Он активен против перечня главных возбудителей. Но по сравнению со вторым и третьим поколениями выделяется в большем количестве с грудным молоком. Именно поэтому может рекомендоваться временное прекращение кормления грудью.
Назначается в количестве 0,5 граммов каждые шесть часов.
Если у женщины аллергия на цефалоспорины, то препарат противопоказан. У пациенток с уменьшенным креатининовым клиренсом есть необходимость коррекции дозировки.

«Цефтриаксон»
Это популярный антибиотик, совместимый с грудным вскармливанием при мастите.
Входит в третье цефалоспориновое поколение. Используется инъекционно. Отличается обширной сферой противомикробной активности, устойчив к подавляющему количестве бактериальных бета-лактамаз.
При непереносимости цефалоспоринов и пенициллинов не назначается.
Выписывается внутримышечно или внутривенно по тысяче миллиграммов два раза в день.
Пациентки переносят препарат хорошо, его использование редко вызывает побочные эффекты. Как правило, нежелательные действия проявляются в виде кандидоза, дисбактериоза, флебита при введении внутривенно, могут быть аллергические реакции.
«Флуклоксациллин»
Еще один антибиотик, совместимый с грудным вскармливанием при мастите.
Входит в группу пенициллинов полусинтетических. Влияет бактерицидно. Он эффективен против грам+ и грам- кокков, грам- палочек (сальмонелл, кишечной палочки, шигелл, клебсиелл).
Назначается в дозировке 250 миллиграммов (в форме таблеток) в сутки четыре раза.
Антибиотик от мастита у кормящей матери не применяется у пациенток с индивидуальной чувствительностью к пенициллинам и офтальмологическими заболеваниями.
Самыми распространенными побочными проявлениями становятся: диспепсические расстройства, колит, аллергии, грибковые воспаления слизистых, а также нарушение микрофлоры кишечника.
Какой антибиотик лучше при мастите, подскажет врач.
Продолжительность антибактериального курса
Антибиотики при лечении мастита применяются от семи до десяти суток. Категорически запрещается прием медикамента раньше, чем через два дня после совершенного клинического восстановления. Кроме того, нужно помнить, что при источнике воспаления молочных желез в виде стафилококков, антибактериальное лечение должно колебаться от десяти дней до двух недель.
Какие антибиотики пить от мастита, знают не все.

Способность антибиотиков к проникновению в грудное молоко, воздействие их на малыша
Пенициллиновые препараты в малых количествах попадают в молоко. Наименьшее значение перехода у препаратов с обширным спектром влияния. Связано это с тем, что данные средства максимально соединяются с белками кровяной плазмы (исключение – лишь ампициллин) и выводятся интенсивно вместе с уриной.
Цефалоспорины тоже в низкой степени попадают в молоко, около трех процентов от содержания в крови антибиотика, но при воспалительном процессе молочных желез данный показатель несколько увеличивается.
При лечении мастита у женщин антибиотиками нужно проявлять осторожность.
С молоком меньше всего выделяются второе и третье поколения цефалоспоринов. По сравнению с пенициллинами значение перехода более высокое, но есть возможность аллергических реакций ц женщины и сенсибилизации малыша.
Макролиды отлично попадают в молоко и способны создавать там концентрацию в два раза меньше, чем в крови. Из-за этого в значительной степени превышаются показатели цефалоспоринов и пенициллинов. Но у макролидов нет минимального токсического влияния, низкой вероятности появления аллергии и прочих осложнений от терапии со стороны женщины, то есть они не действуют на ребенка отрицательно. Препараты данной группы в связи с этим также могут назначаться при женских маститах, если пациентка не желает сворачивать грудное вскармливание.
Антибиотики от мастита можно приобрести в любой аптеке.
Противопоказания к другим антибиотикам
Аминогликозидные антибиотики мало попадают в молоко, но у них высокие токсические показатели и для женщины, и для ее ребенка. Они могут вызвать нарушение слуха и псевдомембранозный колит у малыша. Кроме того, имеется большая вероятность повреждения почек пациентки.
Тетрациклины имеют высокое значение выделения с молоком женщины в среднем 60-75% от содержания в крови. У них много нежелательных эффектов и высокая токсичность. Могут вызвать тяжелую форму грудничкового колита (вплоть до смерти малыша), нарушению образования зубных зачатков и роста костной ткани.
У фторхинолонов тоже есть способность выделения с молоком в большом количестве. Это эффективные и одновременно очень токсичные медикаменты. Организм переносит их тяжело, есть большая вероятность нежелательных явлений. В связи с довольно частыми осложнениями суставов, почек, связочного аппарата, появления фотосенсибилизации и способности к нарушению формирования скелета беременным, кормящим матерям и несовершеннолетним девушкам не назначаются.
С грудным молоком клиндамицин выделяется мало, но может вызвать тяжелую форму псевдомембранозного колита. В высоких дозах выделяется линкомицин и зачастую приводит к серьезному нарушению микрофлоры и появлению аллергии у грудничка.
Эффективность и безопасность использования прочих противомикробных препаратов при воспалительном процессе молочной железы не изучалась. Их назначение не оправдано из-за отсутствия клинических сведений.
Особенности лечения антибиотиками мастита у кормящей женщины
Для снижения лактостаза применяется физиотерапия.
Отсутствие клинического улучшения состояния при антибактериальном лечении в течение двух суток служит показанием к хирургической консультации, чтобы исключить абсцедирование. Если у женщины гнойный или двусторонний мастит, пользуются препаратами, которые подавляют лактацию: «Бромокриптин» или «Каберголин», оральные контрацептивы или эстрогены.

Пероральное употребление антибиотиков эффективно при инфильтративных и серозных типах.
Оперативная терапия назначается при гнойных формах, чтобы вскрыть и дренировать очаг сепсиса. В таком случае антибиотики вводят женщине внутривенно.
Если наблюдается резкая болезненность, делается новокаиновая ретромаммарная блокада. Противомикробное лечение дополняется противовоспалительным, иммуномодулирующим и дезинтоксикационным.
Профилактика патологии включает обращение за врачебной помощью вовремя, правильное прикладывание малыша к груди, терапия трещин сосков, сцеживание, соблюдение гигиенических норм и массаж.
Какие антибиотики назначают при мастите, теперь мы знаем.
Рекомендации для кормящей мамы при мастите
Проблема действий при мастите имеет первоочередное значение для кормящих матерей. В любом случае, если нельзя избежать употребления антибиотиков в ходе лечения, от лактации придется отказаться на время, ведь некоторые вещества в составе таких препаратов проникают в грудное молоко, что может стать источников интоксикации или вообще отравления ребенка.
Для сохранения кормления грудью при антибиотикотерапии при мастите женщине следует регулярно частично сцеживать прибывающее молоко, также не исключаются сцеживания по ночам. Кроме того, следует учитывать следующие правила:
При наличии инфильтративной стадии мастита и показании к употреблению антибиотиков кормящая мать может успеть сделать запас грудного молока на некоторое время.
Особое внимание следует уделить сохранению вскармливания, поскольку при своевременном и правильном лечении по завершении курса приема лекарств можно продолжить кормить ребенка.
В том случае, если мастит успел перерасти в гнойную стадию, нельзя давать сцеженное молоко малышу, поскольку в нем могут содержаться опасные вещества.
Если мастит гнойный, особенно в случае осложнений, специалисты советуют завершить грудное вскармливание, и кормящая мама на основании конкретной ситуации может принимать меры для прекращения производства грудного молока и начала приема необходимых лекарственных средств.
Пациенткам, у которых мастит развивается при грудном вскармливании, как правило, врачи выписывают антибиотики обширного спектра влияния, например, «Амоксиклав», «Оспамокс», «Цефалексин» и другие. Их преимущество заключается в том, что они оказывают не только противовоспалительное действие, но и противопаразитарное, антибактериальное и противомикробное.
Например, препарат «Оспамокс» является препаратом ряда амоксициллинов. Когда медикамент принят пациенткой, наибольшее его содержание отмечается через 1-2 часа. Лекарство отлично проникает в человеческие ткани и биологические жидкости. При особо тщательном подборе лечебной дозы концентрация антибиотика в молоко небольшая.
При лечении мастита также кормящим мамам выписывают препарат «Флемоксин». Это препарат первого ряда в амбулаторной практике. Он характеризуется как довольно безопасный, в связи с чем часто назначается пациенткам во время кормления грудью.
Часто средняя длительность выведения препаратов из организма женщины и грудного молока в целом равна суткам. Именно поэтому после лечения в течение 7-10 дней грудное вскармливание можно возобновить уже через сутки после последнего употребления лекарства.
Народные рецепты в качестве вспомогательной меры от лактостаза и мастита
Значительно облегчить состояние женщины при лактостазе и избежать мастита могут помочь народные препараты – компрессы, эффективность которых признана даже официальной медициной.
Главная составляющая рецептов – лист обычной белокочанной капусты. Это растение с давних пор известно умением вытягивать различные воспаления. Можно сочетать с разными ингредиентами: свекла и капуста; морковь и капуста; картофель и капуста.
Для компресса капустный лист готовится так:
- Осторожно разделать капусту на листы, чтобы полотно не разорвалось.
- Сложить листья в глубокую емкость и обдать кипятком, затем остудить.
- Листья, которые остыли до комнатной температуры, отбить молотком для мяса, чтобы они были подобны тряпочке.
- Сложить все листья в емкость и убрать в холодильник. Использовать по мере замены средства.
При неосложненном типе лактостаза хватает компресса просто из капустного листа, прикладываемого к пораженной груди в течение дня по мере нагревания.
Когда лактостаз в запущенном состоянии или развился мастит, делают составные компрессы.
Другие ингредиенты, которые перечислены выше, натираются на крупной терке, сок с них отжимается – таким образом, чтобы не капал.
Компресс составляется так:

- Взять целлофановый пакет, порвать так по бокам, чтобы был длинный прямоугольник.
- Положить на пакет два листа примерно на расстоянии молочных желез, вверх углублением – чтобы получились две чашечки.
- Внутрь капустных чашечек раскладывают тонким слоем с уплотнением на проблемных участках прочий натертый ингредиент, например, морковь.
- Компресс осторожно вместе с пакетом нужно наложить на грудь чашечками и прижать сверху бюстгальтером.
- Конструкция вокруг туловища сверху оборачивается мягкой теплой тканью.
Как выбирать ингредиенты для компресса?
Другими ингредиентами, которые дополняют действие листа капусты, являются несколько овощей. Предпочтение же отдается свекле. Этот овощ является самым действенным при устранении отечности молочной железы.
Главный выбор совершается по времени функционирования ингредиента: тертый картофель действует не больше, чем час-полтора; морковь оставляется в компрессе на полтора—два часа; действие свеклы – до двух с половиной часов.
На ночь, таким образом, лучше делать компресс из капусты и свеклы, так как можно не просыпаться каждый час, чтобы поменять капустный лист и ингредиенты.
Профилактика патологии: что нужно знать?
Зная о сложности избавления от мастита, женщины часто спрашивают, если ли возможность предупреждения данной болезни? Специалисты советуют следующее.
- Ребенка кормить по требованию грудным молоком.
- Правильно прикладывать малыша.
- Кормить только грудью как минимум в течение первых четырех месяцев после рождения.
- Отказаться от бутылочек и пустышек.
- Проводить профилактику и вовремя залечивать трещины соска.
- Пользоваться удобным бельем.
- Избегать травм груди.
- В течение всего периода лактации отказаться от серьезной физической работы.
При появлении первых симптомов мастита нужно обратиться к врачу или консультанту по грудному вскармливанию.
Мы рассмотрели антибиотики от мастита у женщин.
МАСТИТ — мастит симптомы — запись пользователя PRINTEMPS (PRINTEMPS) в сообществе Грудное вскармливание в категории Лактостаз, мастит
Застой молока и мастит
Джек Ньюмен, MD, FRCPC
Мастит — бактериальная инфекция груди. Чаще всего он случается у кормящих матерей. Тем не менее, он может быть и у женщин, которые не кормят грудью, у беременных и даже у новорожденных обоих полов. Никто не знает точно, почему некоторые женщины подвержены маститу, а другие — нет. Да, через трещину или ранку на соске в ткани груди могут проникать бактерии, но женщины, у которых с сосками все в порядке, тоже иногда страдают маститом, а большинство женщин с трещинами сосков — нет.
Надо отличать мастит от застоя молока в протоках (лактостаза), потому что застои не надо лечить антибиотиками, а маститы часто (но не всегда) нуждаются в таком лечении.
Застой выглядит как болезненное, отечное, твердое уплотнение в груди. Кожа над застойным протоком часто очень красная, так же, как и при мастите, но краснота не так выражена. Лихорадка и боль при мастите обычно тоже сильнее. Однако не всегда легко различить умеренный мастит и серьезный лактостаз. Оба связаны с болезненным уплотнением в груди. Без уплотнения в груди нельзя ставить диагноз мастит или застой. Лактостаз может, по-видимому, переходить в мастит. Во Франции врачи диагностируют еще так называемый лимфангит (воспаление лимфоузлов), который проявляется лихорадкой, кожа груди становится горячей и красной, но никакого болезненного уплотнения внутри нет . Они не считают, что тут нужны антибиотики. Несколько случаев из моей практики подходили под это описание, и, действительно, лечение обошлось без антибиотиков. Но иногда даже мастит, который уже в полном разгаре, тоже можно вылечить без антибиотиков.
Как с почти всеми проблемами грудного вскармливания, неправильное прикладывание, и, следовательно, плохое опорожнение груди приводит к ситуации, когда может возникнуть мастит.
Закупорка протоков
Застой в протоках почти всегда проходит сам по себе через 24-48 часов после того, как появился, даже если его никак не лечить. Пока проток закупорен, ребенок может беспокоиться во время кормления на пораженной стороне, так как молоко течет медленнее (вероятно из-за того, что воспаленная область сдавливает другие протоки).
Что можно сделать для более быстрого разрешения ситуации:
- По-прежнему кормить больной грудью.
- Как можно лучше опорожнять пострадавшую грудь. Можно расположить ребенка у груди так, чтобы его подбородок «указывал» на область уплотнения. Например, если забился проток в наружном нижнем сегменте груди (приблизительно 4 часа, если представить грудь, как циферблат часов), лучшая поза для кормления — из-под руки. Еще один способ хорошо опорожнить грудь — применять cжатие груди: ребенок сосет, а вы в это время сжимаете грудь в области уплотнения.
- Согревать пострадавшую область (можно использовать грелку или бутылку с горячей водой, только осторожно, чтобы не повредить кожу груди из-за того, что грели слишком сильно и слишком долго).
- Отдыхать. (Это не всегда легко, но попробуйте взять ребенка к себе в кровать).
Если закупоренный проток оканчивается маленьким пузырьком на вершине соска, Вы можете открыть его стерильной иглой. Прокалите на огне иглу или булавку, остудите, и проколите пузырь. Не надо ковыряться в соске. Просто слегка проткните пузырек сбоку или сверху.
Возможно, Вы сможете выжать из протока нечто, похожее на зубную пасту, и проток немедленно откроется. Или же приложите ребенка к груди, и он сам все высосет. Вскрытие пузыря убавит боль в соске, даже если не удастся сразу опорожнить забитый проток. Обратитесь к врачу, если Вы не можете сделать этого сами.
Если закупоренный проток не прошел за 48 часов (обычно проходит), часто помогает физиотерапия ультразвуком. Это можно сделать в больнице. Многие физиотерапевты не знают этого применения ультразвука. Доза: 2 watts/cm, непрерывно, в течение пяти минут к поврежденной области, один раз в день, до двух доз.
Если две физиопроцедуры не помогли, нет никакого смысла продолжать. Врачу стоит еще раз осмотреть Вас. Хотя обычно, если ультразвук помогает, хватает и одной процедуры.
Похоже, что ультразвук помогает и при повторяющихся на одном и том же месте застоях. Когда застои повторяются, некоторым матерям может помочь также прием лецитина, одна капсула (1200 мг) 3 или 4 раза в день.
Мастит
Я лечу мастит так:
-
Если симптомы мастита у матери не проходят за 24 часа, она должна начать пить антибиотики. Если по всем признакам — мастит, но от его начала прошло меньше суток, я пропишу матери антибиотик, но предложу подождать с его приемом. Надо начать пить лекарство, если за следующие 8-12 часов состояние ухудшилось (усилилась боль, увеличилась покрасневшая зона или затвердение). Надо принимать антибиотики и в том случае, когда за следующие 24 часа состояние вообще не изменилось: не ухудшилось, но и не улучшилось.
Но если симптомы начинают стихать, не надо начинать прием антибиотиков. Симптомы будут постепенно уходить и совсем исчезнут в течение следующих 2-5 дней. Температура обычно падает в первые сутки, боль уходит через 24-48 часов, а уплотнение в груди рассасывается за несколько дней. Краснота может остаться в течение недели или более.
Как только улучшение началось, с антибиотиками или без, оно должно продолжаться — маме должно становиться все лучше и лучше.
Если ваш мастит протекает не так, как описано выше, обратитесь в больницу
Примечание: амоксициллин, простой пенициллин и некоторые другие часто назначаемые антибиотики обычно не помогают при лечении мастита. Если Вы нуждаетесь в антибиотиках, они должны действовать на золотистый стафилококк (Staphylococcus aureus). Эффективны против этой бактерии цефалексин, клоксациллин, флуклоксациллин, амоксиклав, клиндамицин и ципрофлоксацин. Последние два подходят для матерей с аллергией на пенициллин. Вы можете и должны кормить грудью во время лечения.
Помните:
- Продолжайте кормить грудью, если это только не слишком болезненно. Если не можете — сцеживайте молоко из груди как можно лучше. Начните опять прикладывать ребенка к груди, как только почувствуете, что можете это делать — чем раньше, тем лучше. Мастит проходит быстрее, если кормить грудью. Нет никакой опасности для ребенка.
- Тепло (бутылка с горячей водой или электрогрелка), прикладываемое к пострадавшей области, способствует выздоровлению.
- Отдых помогает справиться с инфекцией.
- Высокая температура помогает справиться с инфекцией. Сбивайте температуру только если Вам очень плохо, а не просто потому, что она у вас есть.
- Обезболивающие (парацетамол, ибупрофен и другие) могут неплохо помочь. Вы почувствуете себя лучше, а количество лекарства, которое получит ребенок через молоко, незначительно. Парацетамол, пожалуй, не так хорош, поскольку не имеет противовоспалительного эффекта.
Абсцесс: мастит иногда осложняется абсцессом. Вам не надо прекращать кормление, даже на пострадавшей стороне. Раньше абсцесс почти всегда вскрывали хирургическим путем. Теперь чаще проводят несколько отсасываний с помощью иглы или дренаж при контроле радиографии — это меньше влияет на кормление грудью. Если Вам нужна операция, разрез надо делать как можно дальше от ареолы. Обратитесь в больницу.
Уплотнение, которое не уходит: Если прошло больше 2-х недель, а уплотнение не уходит и не уменьшается, вам надо показаться врачу или хирургу, который хорошо относится к грудному вскармливанию. Вы не должны прекращать кормить грудью для того, чтобы вас могли обследовать (ультразвуковое исследование, маммография, и даже биопсия не требуют прекращения лактации вообще и на пострадавшей стороне в частности). Врач, который поддерживает грудное вскармливание, не будет требовать отлучить ребенка до того, как обследовать вас.
********************************************************************************************
другая статья про МАСТИТ от российских врачей
Большинство женщин полагают, что мастит — удел только ленивых и легкомысленных мам, которые не сцеживают молоко. Но это верно лишь отчасти, поскольку неправильное сцеживание — только одна из причин, вызывающих развитие инфекции. По большому счету определяющим в появлении мастита является снижение иммунитета. Если организм матери здоровый и достаточно сильный, он справится с инфекцией, ослабленному же организму труднее бороться с микробами и ему достаточно «пустяка», чтобы начался воспалительный процесс.
В группу «высокого риска» входят женщины: перенесшие мастит после предыдущих родов; у которых обнаружены гнойная острая или хроническая инфекция различной локализации; чья беременность была осложнена экстрагенитальными (то есть вне половой системы) осложнениями; больные мастопатией; с аномалиями развития соска, так как втянутые плоские соски затрудняют опорожнение молочной железы.
О «плохих» бактериях.
В подавляющем большинстве случаев возбудителем мастита является стафилококк. Но если у женщины есть какое-то инфекционное заболевание, то вызвать воспаление могут и другие условно-патогенные бактерии, например, кишечная палочка. Не случайно в начале статьи мы отмечали, что правильное сцеживание еще не стопроцентная гарантия избежать мастита. Хронический тонзиллит, послеродовый эндометрит, инфекции мочевыводящих путей — все это ведет к появлению патогенных микробов, которые с током крови могут быть занесены в молочную железу и вызвать там воспалительный процесс. Даже «обычный» кариес на фоне сниженной сопротивляемости организма может стать причиной развития инфекции в груди, ведь он сам уже свидетельство того, что в полости рта поселились «плохие» бактерии.
Воспалительное заболевание молочной железы обусловлено не только инфекцией, развивающейся после родов, но и напрямую связано с процессом лактации.
«Ворота инфекции».
Врачи часто называют трещины на сосках, которые появляются, когда молодая мама начинает прикладывать новорожденного к груди, «воротами инфекции». Даже через незначительные повреждения молочной железы возможно попадание микробов. Нежная и чувствительная кожа вокруг сосков становится сухой во время прибывания молока и поэтому появляются трещинки. Они возникают из-за неправильного сцеживания и неумелого прикладывания ребенка к груди. Трещинки необходимо лечить, смазывая их облепиховым маслом или маслом шиповника.
При патологическом несоблюдении гигиены микроорганизмы также могут попасть в ткань молочной железы при кормлении младенца или сцеживании молока.
В роддомах врачи обычно не разрешают мамам высовываться из окна для переговоров с родственниками и тем более выходить в вестибюль. Все это делается в целях предупреждения инфекций. Кроме того, молодые мамы почему-то любят общаться с родственниками и подругами фактически в «неглиже», не обращая внимания на сквозняки. А что такое простуда? Это та же инфекция, которая благополучно прижилась в ослабленном организме со сниженным иммунитетом.
Патологический лактостаз
Предполагающим условием развития мастита может быть и застой молока в груди, связанный, как правило, с нарушением режима кормления и неполным опорожнением молочной железы во время сцеживания и кормления . Патологический лактостаз можно назвать предвестником мастита. Развивается он обычно на 3-5 сутки после родов, когда начинает прибывать молоко. Лактостаз обычно сопровождается высокой температурой, ознобом и равномерным нагрубанием всей молочной железы. В этой ситуации обычно достаточно хорошо расцедить грудь — полностью, пока она не станет мягкой. После расцеживания температура нормализуется. Функция лактации при патологическом лактостазе не страдает, и женщина может продолжать кормить младенца грудью.
Если вовремя не расцедить грудь, молоко начнет как бы створаживаться внутри млечных протоков, пойдет процесс его обратного всасывания, что приводит к развитию инфекции.
Мастит
Чаще всего мастит развивается на 2-й — 3-й неделе после родов. В это время женщина уже выписалась из роддома, поглощена домашними делами и не всегда сразу обращает внимание на признаки инфекции. Хотя в сегодняшних условиях для мастита характерна быстрая динамика патологического процесса.
При мастите врачи выделяют серозную, инфильтративную и гнойную формы, которые являются последовательными стадиями единого воспалительного процесса молочной железы.
Начинается мастит с серозной стадии, когда резко повышается температура, обычно до 38-39, появляется озноб. Ухудшается общее состояние. Женщина чувствует боль в молочной железе, кожа над пораженным участком грубеет, краснеет. На этой стадии процессы молокообразования и молокоотдачи пока серьезно не нарушаются.
При инфильтративной форме происходит интоксикация организма, заметно ухудшается общее состояние. В молочной железе явно прощупывается плотный болезненный гнойник — инфильтрат — с четкими контурами. Нарушается отток молока, процесс его отделения затрудняется, что приводит к лактостазу. Но в отличие от патологического лактостаза в этом случае нагрубание происходит сегментарно, а не равномерно по всей груди, чаще всего инфильтрат образуется в верхнем наружном квадрате.
Гнойный мастит — самая тяжелая форма воспаления молочной железы и характеризуется резким ухудшением общего состояния женщины, тяжелой интоксикацией. Очертания молочной железы изменяются в зависимости от локализации и распространенности процесса. Кожа над гнойником становится ярко-красного или даже синюшного цвета, отечной и болезненной. При ощупывании пораженных участков обнаруживается размягчение тканей в гнойных очагах груди. Если есть гной, он должен быть выведен — а это означает разрез или оперативное вмешательство.
В последнее время среди различных форм гнойного мастита наиболее часто встречается инфильтративно-гнойный, при котором нет ярко выраженных участков гнойника, а ткани молочной железы пропитываются гноем в виде пчелиных сот.
Чтобы подтвердить мастит, проводят микробиологическое исследование молока из обеих молочных желез для определения возбудителя и оценки степени микробной колонизации. Чем тяжелее заболевание, тем выше показатель обсемененности молока микробами. Исследуют женское молоко и на лейкоциты — при мастите их количество значительно увеличено.
Для уточнения диагноза проводится также ультразвуковое исследование молочных желез.
Как избежать инфекции?
Этот вопрос мамы обычно не задают, видимо полагая, что с ними ничего подобного не случится. Но врачи знают, к каким последствиям приводит легкомысленное отношение к себе и не начатое вовремя лечение.
Приятно, что родившая женщина упивается материнством и считает, что главнее ее малыша ничего нет. Но за заботой о ребенке не забывайте и о себе. Это несложно и даже приятно.
- Правильно питайтесь — это всегда залог здоровья.
- Каждый день принимайте душ.
- Даже самая маленькая трещинка заслуживает вашего внимания — обработайте ее бактерицидными противовоспалительными средствами. масло облепиховое или шиповника, в роддоме — УФ лучи или микроволновая терапия.
- Следите, чтобы ребенок правильно обхватывал сосок,
- Не болейте — это скорее пожелание, а не совет: не запускайте болезнь.
- Если у вас поднялась температура, а молочная железа стала болезненной, покраснела или «затвердела» — сразу же обращайтесь к врачу. Вовремя начатое лечение предотвращает многие неприятности, связанные с маститом.
******************************************************************************************
Причины мастита
Основные причины — застой молока, плохое опорожнение железы при кормлении, трещины соска. Попадая в такие условия, микробы, проникающие по лимфатическим путям и молочным ходам в железу, вызывают её воспаление. Возбудитель — стафилококк, стрептококк и некоторые другие — проникает в железу изо рта ребёнка, через загрязнённое бельё, при несоблюдении гигиенических правил ухода за молочной железой в период беременности и кормления. Наиболее частая причина возникновения трещин сосков — неправильное прикладывание ребенка к груди.
Признаками мастита являются уплотнение (нагрубание) железы, покраснение кожи, распирающая боль, повышение температуры. При прогрессировании воспаления железа увеличивается, кожа становится напряжённой, горячей на ощупь. Образование абсцесса под кожей, в толще железы или позади неё, характеризуется размягчением уплотнения (инфильтрата), повышением температуры тела, кормление становится резко болезненным, к молоку иногда примешивается гной. Ограничение или прекращение кормления усугубляет воспаление. При пониженной сопротивляемости или при несвоевременном и нерациональном лечении процесс может приобрести флегмонозный и даже гангренозный характер.
лечение
В начальной стадии — холод на железу в промежутках между кормлениями, полное опорожнение железы от молока (частые прикладывания ребенка к больной груди, необходимо следить за правильностью прикладывания, при необходимости — дополнительное тщательное сцеживание молока). Иногда могут потребоваться антибиотики, новокаиновая блокада. При нагноении — вскрытие гнойника; при этом кормление пораженной грудью временно прекращают если из протоков выделяется гной; молоко сцеживают молокоотсосом. После того, как гной перестает выделяться, кормление больной грудью возобновляют.
профилактика
Правильное прикладывание ребенка к груди, кормление грудью по требованию, а не по режиму. Нельзя ограничивать частоту и/или длительность кормлений. При образовании трещин — их лечение, обязательное исправление прикладывания.
Если ребенок здоров и активно сосет, нет необходимости в дополнительном сцеживании молока после кормления, так как это может привести к избыточной выработке молока и образованию застоев. Тщательное соблюдение правил кормления ребёнка (чистота рук матери, правильное прикладывание к груди: ребёнок должен полностью захватывать сосок вместе с околососковым кружком).
Антибиотики при мастите: разрешенные препараты
Маститом называют воспалительный процесс, как правило, инфекционного характера, поражающий паренхиму и интерстициальную ткань грудной железы. До 90 % воспалений молочных желез сопряжено с лактацией и развивается, преимущественно, в первые недели послеродового периода. Подавляющее число случаев заболевания приходится на первородящих (70-75 %), при повторных родах частота воспалений резко снижается.
Молочная железа при третьих и более родах поражается лишь в 2% случаев.
При выставлении диагноза мастит необходимо дифференцировать от парамастита. Этот термин объединяет другие инфекционно-воспалительные болезни кожи и ПЖК молочной железы (фурункулы, карбункулы, абсцессы, флегмоны, рожу).
Когда назначают антибиотики при мастите?
Основные причины воспаления молочных желёз — это молочный стаз и бактериальная инфекция. Застой молока создаёт благоприятные условия для активного размножения патогенной флоры (стафило- и стрептококки, кишечная и синегнойная палочки, клебсиеллы), способствуя быстрому развитию воспалительного процесса в молочной железе.
Основная опасность заболевания заключается в его быстром прогрессировании. Без своевременного лечения патологический стаз молока переходит вначале в серозную, а затем (в течение 1-3 дней) в инфильтративную форму мастита. В течение нескольких дней инфильтрат может нагноиться, превратившись в флегмону или абсцесс молочной железы, требующие немедленного оперативного вмешательства. При отсутствии специализированной помощи гнойный мастит может привести к летальному исходу от сепсиса.
Именно из-за риска тяжёлых, быстро прогрессирующих осложнений, не медикаментозное лечение, включающее: лимфодренажный массаж, сцеживание, прикладывание тёплого компресса к груди перед кормлением и холодного после (для улучшения оттока молока и уменьшения выраженности отёчного и болевого синдромов), выполнение лёгкого массажа при кормлении, отдых и обильное питье, целесообразны только на стадии застоя молока.
При отсутствии эффекта от не медикаментозного лечения в течение 24 часов и выставлении диагноза мастит, сразу назначается антибактериальная терапия.
Основные требования к используемым противомикробным препаратам
Назначаемый для кормящей мамы антибиотик при мастите должен:
- быть максимально безвредным для неё и новорождённого малыша;
- мало проникать в грудное молоко;
- обладать широким спектром противомикробной активности и действовать на основных возбудителей;
- иметь высокую тропность к тканям молочных желёз и создавать достаточную противомикробную концентрацию.
В связи с этим, безопасными и рекомендованными к назначению антибиотиками являются препараты пенициллинов, цефалоспоринов и макролидов.
Категорически недопустимо использование сульфаниламидов, тетрациклинов, фторхинолонов и левомицетина. Линкозамиды назначаются только по жизненным показаниям, с прекращением кормления грудью. Использование метронидазола® при лечении мастита служит показанием к временному прекращению естественного вскармливания.
Антибиотики, назначаемые при воспалении молочной железы: список
- Из пенициллинов назначают препараты:
- Бензилпенициллина®;
- Флуклоксациллина®;
- Диклоксациллина®;
- Амоксициллина®;
- Амоксициллина/клавуланата®;
- Ампициллина®;
- Оксациллина®.
- Из макролидов рекомендовано использование:
- Эритромицина®;
- Азитромицина®;
- Джозамицина®;
- Кларитромицина®.
- Из цефалоспоринов показано назначение:
- Цефазолина®;
- Цефокситина®;
- Цефуроксима®;
- Цефметазола®;
- Цефтриаксона®.
Читайте далее: Какие антибиотики можно при грудном вскармливании?
Амоксиклав® при мастите
Амоксициллин®, защищённый ингибитором бета-лактамазы (клавулановая кислота), является «золотым стандартом» для стартовой терапии при мастите. Спектр противомикробной активности включает анаэробных и аэробных возбудителей.
 Амоксиклав® при мастите
Амоксиклав® при маститеРекомендованная доза составляет 500+125 миллиграмм каждые восемь часов, либо по 875+125 миллиграмм каждые 12-ть часов.
Ср-во не назначается женщинам с непереносимостью бета-лактамов, печёночной недостаточностью, холестазом и лимфолейкозом. При наличии почечной недостаточности, коррекция дозы проводится в соответствии с показателем скорости клубочковой фильтрации.
Наиболее распространёнными нежелательными эффектами для матери являются: расстройства со стороны ЖКТ, аллергические реакции, кандидоз, дисбактериоз и прочие. Для ребёнка, при длительном применении, существует риск сенсибилизации и нарушения микрофлоры кишечника. Поэтому длительность лечения должна быть согласована с лечащим врачом.
Цефалексин®
Бактерицидный антибиотик первого поколения цефалоспоринов.

Применяется перорально. Активен против всего спектра основных возбудителей. Однако в сравнении с 2-м и 3-м поколением в большем количестве выделяется с грудным молоком. В связи с этим, может быть рекомендовано временное прекращение естественного вскармливания.
Назначается в дозировке по 0.5 грамма каждые шесть часов.
Противопоказано при аллергии на цефалоспорины. У пациенток со сниженным клиренсом креатинина необходима коррекция дозы.
Цефтриаксон®
Относится к третьему поколению цефалоспоринов. Применяется инъекционно. Обладает широким спектром противомикробной активности и устойчивостью к большей части бактериальных бета-лактамаз.
 Цефтриаксон® при мастите
Цефтриаксон® при маститеНе назначается при непереносимости пенициллинов и цефалоспоринов.
Назначается внутривенно или внутримышечно по 1000 миллиграмм дважды в сутки.
Хорошо переносится пациентами, его применение редко сопровождается нежелательными эффектами. Побочное действие, как правило, проявляется дисбактериозом, кандидозом и флебитом при внутривенном введении, возможны реакции аллергического характера.
Флуклоксациллин®
Относится к полусинтетическим пенициллинам. Действует бактерицидно. Эффективен против грам- и грам+ кокков, а также грам- палочек (клебсиелл, шигелл, кишечной палочки и сальмонелл).
Назначается в дозе 250 миллиграмм (таблетки) четыре раза в сутки.
Не используется у лиц с офтальмологическими патологиями и индивидуальной непереносимостью пенициллинов.
Наиболее распространёнными нежелательными эффектами являются: расстройства диспепсического характера, аллергии, колит, грибковые поражения слизистых и нарушение кишечной микрофлоры.
Длительность курса антибактериальной терапии
Лечение мастита антибиотиками должно продолжаться от семи до десяти дней. Категорически запрещено прекращать приём препаратов ранее, чем через 48-мь часов после полного клинического выздоровления. Также, важно помнить, что в случаях, когда воспаление молочных желёз вызвано стафилококками, курс антибактериальной терапии должен составлять от 10-ти до 14-ти дней.
Читайте далее: Рассказываем все об антибиотиках при беременности в 1, 2 и 3 триместре
Способность антибиотиков проникать в грудное молоко и их влияние на малыша
Препараты пенициллинов проникают в молоко в малых количествах. Наименьший показатель перехода у пенициллинов с широким спектром действия. Это связанно с тем, что эти препараты максимально связываются плазменными белками крови (исключение составляет ампициллин) и интенсивно выводятся с мочой.
Цефалоспорины также мало проникают в молоко, примерно до 3% от концентрации антибиотика в крови, однако при воспалительном поражении молочных желёз этот показатель несколько увеличивается. Менее всего с молоком выделяются цефалоспорины второго и третьего поколения. В сравнении с пенициллинами, показатель перехода выше, однако вероятность аллергических реакций у матери и сенсибилизации ребёнка – ниже.
Макролиды хорошо проникают в молоко и могут создавать в нём концентрацию вполовину ниже, чем в крови. Это намного превышает показатели проникновения пенициллинов и цефалоспоринов. Однако макролиды не обладают минимальным токсическим действием, низкой вероятностью аллергических реакций и других осложнений от лечения со стороны матери и не оказывают негативного действия на малыша. В связи с этим, лекарства из этой группы также могут быть назначены при маститах у женщин, нежелающих прерывать кормление грудью.
Почему противопоказаны другие антибиотики?
Антибиотики класса аминогликозидов мало проникают в молоко. Однако они обладают высокими показателями токсичности как для матери, так и для малыша. Могут привести к нарушению слуха и стать причиной псевдомембранозного колита у грудничка. Также имеют высокий риск повреждения почек для матери.
У тетрациклинов отмечается высокий показатель выделения с грудным молоком, в среднем от 60-ти до 75-ти процентов от концентрации в крови. Они высоко токсичны и имеют большой спектр нежелательных эффектов. Могут привести к тяжёлому (вплоть до летального исхода) колиту у грудничка, нарушению формирования зачатков зубов и роста костной ткани.
Фторхинолоны также способны в большом количестве выделяться с молоком. Это эффективные и в тоже время очень токсичные антибиотики. Они тяжело переносятся организмом и имеют высокий риск нежелательных эффектов. В связи с частыми осложнениями со стороны почек, суставов, связочного аппарата, развития фотосенсибилизации, а также способности нарушать формирования скелета не назначаются беременным, кормящим грудью и лицам, не достигшим 18-ти лет.
Клиндамицин® мало выделяется с грудным молоком, однако может привести к тяжёлому псевдомембранозному колиту. Линкомицин® выделяется в высоких дозах и часто приводит к тяжёлому нарушению микрофлоры и аллергическим реакциям у грудничка.
Безопасность и эффективность использования других противомикробных средств, при воспалениях молочной железы не исследовалась. Их назначение нецелесообразно в связи с отсутствием клинических данных.
Причины возникновения воспаления молочных желёз
Из наиболее распространённых факторов, способствующих развитию маститов, выделяют: застой молока, мастопатии, трещины сосков, неправильное прикладывание ребёнка к груди, нерегулярное кормление, резкое прекращение кормления грудью, недостаточное сцеживание, гипергалактия, несоблюдение гигиенических правил, иммунодефицитные состояния, снижение естественной резистентности организма, тугое белье, сдавливающее молочную железу.
Классификация
Клиническая классификация послеродовых маститов соответствует стадийности их развития:
- период патологического лактостаза;
- серозная форма мастита;
- инфильтративная форма;
- гнойные маститы: инфильтративно-гнойные, абсцедирующие, флегмонозные (гнойно-некротические), гангренозные.
Основные симптомы заболевания
Застой молока чаще всего развивается на первой неделе кормления. На начальных стадиях общее самочувствие может быть мало нарушено. Температура не поднимается выше 38 градусов. Пациентки жалуются на умеренную болезненность и нагрубание груди. На этом этапе заболевания целесообразны не медикаментозные методы лечения.
При прогрессировании симптомов выставляется диагноз серозного мастита. Для этой формы болезни характерно повышение температуры выше 38 градусов. Нарушение общего самочувствия. Больные жалуются на выраженную слабость, озноб, боли в молочных железах. При пальпации груди обнаруживаются ограниченные уплотнённые, болезненные участки. Кожные покровы вокруг ореол гиперемированы. Пораженная грудь постепенно увеличивается в размере.
При отсутствии своевременного, адекватного лечения серозный мастит переходит в инфильтративный (увеличиваются регионарные лимфатические узлы, молочная железа плотная и резко болезненная), в дальнейшем, инфильтрат может нагнаиваться.
Гнойные формы характеризуются высокой лихорадкой, тяжёлой интоксикацией, болью не только в груди, но и в регионарных лимфатических узлах. Чаще всего такой мастит протекает по типу гнойной диффузной инфильтрации без образования абсцесса. Абсцедирующие формы наблюдаются реже. Исходом подобного мастита может быть сепсис и летальный исход. Наиболее редкой и тяжёлой формой с крайне плохим прогнозом считают гангренозный мастит.
Особенности лечения
Физиотерапия применяется с целью уменьшения лактостаза.
Отсутствие клинического улучшения при антибактериальной терапии в течение 48 часов, служит показанием к консультации хирурга, с целью исключения абсцедирования.
При двусторонних или гнойных маститах применяют препараты, угнетающие лактацию: каберголин® или бромокриптин®, есторогены и оральные контрацептивы.
Пероральное назначение антибактериальных средств эффективно при серозных и инфильтративных формах.
Оперативное лечение показано при гнойных формах, с целью вскрытия и дренирования септического очага. Антибиотики в таком случае вводятся внутривенно.
При резкой болезненности проводится ретромаммарная новокаиновая блокада. Дополнительно к противомикробной терапии назначается дезинтоксикационная, иммуномодулирующая и противовоспалительная.
Профилактика заболевания включает своевременное обращение за медицинской помощью, правильное прикладывание к груди, сцеживание, лечение трещин сосков, массаж и соблюдение правил гигиены.
Читайте также: Препараты для лечения зуда в интимном месте после антибиотиков
Анна Черненко
Врач инфекционист высшей категории с большим опытом работы.
Специалист в области терапии инфекционных заболеваний различной этиологии, методах лабораторной диагностики биоматериала.

