Обструкция дыхательных путей — причины, симптомы, лечение
 Синдром непроходимости респираторного тракта, наблюдаемый на любом уровне, от глотки до бронхиол, называют обструкцией дыхательных путей. В большинстве случаев состояние обусловлено полным закрытием или уменьшением просвета гортани, что становится возможным по следующим причинам:
Синдром непроходимости респираторного тракта, наблюдаемый на любом уровне, от глотки до бронхиол, называют обструкцией дыхательных путей. В большинстве случаев состояние обусловлено полным закрытием или уменьшением просвета гортани, что становится возможным по следующим причинам:
- Попадание в дыхательные пути инородного тела;
- Аллергические, инфекционные и воспалительные заболевания – бактериальный трахеит, ангина Людвига, грибковая инфекция, заглоточный и перитонзиллярный абсцесс, ларинготрахеобронхит и дифтерия;
- Аденоиды и лостинтубационный отек;
- Ожоги и травмы дыхательных путей;
- Системные нарушения, опухоли и кисты гортани;
- Гипертрофический тонзиллит;
- Неврологические повреждения и посттрахеостомический стеноз;
- Объемные процессы в расположенных рядом с воздухоносными путями и гортанью областях.
Также причинами обструкции дыхательных путей могут выступать врожденные заболевания, к числу которых принадлежат:
- Аномалии черепно-лицевой области;
- Гипокальциемия и трахеопищеводный свищ;
- Ларингомаляция и ларингоцеле;
- Неврологические расстройства;
- Подсвязочный стеноз и сосудистое кольцо;
- Родовые травмы;
- Трахеомаляция и цистогигрома.
Выделяют обструкцию верхних и нижних дыхательных путей, а также две их формы – молниеносную (острую) и хроническую. Также в медицине принято разделять стадии обструкции дыхательных путей, а именно:
- Компенсация;
- Субкомпенсация;
- Декомпенсация;
- Терминальная стадия асфикции.
Обструкция дыхательных путей и гиповентиляция (нарушение дыхания) чаще всего возникает у больных в ночное время. Усиливается гиповентиляция по мере нарастания обструкции.
У больных или пострадавших, находящихся в состоянии комы, обструкция может быть спровоцирована перекрыванием дыхательных путей запавшим языком.
Симптомы обструкции дыхательных путей
Обструкция верхних дыхательных путей обычно возникает у новорожденных и детей дошкольного возраста в силу анатомо-физиологических особенностей органов дыхания. Проявляется это состояние следующими симптомами:
- Артериальная гипотензия;
- Усиленная работа дыхательного аппарата;
- Повышение АД и инспираторная одышка;
- Отсутствие в состоянии покоя цианоза, при нагрузке появляется периоральный или разлитой цианоз;
- Кома и судороги;
- Тахикардия и брадикардия;
- Повышенная потливость;
- Заторможенность и резкая бледность;
- Парадокс вдоха.
Обструкция нижних дыхательных путей также чаще всего встречается у детей младшего возраста, а проявляется это состояние следующими симптомами:
- Невозможность больного вдохнуть воздух;
- Появление громкого звука, грубого шума или свиста во время вдоха;
- Кашель;
- Замедление пульса;
- Посинение кожных покровов;
- Вздутие легких;
- Остановка дыхания.
При обструкции дыхательных путей инородным телом наблюдается развитие афонии, цианоза, а также острая дыхательная недостаточность. При этом больной не может говорить, кашлять, дышать, он часто хватается за горло, могут начаться судороги, развиться асфиксический синдром. Если больному вовремя не будет оказана экстренная помощь, он теряет сознание, а затем наступает внезапная смерть.
Лечение обструкции дыхательных путей
При выявлении первых симптомов обструкции больного необходимо срочно доставить в отделение интенсивной терапии. Зачастую еще на догоспитальном этапе требуется оказание первой помощи. Если обструкция дыхательных путей наблюдается у ребенка, его нельзя оставлять одного, важно успокоить малыша и взять на руки, так как страх, крик и беспокойство могут усилить явления стеноза. Первая помощь напрямую зависит от причины, послужившей состоянию, а также от выраженности обструкции.
Если в дыхательных путях присутствует инородное тело, слизь, рвотная масса или жидкость, необходимо, при условии, что больной находится в сознании, попросить его попробовать хорошенько прокашляться. В случаях, когда больной не может кашлять или такая манипуляция не помогает, можно для устранения полной обструкции дыхательных путей инородным телом, на догоспитальном этапе, применить прием Геймлиха. Методика приема, в случае если больной находится в сознании, заключается в следующих действиях:
- Необходимо встать за спиной больного, обхватить его руками и прижать ладони на животе, на уровне выше пупка;
- Резко сжать грудную клетку быстрыми толчками 4-5 раз;
- Затем медленнее продолжать сжимать грудную клетку до тех пор, пока инородное тело не выйдет, а больной не начнет нормально дышать.
Если больной находится без сознания, прием Геймлиха осуществляется следующим образом:
- Больного укладывают спиной на пол;
- Человек, оказывающий первую помощь, садится на бедра пострадавшего, кладет одну ладонь в надпупковую область больного;
- Вторую ладонь кладет на первую, затем 5 раз надавливает быстрыми толчкообразными движениями на живот;
- Затем необходимо раскрыть рот пострадавшего и постараться извлечь инородное тело согнутым указательным пальцем.
Если же у пострадавшего проявляются симптомы нарастающей обструкции дыхательных путей и гиповентиляция, постепенно приводящие к остановке сердца, необходимо обеспечить меры экстренной реанимации, которую невозможно осуществить без специального медицинского оборудования.

- Меры, направленные на восстановление непроходимости – уменьшение или ликвидация спазма и отека слизистой оболочки дыхательных путей;
- Ликвидация обструкции – освобождение просвета гортани от патологического секрета;
- Коррекция метаболических нарушений;
- Антибактериальная терапия;
- Интубация трахеи;
- Искусственная вентиляция легких.
Обструкцией дыхательных путей называют состояние, при котором у больного возникает на уровне от глотки до бронхиол непроходимость респираторного тракта. Пострадавшему необходимо оказать первую медицинскую помощь и в кратчайшие сроки доставить в отделение интенсивной терапии.
Видео с YouTube по теме статьи:
Что такое обструкция? | MedBoli.ru
Бывает так, что приходя на прием к пульмонологу при сиплом шумном кашле у ребенка, родители слышат: «У вас обструкция бронхов». И этот диагноз повергает их в шок. Чтобы знать, что такое обструкция, как она появилась и что с ней делать, изучим эту тему подробнее. 
Обструкция – определение
В переводе с латинского на русский язык, обструкция – это запирание или заграждение. Этот термин часто используется в медицине при затруднении прохождения какого-либо вещества по определенным путям в организме. Обструкции подвержены такие каналы, как дыхательные пути, кишечник, мочеточник и некоторые другие.
Часто у детей и взрослых диагностируется обструкция дыхательных путей. Что это такое и почему она там появляется? 
Причины обструкции в дыхательных путях
После проникновения инфекции или других раздражающих слизистую факторов, слизистая оболочка дыхательных путей увеличивается в размере, а бронхи, наоборот, сужаются. Происходит спазм бронхов. В это время воздух, который беспрепятственно проходил по бронхам, бронхиолам и альвеолам уже не может так же хорошо поступать в эти составляющие органы дыхательной системы. Происходит заграждение просвета бронхов для поступления воздуха. Это явление и называется обструкцией.
Как она проявляется?
Обструкция дыхательных путей у детей и взрослых – серьезное патологическое состояние, которое нужно немедленно лечить. В противном случае человеку с каждым разом будет все труднее дышать, и он начнет задыхаться.
Чтобы оказать вовремя помощь, нужно знать, как этот синдром проявляется.
- Изменение дыхания. Дыхание пациента резко изменяется, оно становится тяжелым, очень шумным.
- Хрипы явно слышные, напоминающие крик.
- Круповый (резкий и грубый) кашель.

- Если обструкция быстро развивается, может значительно уменьшиться сердечный ритм до патологически низких значений.
- Наблюдается цианоз кожи, особенно носогубного треугольника.
О каких заболеваниях свидетельствует данный синдром?
Обструктивный синдром не появляется сам по себе. Обязательно в организме ребенка и взрослого (реже) уже происходили скрытые патологические процессы, на которые пациент не обращал внимания. При этом синдроме могут открыться такие заболевания:
- Бронхиальная астма – обструкция проявляется постоянно во яремя приступа.

- Сердечная недостаточность.

- Бронхиолит – возникает, когда воспалительный процесс перешел из бронхов в бронхиолы.
- Рецидивирующий и хронический бронхит.
- Когда человек отравился химическими веществами, содержащими фосфор.
- Воспаление легких.
- Доброкачественные и злокачественные опухоли трахеобронхиального дерева.
Как лечить обструкцию в дыхательных путях?
Заграждение просвета бронхов или бронхиол требует немедленного лечения. Для этого требуется узнать о возбудителе такого состояния. Часто для быстрой нормализации состояния пациента применяется антибиотикотерапия. 
У грудных деток кашлевой рефлекс еще не развит, поэтому при таком поражении дыхательных путей может быть летальный исход. Родителям важно знать методы неотложной помощи при таком состоянии. Конечно, наряду с первой помощью при таком состоянии нужно немедленно вызвать скорую медицинскую помощь.
Основные препараты назначает врач, а при неотложной помощи применяются такие лекарства:
- Сальбутамол. Он расширяет просвет бронхов, облегчая поступление воздушной струи в органы дыхания. Можно использовать аэрозоль (2-4 вдоха через каждые 10 минут), можно делать ингаляции с этим веществом.

- Беродуал. Применяется ингалационно, развести с физраствором по 2 мл каждого вещества.

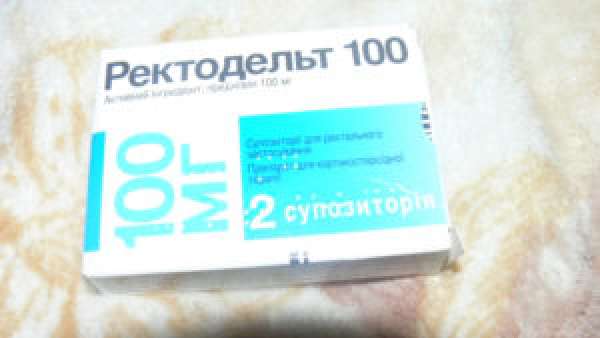
- Ректодельт. Это свеча, применяется ректально, на основе гормона. Быстро снимает приступ.

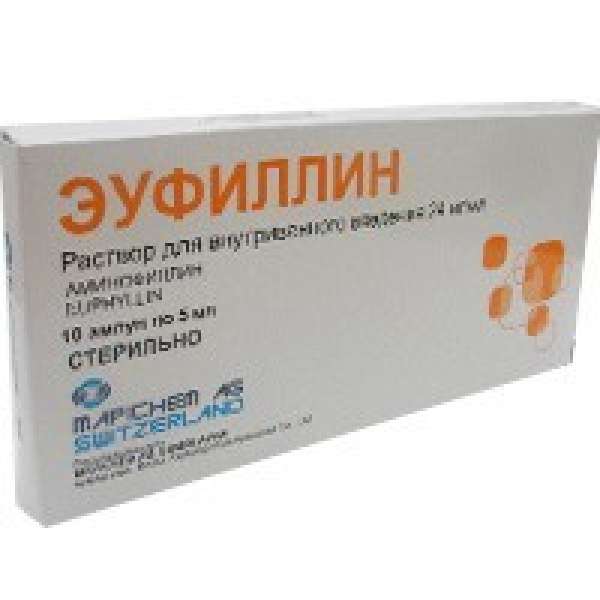
- Преднизолон или Эуфиллин. Это средства расширяющие бронхи, используются в инъекциях, также помогают быстро снять обструктивный синдром.

Дополнительное лечение назначает врач при аускультации бронхов, легких. Опасность такого состояния у детей и взрослых в том, что оно приводит к развитию осложнений.
Как правило, обструкция возникает в ночное время, глубокой ночью. Это является большим стрессом для организма, поэтому ребенок может сильно перепугаться от того, что не мог дышать. Иногда специалисты назначают успокоительные средства, чтобы успокоить перепуганного ребенка.
Алгоритм действия родителей при обструкции
Помощь детям до 1года.
- Ребенка поместить на колени так, чтобы он лицом был обращен к полу, голова находилась ниже поясничного отдела позвоночника.
- Затем произвести сильные (в пределах разумного) хлопки между лопатками на спине.
- После этого, если ребенок продолжает задыхаться, нужно положить его на плоскую поверхность, запрокинуть голову назад, довольно сильно надавить на область выше пупка. Это 3-4 сантиметра над пупком.
Помощь детям старше года.
- Ребенка нужно поставить спиной, прислонить к себе.
- Сзади опуститься на колени.
- На уровне солнечного сплетения (область над пупком) обхватить малыша, сцепить руки спереди.
- Произвести несколько толчков, довольно сильных, интервал между ними – 1 минута. И ждать приезда «скорой».
При каких патологиях возникает обструкция кишечника?
У взрослых этот синдром в дыхательных путях проявляется не так часто, как у детей. Но он может возникнуть еще в других органах, часто это кишечник. Почему появляется затрудненность в прохождении каловых масс?
- Опухоли в кишечнике или соседнем органе.
- Заворот кишки.
- Ущемление появившейся грыжи.
- Спазм кишечника.
- Если отделы кишечника заграждают такие образования, как каловые камни или клубки из глистов.
 Загрузка…
Загрузка…что это такое в медицине, причины и признаки

Аллергический отек
Обструкцией дыхательных путей называют нарушение их проходимости. Такое состояние представляет угрозу для жизни и требует оказания экстренной медицинской помощи. Оно может развиваться в силу широкого ряда причин, от правильного установления причины нарушения зависит успешность лечения.
Обструкция дыхательных путей может произойти в любом возрасте. У детей такое нарушение проявляется чаще, поскольку у них еще только формируется механизм выведения слизи, а анатомический просвет бронхов уже, чем у взрослых.
1
Виды и формы обструкции дыхательных путей
В зависимости от тяжести нарушения в медицине выделяют 3 стадии обструкции дыхательных путей:
- Легкая обструкция. Проходимость респираторного тракта нарушается незначительно в результате кратковременного пребывания в них инородного тела или слабо выраженного отека слизистой оболочки бронхов. Больной самостоятельно откашливает посторонний предмет, попавший в респираторный тракт.
- Умеренная обструкция. Значительно нарушается проходимость респираторного тракта, но больной сохраняет способность дышать, разговаривать и кашлять. Сохраняется высокая вероятность произвольного откашливания инородного тела.
- Тяжелая обструкция. Полностью нарушена проходимость воздухоносных путей. Больной не может дышать, говорить, кашлять, при отсутствии помощи теряет сознание, впадает в кому. Возможен летальный исход.

Обструкция дыхательных путей может быть острой или хронической. Острая форма чаще всего имеет механическую причину: попадание в респираторный тракт инородного тела, западание языка или инспирация большого количества жидкости. Хроническая форма развивается постепенно в результате изменения состояния дыхательной системы: отека слизистой оболочки или спазма бронхиальных мышц при инфекционных или аллергических заболеваниях. Гиповентиляция легких чаще всего развивается ночью и с течением времени нарастает.

Бронхиальная астма у взрослых: клиническая картина и лечение заболевания
2
Причины
Причины обструкции дыхательных путей весьма разнообразны и включают целый ряд факторов. К инфекционным факторам относят:
- воспаление бронхов;
- ларингит;
- ангину Людвига;
- заглоточный абсцесс;
- дифтерию;
- воспаление надгортанника и других отделов глотки, расположенных выше него;
- бактериальный трахеит;
- коклюш;
- микоплазмоз;
- хламидиоз.

Обструкция дыхательных путей может произойти по таким не связанным с инфекциями причинам:
- попадание инородного тела в дыхательные пути;
- химический ожог в результате вдыхания жидкости с кислым рН или агрессивными компонентами;
- развитие опухоли, кисты в респираторной системе;
- увеличение щитовидной железы;
- травма или ожог респираторных органов;
- вдыхание рвоты или крови;
- отек слизистой оболочки органов дыхательной системы при аллергической реакции;
- спазм мышц бронхов или гортани при расстройствах нервной системы;
- расслабление неба и надгортанника в бессознательном состоянии;
- кардиогенный отек легких;
- курение или регулярное воздействие токсических газов;
- врожденные аномалии.
У детей младшего возраста не сформирован кашлевой рефлекс, поэтому обструкцию может вызвать попадание жидкой пищи или грудного молока в дыхательные пути. Выявить причину нарушения помогут специфические дополнительные симптомы.

Как делать ингаляцию небулайзером: продолжительность и частота проведения процедуры
3
Симптомы нарушения
Обструкция может развиваться в верхних или нижних дыхательных путях, от места ее локализации зависят некоторые симптомы. Признаки нарушения приведены в таблице:
| Симптомы обструкции верхних дыхательных путей | Симптомы обструкции нижних дыхательных путей |
| Затруднен вдох, в дыхательных движениях не задействованы мышцы грудной клетки, дыхание поверхностное | Затруднен выдох |
| Свистящее дыхание, обусловленное турбулентностью потока воздуха в респираторном тракте | Дыхание сопровождается шумом и свистом |
| Шея зрительно уменьшается в размере | Больной ощущает нехватку воздуха, несмотря на возможность сделать вдох |
| Кашель с «каркающими» звуками | Охриплость и потеря голоса |
| Головокружение, судороги, потеря сознания в результате нехватки кислорода | Потеря сознания, кома |
| Нарушение ритма сердечных сокращений, тахикардия, брадикардия | Тахикардия |
| Цианоз (посинение) губ | Обширный цианоз кожных покровов |
| Повышение артериального давления | Резкое снижение артериального давления |
Если воздухоносные пути потеряли проходимость в результате развития инфекционного заболевания, то этому предшествуют специфические для инфекции симптомы. У маленьких детей такое состояние иногда вызывает покраснение глаз, сопровождается рвотой и непроизвольным мочеиспусканием.
У детей раннего возраста (до 3 лет) часто развивается синдром бронхиальной обструкции — функциональное или органическое нарушение проходимости бронхов. Его клинические признаки включают удлинение вдоха, шумное, свистящее дыхание, приступы удушья. В дыхании принимает участие вспомогательная мускулатура, появляется кашель, часто — малопродуктивный. Бронхообструктивный синдром в 30-50 % случаев перерастает в бронхиальную астму.

Причины, симптомы и способы лечения бронхиальной астмы
4
Помощь при обструкции дыхательных путей
При обструкции необходимо как можно быстрее восстановить возможность прохождения воздуха по дыхательным путям — извлечь инородное тело, удалить слизь или жидкость, уменьшить отек, расслабить мышцы бронхов при спазме. Для обеспечения проходимости дыхательных путей применяют бронходилататоры и мукорегуляторы. Кашель эффективнее всего помогает очистить респираторный тракт от крови, слизи и жидкости и от посторонних предметов, поэтому больному следует интенсивно кашлять. Если этот способ не помогает удалить инородное тело из дыхательных путей, используют прием Геймлиха.
Чтобы выполнить прием Геймлиха при попадании постороннего предмета в респираторный тракт, к пострадавшему подходят сзади, обхватывают его туловище руками, располагая ладони на несколько сантиметров выше пупка (в эпигастральной области), и производят 5 сильных надавливаний, пока посторонний предмет не выйдет из воздухоносных путей. Этим приемом можно воспользоваться и для оказания самопомощи — надавить на живот можно с помощью спинки стула, расположив на ней собственную руку, сжатую в кулак.
Метод лечения обструкции дыхательных путей выбирают в зависимости от причины развития нарушения. При инфекционных заболеваниях применяют антибиотики, при аллергических — противоаллергические средства. В некоторых клинических случаях показана интубация трахеи или хирургическое вмешательство.
Если больному вовремя не предоставить медицинскую помощь, нарушение проходимости дыхательных путей может иметь летальный исход.
Хроническая обструктивная болезнь лёгких — Википедия
Хроническая обструкти́вная болезнь лёгких (ХОБЛ) — самостоятельное заболевание, для которого характерно частично необратимое ограничение воздушного потока в дыхательных путях, имеющее, как правило, неуклонно прогрессирующий характер и спровоцированное аномальной воспалительной реакцией ткани лёгких на раздражение различными патогенными частицами и газами.
Патологический процесс начинается в слизистой бронхов: в ответ на воздействие внешних патогенных факторов происходит изменение функции секреторного аппарата (гиперсекреция слизи, изменения бронхиального секрета), присоединяется инфекция, развивается каскад реакций, приводящих к повреждению бронхов, бронхиол и прилегающих альвеол. Нарушение соотношения протеолитических ферментов и антипротеаз, дефекты антиоксидантной защиты лёгких усугубляют повреждение.
Основными диагностическими критериями являются клинические (кашель, мокрота и одышка), анамнестические (наличие факторов риска) и функциональные (снижение ОФВ1 менее 80 % после ингаляции бронходилататора от должного в сочетании со сниженным соотношением ОФВ1/ФЖЁЛ менее 70 %) проявления. Основным документом, в котором рассматриваются известные в настоящее время аспекты заболевания, является Глобальная инициатива по хронической обструктивной болезни лёгких (Global initiative for Obstructive Lung Disease — GOLD) — совместный проект Института сердца, лёгких и крови (США)[en] и ВОЗ (1998 г.)[2].
ХОБЛ является актуальной проблемой, так как следствиями заболевания являются ограничение физической работоспособности и инвалидизация пациентов[3].
Глобальная стратегия GOLD даёт следующее определение:
ХОБЛ (хроническая обструктивная болезнь лёгких) — заболевание, характеризующееся не полностью обратимым ограничением воздушного потока. Это ограничение обычно прогрессирует и связано с патологической реакцией лёгких на вредоносные частицы и газы[4][5][6].
До недавнего времени аббревиатура «ХОБЛ» расшифровывалась как «хронические обструктивные болезни лёгких», и трактовалась как собирательное понятие, включающее хронические экологически опосредованные заболевания дыхательной системы с преимущественным вовлечением дистальных отделов дыхательных путей с частично обратимой бронхиальной обструкцией, характеризующиеся прогрессированием и нарастающей хронической дыхательной недостаточностью[5].
В группу хронических обструктивных болезней лёгких, или, как её ещё называли, хронических неспецифических заболеваний лёгких (ХНЗЛ), относили ряд отличающихся по клиническим проявлениям и патогенезу заболеваний, объединённых вместе благодаря наличию частично обратимой прогрессирующей обструкции дыхательных путей. Под это определение попадали хронический обструктивный бронхит, эмфизема лёгких, тяжёлые формы бронхиальной астмы, хронический облитерирующий бронхиолит, бронхоэктатическая болезнь, муковисцидоз, биссиноз. Этот обобщенный подход существенно затруднял эпидемиологические исследования, разработку критериев диагностики и принципов терапии ввиду различий патогенеза нозологий, входивших в понятие ХНЗЛ[2].
Согласно определению ХОБЛ (в единственном числе), данному глобальной стратегией GOLD, из этого суженного понятия выбывает первичная эмфизема лёгких, так как её причиной является дефицит α1-антитрипсина[en] (а не воздействие вредоносных факторов)[2]. Устарел термин хронический обструктивный бронхит (ХОБ), так как это состояние расценивалось как процесс, развивающийся преимущественно в бронхах, а развитие ХОБЛ, начинающееся в бронхах, затрагивает все без исключения функциональные и структурные элементы лёгочной ткани, в том числе альвеолярную ткань, сосудистое русло, плевру, дыхательную мускулатуру), что отражается термином «ХОБЛ». Saetta М. et al. в 1998 году было показано, что воспаление в мембранозных бронхах является одной из причин развития панацинарной эмфиземы. Существующие методы исследования не позволяют зафиксировать переход патологического процесса с бронхов на респираторную зону: увеличение остаточного объёма лёгких (ООЛ), лёгочная гипертензия и cor pulmonale свидетельствуют о далеко зашедшей стадии заболевания, возможно поэтому в GOLD не упоминается термин «ХОБ». Исключены из понятия «ХОБЛ» туберкулёз лёгких на стадии остаточных явлений, когда могут проявляться частичные нарушения бронхиальной проходимости, поздние стадии гистиоцитоза X, лимфангиолейомиоматоза, при всех этих состояниях логичнее рассматривать бронхиальную обструкцию как синдром. По этой же причине из этого понятия исключены бронхоэктатическая болезнь, бронхиальная астма тяжёлого течения, муковисцидоз, хронический облитерирующий бронхиолит[2].
В России ХОБЛ отчасти рассматривается как «конечная фаза заболевания». Согласно GOLD диагноз ХОБЛ должен быть поставлен при отношении ОФВ1/ФЖЁЛ<0,7 и отсутствии других причин этой аномалии любым врачом, а врачом-специалистом также при наличии в анамнезе осложнений ХОБЛ, её симптомов — хронического кашля, мокроты, одышки, соответствующих факторов риска в анамнезе и других признаков частично необратимой обструкции дыхательных путей[2]. Лица с наличием симптомов хронического кашля, продукции мокроты, но с нормальными показателями функции внешнего дыхания (т. н. хронический необструктивный бронхит) ранее относили к стадии 0 или риску развития ХОБЛ. В тексте GOLD последних лет такая категория исключена из классификации ХОБЛ, хронический бронхит -отдельная нозология. Оговаривается, что вышеуказанные симптомы не являются нормой, даже если диагнозы ХОБЛ или хронический бронхит не ставятся[7].
Термин «ХОБЛ» в настоящее время включает хронический обструктивный бронхит, хронический гнойный обструктивный бронхит, эмфизему лёгких (вторичную, возникшую как морфологическое изменение в лёгких в результате длительной бронхиальной обструкции), пневмосклероз, лёгочную гипертензию, хроническое лёгочное сердце. Каждое из этих понятий отражает особенности морфологических и функциональных изменений на разных стадиях ХОБЛ[3].

В связи с подобной терминологической неопределённостью точные эпидемиологические данные назвать крайне трудно. В разных стандартах диагностики и ведения больных ХОБЛ (Канада, 1992; США, 1995; Европейское респираторное общество[en], 1995; Россия, 1995; Великобритания, 1997) подчёркивается, что надёжные и точные эпидемиологические данные по ХОБЛ отсутствуют[9][10].
В США в 1995 году зарегистрировано 14 млн больных ХОБЛ, при этом хронический обструктивный бронхит фигурировал в диагнозе только у 12,5 млн из них. С 1982 по 1995 число больных возросло на 41,5 %, и теперь в США страдают ХОБЛ около 6 % мужчин и 3 % женщин, а среди лиц старше 55 лет — 10 % больных[9][10].
Члены Европейского респираторного общества подчеркивают, что примерно 25 % случаев ХОБЛ диагностируется своевременно. Смертность в Европе колеблется от 2,3 (Греция) до 41,4 (Венгрия) на 100 000 населения[9][10].
В России по результатам подсчётов с использованием эпидемиологических маркеров предположительно около 11 млн больных, а по официальной медицинской статистике — около 1 млн. Это разночтение связано с тем, что заболевание диагностируется в поздних стадиях, когда лечение не позволяет затормозить неуклонно прогрессирующий патологический процесс. Этим объясняется высокая смертность больных ХОБЛ[9]. По данным Европейского респираторного общества только 25 % случаев заболевания диагностируется своевременно. В последние годы отмечается мировая тенденция к увеличению заболеваемости: с 1990 года по 1997 год её значение увеличилось на 25 % у мужчин и 69 % у женщин. Прогнозируется рост заболеваемости ХОБЛ в России[10].
Европейское респираторное общество приводит следующую классификацию факторов риска в зависимости от их значимости[9]:
| Вероятность значения факторов | Внешние факторы | Внутренние факторы |
|---|---|---|
| Установленная | Курение Профессиональные вредности (кадмий, кремний) | Дефицит α1-антитрипсина |
| Высокая | Загрязнение окружающего воздуха (SO2, NO2, O3) Профессиональные вредности Низкое социально-экономическое положение Пассивное курение в детском возрасте | Недоношенность Высокий уровень IgE Бронхиальная гиперреактивность Семейный характер заболевания |
| Возможная | Аденовирусная инфекция Дефицит витамина C | Генетическая предрасположенность (группа крови A(II), отсутствие IgA) |
Курение[править | править код]
Главный фактор риска (80—90 % случаев) — курение. Показатели смертности от ХОБЛ среди курильщиков максимальны, у них быстрее развивается обструкция дыхательных путей и одышка. Однако случаи возникновения и прогрессирования ХОБЛ отмечаются и у некурящих лиц. Одышка появляется приблизительно к 40 годам у курильщиков, и на 13—15 лет позже у некурящих[9]. В начале 21 века вследствие увеличения числа курящих людей растет заболеваемость в России[10].
Профессиональные факторы[править | править код]

Самые вредные профессиональные факторы — пыли, содержащие кадмий и кремний. На первом месте по развитию ХОБЛ стоит горнодобывающая промышленность. Профессии повышенного риска: шахтёры, строители, контактирующие с цементом, рабочие металлургической (за счёт испарений расплавленных металлов) и целлюлозно-бумажной промышленности, железнодорожники, рабочие, занятые переработкой зерна, хлопка. В России, среди угольщиков имеется большое число лиц с заболеваниями лёгких пылевой этиологии, в том числе и с пылевым бронхитом. Курение усиливает неблагоприятное действие пыли[9]. Подробнее — см. Силикоз, Пневмокониоз, Бериллиоз.
Следует отметить, что охрана труда позволяет значительно снизить риск развития данных хронических заболеваний, основные мероприятия направлены на предотвращение попадания в дыхательные пути пыли и аэрозолей. Достигается это двумя путями, с помощью индивидуальных и коллективных средств защиты. Индивидуальные обеспечивают фильтрацию поступающего к дыхательным путям воздуха, удаляя вредные примеси, к ним относятся, например, респираторы. Коллективные осуществляют фильтрацию воздуха и понижают концентрацию вредных веществ в производственных помещениях. Как правило данные методы защиты используются совместно. Однако объективные инструментальные измерения эффективности СИЗ органов дыхания в производственных условиях показали, что использование респираторов являются не только самым последним, но и самым неэффективным и ненадёжным методом профилактики профзаболеваний[11]. Это стимулировало использовать более надёжные технические средства коллективной защиты, позволяющие снизить запылённость до ПБКрз в большинстве случаев[12][13], а также автоматизировать технологические процессы и использовать дистанционное управление.
Наследственная предрасположенность[править | править код]
В пользу роли наследственности указывает факт, что далеко не все курильщики с большим стажем становятся больными ХОБЛ. Наиболее изученным генетическим фактором риска является редкая наследственная недостаточность α1-антитрипсина (A1AT)[14][15], который ингибирует сериновые протеиназы в системном кровотоке. В США среди больных ХНЗЛ врождённый дефицит A1AT выявлялся менее, чем в 1 % случаев[9].
В патогенезе ХОБЛ наибольшую роль играют следующие процессы:
Хроническое воспаление затрагивает все отделы дыхательных путей, паренхиму и сосуды лёгких. Со временем воспалительный процесс разрушает лёгкие и ведёт к необратимым патологическим изменениям. Дисбаланс ферментов и окислительный стресс могут быть следствием воспаления, действия окружающей среды или генетических факторов[4].
Клетки воспаления[править | править код]
При ХОБЛ происходит увеличение количества нейтрофилов, макрофагов и Т-лимфоцитов, преимущественно CD8+.
Нейтрофилы. В мокроте, бронхоальвеолярном лаваже обнаруживается повышенное количество активированных нейтрофилов. Их роль при ХОБЛ ещё не ясна. У курильщиков без ХОБЛ также обнаруживается нейтрофилия мокроты. При исследовании индуцированной мокроты определяется повышенная концентрация миелопероксидазы и человеческого нейтрофильного липокаина, что свидетельствует об активации нейтрофилов. При обострении также растёт число нейтрофилов в бронхоальвеолярном лаваже. Нейтрофилы секретируют протеиназы: нейтрофильную эластазу, нейтрофильный катепсин G и нейтрофильную протеиназу-3.
Макрофаги обнаруживаются в крупных и мелких бронхах, паренхиме лёгких, а также в местах деструкции альвеолярной стенки при развитии эмфиземы, что выявляется при гистологическом исследовании мокроты и лаважа, биопсии бронха и исследовании индуцированной мокроты. Макрофаги выделяют фактор некроза опухоли α (ФНО-α), интерлейкин 8 (ИЛ-8), лейкотриен-B4[en] (ЛТВ4), что способствует хемотаксису нейтрофилов.
T-лимфоциты. Клетки CD8+, обнаруживаемые при биопсии бронхов, выделяют перфорины, гранзим-B и ФНО, эти агенты вызывают цитолиз и апоптоз альвеолярных эпителиоцитов.
Эозинофилы. Уровни эозинофильного катионного пептида и эозинофильной пероксидазы[en] у больных ХОБЛ в индуцированной мокроте повышены. Это указывает на возможность их присутствия. Это может быть не связано с эозинофилией — увеличение активности нейтрофильной эластазы, может обусловливать дегрануляцию эозинофилов при их нормальном количестве.
Эпителиальные клетки. Воздействие воздушных поллютантов, таких как диоксид азота (NO2), озон (O3), дизельные выхлопные газы[en] на назальные и бронхиальные эпителиоциты, приводит к синтезу и высвобождению воспалительных медиаторов (эйкозаноиды, цитокины, молекулы адгезии и др). Происходит нарушение регуляции эпителиоцитами функционирования молекул адгезии E-селектина, отвечающие за вовлечение в процесс нейтрофилов. При этом секреция культурой клеток бронхиального эпителия, полученная от больных ХОБЛ в эксперименте, вырабатывает более низкие количества воспалительных медиаторов, (ФНО-α или ИЛ-8), чем аналогичные культуры от некурящих или курящих, но без ХОБЛ[4].
Медиаторы воспаления[править | править код]
Наибольшую роль при ХОБЛ играют фактор некроза опухоли α (ФНО-α), интерлейкин 8 (ИЛ-8), лейкотриен-B4 (ЛТВ4). Они способны разрушать структуру лёгких и поддерживать нейтрофильное воспаление. Вызванное ими повреждение в дальнейшем стимулирует воспаление путём выброса хемотактических пептидов из межклеточного матрикса.
ЛТВ4 — мощный фактор хемотаксиса нейтрофилов. Его содержание в мокроте больных ХОБЛ повышено. Выработку ЛТВ4 приписывают альвеолярным макрофагам.
ИЛ-8 участвует в избирательном вовлечении нейтрофилов и, возможно, синтезируется макрофагами, нейтрофилами и эпителиоцитами. Присутствует в высоких концентрациях в индуцированной мокроте и лаваже у больных ХОБЛ.
ФНО-α активирует ядерный фактор-кВ фактора транскрипции (NF-кB), который, в свою очередь, активирует ген IL-8 эпителиоцитов и макрофагов. ФНО-α определяется в высоких концентрациях в мокроте, а также в биоптатах бронхов у пациентов ХОБЛ. У больных с выраженной потерей веса уровень сывороточного ФНО-α повышен, что говорит о возможности участия фактора в развитии кахексии[4].
В воспалении при ХОБЛ участвуют и другие агенты. Ниже представлены некоторые из них:
| Медиатор | Сокращение | Функция | Исследуемый материал | В какой группе повышено содержание в исследуемом материале | Контрольная группа |
|---|---|---|---|---|---|
| Макрофагальный хемотактический протеин-1 | MCP-1 | Привлечение моноцитов, рекрутирование макрофагов | Бронхоальвеолярный лаваж | Больные ХОБЛ, курильщики | Некурящие, бывшие курильщики |
| Макрофагальный воспалительный протеин-1β | MIP-1β | Привлечение моноцитов, T-лимфоцитов | Бронхоальвеолярный лаваж | Больные ХОБЛ | Некурящие, курильщики, бывшие курильщики |
| Макрофагальный воспалительный протеин-1α | MIP-1α | Привлечение моноцитов, T-лимфоцитов | Экспрессия в эпителиоцитах | Больные ХОБЛ | Курильщики |
| Гранулоцит-макрофагальный колониестимулирующий фактор | GM-CSF | Стимулирует активность нейтрофилов, эозинофилов, моноцитов и макрофагов | Бронхоальвеолярный лаваж | Больные ХОБЛ, содержание повышается при обострении | |
| Трансформирующий фактор роста-β | TGF-β | Подавляет активность естественных киллеров, снижает пролиферацию В- и Т-лимфоцитов | Экспрессия в эпителиоцитах, эозинофилах, фибробластах | Больные ХОБЛ | |
| Эндотелин-1 | ET-1 | Сужение сосудов | Индуцированная мокрота | Больные ХОБЛ |
Дисбаланс в системе протеиназы-антипротеиназы[править | править код]
В 1963 году Laurell и Eriksson привели наблюдение, что лица с дефицитом α1-антитрипсина, ингибирущим ряд сывороточных протеиназ, таких как нейтрофильная эластаза, имеют повышенный риск развития эмфиземы, так как нейтрофильная эластаза разрушает эластин, который является основным компонентом стенки альвеол. Помимо этого, фрагменты эластина, воздействуя на макрофаги и нейтрофилы, поддерживают воспаление. Хотя на сегодня дефицит α1-антитрипсина разграничен с понятием ХОБЛ, дисбаланс ферментной системы имеет место при ХОБЛ в настоящем понимании этого термина. Известно, что макрофаги, нейтрофилы и эпителиоциты выделяют комбинацию протеаз. Активность антипротеазной системы снижается из-за окислительного стресса, воздействия табачного дыма и других факторов. Вероятно нейтрофильная эластаза не имеет значения при ХОБЛ, в патогенезе которой из протеаз играют роль нейтрофильный катепсин G, нейтрофильная протеиназа-3, катепсины макрофагов (особенно катепсины B, L и S), и различные матриксные металлопротеиназы[4].
Окислительный стресс[править | править код]
О роли окислительного стресса свидетельствуют маркеры, обнаруживаемые в жидкости на поверхности эпителия, выдыхаемом воздухе и моче курильщиков и больных ХОБЛ — пероксид водорода (Н2О2) и оксид азота (NO), образующиеся при курении или высвобождаемые из лейкоцитов и эпителиоцитов при воспалении. Н2О2 появляется в повышенном количестве в выдыхаемом воздухе у больных как в ремиссии, так и при обострении, а содержание NO повышается в выдыхаемом воздухе при обострении. Концентрация изомера простагландина изопростана F2α-III — биомаркера окислительного стресса в лёгких in vivo, образующегося при свободнорадикальном окислении арахидоновой кислоты, повышается в конденсате выдыхаемого воздуха и моче у больных ХОБЛ в сравнении со здоровыми людьми и повышается ещё больше при обострении.
Оксиданты разрушают биологические молекулы: белки, жиры, нуклеиновые кислоты, что приводит к дисфункции и смерти клеток, разрушению внеклеточного матрикса. Также благодаря окислительному стрессу усугубляется дисбаланс протеиназы-антипротеиназы за счёт инактивации антипротеиназ и путём активации протеиназ, таких как металлопротеиназы. Оксиданты усиливают воспаление благодаря активации фактора NF-кВ, который способствует экспрессии воспалительных генов, таких как ИЛ-8 и ФНО-α. Наконец оксидативный стресс может вызывать обратимую обструкцию бронхов: Н2О2 приводит к сокращению гладкомышечных клеток in vitro, а изопростан F2α-III у человека является агентом, вызывающим выраженную бронхиальную обструкцию[4].
Течение патологического процесса[править | править код]
Патофизиологические изменения при ХОБЛ включают следующие патологические изменения:
Гиперсекреция слизи[править | править код]
Гиперсекреция слизи вызвана стимуляцией секретирующих желез и бокаловидных клеток лейкотриенами, протеиназами и нейропептидами[4].
Дисфункция ресничек[править | править код]
Реснитчатый эпителий подвергается плоскоклеточной метаплазии, что приводит к нарушению мукоцилиарного клиренса (нарушению эвакуации мокроты из лёгких). Эти начальные проявления ХОБЛ могут сохраняться в течение многих лет, не прогрессируя[4].
Бронхиальная обструкция[править | править код]
Бронхиальная обструкция, соответствующая стадиям ХОБЛ с 1 по 4, носит необратимый характер с наличием небольшого обратимого компонента. Выделяют следующие причины бронхиальной обструкции:
ХОБЛ с 1 по 4, носит необратимый характер с наличием небольшого обратимого компонента. Выделяют следующие причины бронхиальной обструкции:
- Необратимые:
- Ремоделирование и фиброз дыхательных путей,
- Потеря эластической тяги лёгкого в результате разрушения альвеол,
- Разрушение альвеолярной поддержки просвета мелких дыхательных путей;
- Обратимые:
- Накопление клеток воспаления, слизи и экссудата плазмы в бронхах,
- Сокращение гладкой мускулатуры бронхов,
- Динамическая гиперинфляция при физической нагрузке.
Обструкция при ХОБЛ, в основном, формируется на уровне мелких и мельчайших бронхов. Ввиду большого количества мелких бронхов, при их сужении примерно вдвое возрастает общее сопротивление нижних отделов респираторного тракта.
Спазм бронхиальной гладкой мускулатуры, воспалительный процесс и гиперсекреция слизи могут формировать небольшую часть обструкции, обратимую под влиянием лечения. Воспаление и экссудация имеют особенно важное значение при обострении[4].
Лёгочная гиперинфляция[править | править код]
Лёгочная гиперинфляция (ЛГИ) — повышение воздушности лёгочной ткани, образование и увеличение «воздушной подушки» в лёгких. В зависимости от причины возникновения подразделяется на два вида:
- статическая ЛГИ: вследствие неполного опорожнения альвеол на выдохе вследствие снижения эластической тяги лёгких
- динамическая ЛГИ: вследствие уменьшения времени выдоха в условиях выраженного ограничения экспираторного воздушного потока
С точки зрения патофизиологии, ЛГИ является адаптационным механизмом, так как приводит к снижению сопротивления воздушных путей, улучшению распределения воздуха и повышению минутной вентиляции в покое. Однако ЛГИ приводит к следующим неблагоприятным последствиям:
- Слабость дыхательной мускулатуры. Происходит укорочение и уплощение диафрагмы, что делает её сокращения малоэффективными.
- Ограничение нарастания дыхательного объёма при физической нагрузке. У здоровых людей при нагрузке происходит увеличение минутного объёма дыхания за счёт увеличения частоты и глубины дыхания. У больных ХОБЛ во время нагрузки увеличивается лёгочная гиперинфляция, так как увеличение ЧДД при ХОБЛ ведёт к укорочению выдоха, и ещё большая часть воздуха задерживается в альвеолах. Увеличение «воздушной подушки» не позволяет значительно увеличить глубину дыхания.
- Гиперкапния при физической нагрузке. Вследствие снижения отношения ООЛ к ЖЁЛ за счёт уменьшения ЖЁЛ вследствие ЛГИ происходит увеличение PaCO2 в артериальной крови.
- Создание внутреннего положительного давления в конце выдоха (intrinsic positive end-expiratory pressure, PEEPi). Вследствие роста «воздушной подушки» возникает давление эластической отдачи лёгких. В норме PEEPi равно нулю, у тяжёлых больных ХОБЛ вне обострения — не более 7—9 см вод. ст., а при острой дыхательной недостаточности достигает 20—22 см вод. ст. Это приводит к увеличению нагрузки на дыхательные мышцы, начало сокращения дыхательных мышц не совпадает с началом дыхательного потока, он начинается только тогда, когда давление, развиваемое мышцами, превышает PEEPi, когда альвеолярное давление становится отрицательным, что необходимо для вдоха.
- Повышение эластической нагрузки на лёгкие.
- Лёгочная гипертензия. В конечном итоге ЛГИ приводит к лёгочной гипертензии. Scharf и соавт. были получены данные о высокой частоте лёгочной гипертензии у больных с тяжёлой ХОБЛ эмфизематозного типа. В исследовании участвовало 120 пациентов, среднее ОФВ1 составляет 27 %, ООЛ — 225 %. При проведении катетеризации центральных вен среднее давление в лёгочной артерии превышало 20 мм рт. ст. у 90,8 % больных, давление заклинивания более 12 мм рт. ст. было отмечено у 61,4 % больных. Развитие лёгочной гипертензии связано с компрессией сердца и внутригрудных сосудов вследствие ЛГИ[17].
Эмфизема лёгких[править | править код]
Деструкция паренхимы ведёт к снижению эластической тяги лёгких, и поэтому имеет прямое отношение к ограничению скорости воздушного потока и увеличению сопротивления воздуху в лёгких. Мелкие бронхи, теряя связь с альвеолами, до этого находившимися в расправленном состоянии, спадаются и перестают быть проходимыми[4].
Расстройства газообмена[править | править код]
Обструкция дыхательных путей, деструкция паренхимы и расстройства лёгочного кровотока уменьшают лёгочную способность к газообмену, что приводит сначала к гипоксемии, а затем к гиперкапнии. Корреляция между значениями функции лёгких и уровнем газов артериальной крови слабо определяется, но при ОФВ1 более 1 л редко возникают существенные изменения газового состава крови. На начальных стадиях гипоксемия возникает только при физической нагрузке, а по мере прогрессирования болезни — и в состоянии покоя[4].
Лёгочная гипертензия[править | править код]
Лёгочная гипертензия развивается на IV стадии — крайне тяжёлое течение ХОБЛ (см стадии ХОБЛ), при гипоксемии (РаО2 менее 8 кПа или 60 мм рт. ст.) и часто также гиперкапнии.
Это основное сердечно-сосудистое осложнение ХОБЛ связано с плохим прогнозом. Обычно у больных с тяжёлой формой ХОБЛ давление в лёгочной артерии в покое повышено умеренно, хотя может увеличиваться при нагрузке. Осложнение прогрессирует медленно, даже без лечения.
К развитию лёгочной гипертензии имеют отношение сужение сосудов лёгких и утолщение сосудистой стенки вследствие ремоделирования лёгочных артерий, деструкция лёгочных капилляров при эмфиземе, которая ещё больше увеличивает давление, необходимое для прохождения крови через лёгкие. Сужение сосудов может возникать из-за гипоксии, которая вызывает сокращение гладкой мускулатуры лёгочных артерий, нарушения механизмов эндотелийзависимой вазодилатации (снижение продукции NO), патологической секреции вазоконстрикторных пептидов (таких как ET-1 — продукта клеток воспаления). Ремоделирование сосудов — одна из главных причин развития лёгочной гипертензии в свою очередь происходит за счёт выделения факторов роста или вс
Глава 9 Острая обструкция дыхательных путей
Обструкция дыхательных путей — нарушение их проходимости — развивается вследствие воспалительных процессов (острый ларинготрахеобронхит), отека и спазма голосовой щели, аспирации, травмы. В некоторых случаях это чрезвычайно опасно, так как возможны тотальная обструкция дыхательных путей и быстрый смертельный исход.
Обструкции верхних и нижних дыхательных путей (ВДП и НДП) характеризуются разной симптоматикой и дифференцированным подходом к лечению.
9.1. Обструкция верхних дыхательных путей
Обструкция ВДП: полости рта, носовых ходов, глотки и гортани — происходит в результате острых и хронических заболеваний, анафилаксии, попадания в дыхательные пути инородных тел, травмы. Она бывает частичной и полной, динамической (с изменением характера клинических проявлений) и постоянной. Это грозное осложнение с быстро нарастающей дыхательной недостаточностью и гипоксией.
Наиболее частой причиной асфиксии при различных состояниях, сопровождающихся потерей сознания (обморок, опьянение, отравление седативными средствами), является западение языка в гипофа-ринкс (гортанную часть глоткц). Вторая по частоте причина непроходимости ВДП — отек и спазм голосовой щели. Обструкция ВДП у взрослых чаще возникает при травме, ожоге и кровотечении, у детей — вследствие инфекционных заболеваний, особенно бактериального или вирусного крупа (табл. 9.1).
Внутренняя травма ВДП. Осложнения интубации трахеи — наиболее частая причина спазма, отека и паралича голосовой щели различной степени. В результате травмы при интубации трахеи возможны также смещение хрящей гортани, образование гематомы, отек слизистой оболочки или окружающих мягких тканей, повреждение надгортанника. Травма может привести к анкилозу хрящей гортани и постоянному параличу голосовых связок. Давление манжетки интубационной трубки в подсвязочном пространстве вызывает образование грануляционной ткани и стеноз — одно из
Таблица 9.1. Острая обструкция верхних дыхательных путей [по S. R. Boster, S.A. Martinez, 1982]
Причина | Клинические признаки | Неотложная помощь | ||
Внутренняя механическая травма (чаще в результате осложнения интубации трахеи, реже — при операциях на гортани) | Паралич голосовых связок, повреждение черпаловидных хрящей, анкилоз гортани, стеноз подсвязочного пространства, стридор, нарушения фонации | Интубация трахеи, при нарастании обструкции — трахеостомия | ||
Ожог и воздействие токсичных газов | Одутловатость лица, ротоглоточная эритема, отек слизистой оболочки полости рта и образование на ней пузырей, отек ВДП, стридор, нарушения фонации, надглоточный отек и образование булл (предвестники полной обструкции), отек легких, пневмония | Интубация трахеи, при ее невозможности — крико-тиреоидотомия; при отравлении СО и другими газами — ИВЛ. Трахеостомия по показаниям | ||
Наружная механическая травма (тупая или острая проникающая) | Переломы нижней челюсти, шейных позвонков, хрящей гортани, надгортанника, трахеи, сквозное проникающее ранение основания языка, полости рта, шеи; часто вертикальный перелом щитовидного хряща, кровотечение, кашель, одышка, подкожная эмфизема | Трахеостомия. Эндотрахе-альная интубация и крико-тиреоидотомия могут быть затруднены или противопоказаны | ||
Кровотечение (при травме, операции, инфекционном заболевании) | Аспирация крови, при массивном кровотечении — быстрое нарастание гипоксии | Интубация трахеи, отсасывание крови из дыхательных путей, остановка кровотечения хирургическим путем, переливание свежей плазмы. Контроль свертывающей системы крови | ||
Аспирация твердого инородного тела | Частичная обструкция гортани — потеря голоса, удушье, кашель, охриплость, стридор. Полная обструкция: больной не может дышать, говорить и указывает пальцами на шею. Быстро нарастающая гипоксия приводит к потере сознания и смерти | Путем словесного контакта помочь пострадавшему сделать медленный вдох и форсированный выдох; при неудаче — повернуть больного на бок и нанести 4 сильных удара по межлопаточной области, затем повернуть его на спину и произвести 4 компрессии в направлении к грудной клетке. Удалить инородное тело пальцем или под прямым визуальным контролем с помощью ларингоскопа и щипцов. Может потребоваться срочная трахеостомия или кони-котомия | ||
Некротическая ангина (Людвига ангина) | Припухлость в области подъязычной кости, отек шеи, распространяющийся до ключиц, отечность и гиперемия лица, увеличение и перемещение языка кверху, тризм, дисфагия, «бычья» шея, лихорадка, стридор | При нарастании обструкции — крикотиреоидото-мия или трахеостомия. Хирургическое лечение ангины. Применение антибиотиков | ||
Причина | Клинические признаки | Неотложная помощь | ||
Ретрофарингеальный абсцесс | Боль в горле при глотании, повышенная температура тела, гиперемия и припухлость ретрофарингеальной области, на рентгенограмме шеи в боковой проекции — увеличение ретрофарингеального и/или ретротрахеального пространства, стридор | Антибактериальная терапия. Хирургическое лечение абсцесса. При нарастании обструкции — оротрахеальная интубация, крикотиреоидото-мия или трахеостомия | ||
Эпиглоттид | Острое начало (возможна мгновенная полная обструкция), сильная боль в горле, увеличение надгортанника, отек и гиперемия язычка и окружающих мягких тканей, высокая температура тела, интоксикация, дисфагия, иногда стридор и кашель, нарушения фонации | Антибиотикотерапия. При нарастании обструкции — интубация трахеи | ||
Вирусный круп | Постепенное начало. Температура тела нормальная или слегка повышенная. В поздней стадии одышка, лающий кашель, тахикардия и инспираторный стридор. Процесс локализован в подсвязочном пространстве | Симптоматическая терапия. При нарастании обструкции — интубация трахеи (предпочтительнее назальным доступом) | ||
Ангионевротический отек | Спорадически возникающие отеки лица, конечностей, наружных половых органов, дыхательных путей и кишечной стенки | Интубация трахеи, назначение анальгетических средств для снятия боли в области живота, растворов ε-аминока-проновой кислоты, андрогенов; поддержание адекватного внутрисосудистого объема | ||
Аллергическая форма | Астма, ринит, зависимость от антигенных стимулов, возможна крапивница | Применение гормонов, антигистаминных и антиаллергических препаратов | ||
наиболее серьезных осложнений интубации трахеи. Назотрахеальная интубация осложняется кровотечением чаще, чем оротрахеальная. Указанные осложнения развиваются вследствие нарушения техники интубации — грубого манипулирования, многократных попыток, несоответствия между диаметрами эндотрахеальной трубки и голосовой щели, перераздувания манжетки, применения для отсасывания жестких катетеров и т.д. Причиной непроходимости ВДП могут быть оперативные вмешательства.
Внутренние повреждения ВДП возникают при вдыхании токсичных
газов и ожогах пламенем. Для ожога ВДП характерны эритема языка и полости рта, свистящее дыхание и др. При вдыхании токсичных веществ к местному реактивному отеку присоединяются токсический отек ВДП, отек легких, а позднее — пневмония. На ранней стадии пострадавшие могут умереть от отравления газом и гипоксии [Малышев В.Д., 2000].
Наружная травма ВДП. Повреждения ВДП бывают двух видов: проникающие (колотые, огнестрельные раны) и тупые (в результате удара). Причинами обструкции могут быть повреждение или смеще-
ние хрящей гортани, сужение дыхательных путей, вызванное образовавшейся гематомой, отеком слизистой оболочки или окружающих мягких тканей. Частая причина обструкции — кровотечение в дыхательные пути. Если интубация трахеи невозможна (например, при размозжении гортани), производят экстренную трахеостомию. Если кровотечение отсутствует и обструкция нарастает медленно, необходимо исследование с помощью фибробронхоскопа для уточнения характера повреждения.
Кровотечение в дыхательные пути может быть осложнением оперативных вмешательств (операции на голове и шее, тонзиллэктомия, трахеостомия), наружной и внутренней травмы или спонтанным — из полостей носа и рта. Это осложнение особенно опасно в тех случаях, когда больной не может откашляться (кома, угнетение ЦНС). При тяжелом кровотечении больному придают дренажное положение (на спине с опущенным головным концом), очищают ротоглотку и производят интубацию трахеи. Раздувание манжетки обеспечивает герметичность и предупреждает дальнейшее поступление крови в НДП. После оказания первой помощи проводят мероприятия по окончательной остановке кровотечения (оперативное вмешательство, контроль свертывающей системы крови, переливание свежей плазмы и т.д.).
Аспирация инородного тела возможна в любом возрасте, но особенно часто происходит у детей от 6 мес до 4 лет. Инородное тело чаще локализуется в трахее или в одном из главных бронхов, реже в гортани. У детей инородное тело может обтурировать просвет гортани в ее нижней части — в подголосовой полости, т.е. там, где диаметр дыхательных путей наименьший.
У взрослых аспирация инородного тела (комок пищи, кусок мяса, кость) происходит во время еды,
особенно в состоянии алкогольного опьянения, когда снижены защитные рефлексы дыхательных путей. Попадание в дыхательные пути даже небольшого инородного тела (рыбья кость, горошина) может вызвать сильнейший ларинго- и бронхоспазм и привести к смерти. Аспирация инородных тел в среднем и пожилом возрасте чаще наблюдается у лиц, которые носят зубные протезы [Брукс Дж., 1986].
При застревании инородного тела в заглоточном пространстве может быть полностью обтурирован вход в гортань. Это приводит к афонии, апноэ, быстрому нарастанию цианоза. Подобное состояние нередко диагностируют как инфаркт миокарда. При частичной обструкции дыхательных путей возникают кашель, одышка, стридор, наблюдаются втягивание надключичных областей при вдохе, цианоз.
Удаление инородных тел из гортани и трахеи — чрезвычайно срочная процедура! При оказании первой помощи следует учитывать, что все механические приемы (удары по межлопаточной области, тракции в направлении к грудной клетке) в целом малоэффективны. Если сознание пострадавшего сохранено, наилучшими методами избавления от инородных тел являются естественный кашель и форсированный выдох, произведенный после медленного полного вдоха. При этом психологическая поддержка оказывающего помощь играет немаловажную роль.
Заболевания, приводящие к обструкции ВДП. У детей наиболее часто обструкцию ВДП вызывают вирусный круп, бактериальный трахеит и эпиглоттид. К заболеваниям, представляющим потенциальную опасность обструкции ВДП у взрослых, относятся ангина Людвига, ретрофарингеальный абсцесс, эпиглоттид, вирусный круп, а также ангионевротический отек. Хотя эти заболевания у взрослых встречаются
довольно редко (вирусный круп — очень редко!), опасность, которую они представляют, должна быть учтена врачом [Boster S.R., Marti-nez S.A., 1982].
Некротическая ангина (ангина Людвига) — гнилостная некротическая флегмона дна полости рта. Характеризуется быстрым распространением инфекции в подъязычной и подчелюстной области, вокруг подъязычной кости и на ВДП. Вначале появляется плотная припухлость в области подчелюстной железы, затем развиваются отек подчелюстной области и передней поверхности шеи («бычья» шея), лихорадка, тризм; отмечаются увеличение и приподнятость языка, боль, дисфагия. Обструкция ВДП нарастает постепенно.
Для лечения применяют большие дозы антибиотиков, воздействующих на стрептококковую или (реже) стафилококковую, иногда смешанную флору; хирургическое дренирование ран. Для поддержания проходимости ВДП показаны назотрахеальная интубация, крикотиреоидо-томия или трахеостомия. Следует предпочесть последнюю.
Ретрофарингеалъный (заглоточный) абсцесс. Возбудителем инфекции может быть анаэробная или аэробная флора, часто стафилококк и смешанная флора. Потенциальная опасность состоит не только в острой обструкции ВДП, но и в развитии медиастинита.
Характерны боль в горле при глотании, повышенная температура тела, нарушения дыхания. При осмотре определяют гиперемию и припухлость ретрофарингеальной области, на боковых рентгенограммах шеи — увеличение ретрофарингеального и/или ретротрахеального пространства.
В начале заболевания назначают большие дозы пенициллина. При необходимости проводят хирургическое лечение. Поддержание проходимости ВДП достигается оротра-
хеальной интубацией. При невозможности последней проводят кри-котиреоидотомию или трахеостомию.
Эпиглоттит (бактериальный круп) возникает чаще у детей в возрасте от 2 до 7 лет, но может быть и у взрослых. Это тяжелое заболевание, приводящее к синдрому крупа. Начинается остро. В процесс вовлекаются не только надгортанник, но и соседние области (язычок, черпаловидные хрящи и другие надсвя-зочные структуры). Острое начало проявляется высокой температурой тела, интоксикацией, сильными болями в горле, нарушениями фонации, дисфагией. Диагноз устанавливают при прямом осмотре глотки и гортани. На рентгенограмме в боковой проекции выявляются отечность надгортанника, иногда увеличение («раздувание») в области глотки.
Показано использование антибиотиков в больших дозах. В дальнейшем антибиотики назначают соответственно выявленной чувствительности к ним флоры. При затрудненном дыхании производят интубацию трахеи (предпочтительнее назотрахеальная) трубкой, диаметр которой приблизительно на 1 мм меньше диаметра трубки, обычно применяемой для назотра-хеальной интубации. В качестве крайней меры может быть проведена трахеостомия.
Вирусный круп (ларинготрахео-бронхит) чаще всего наблюдается у новорожденных и у детей в возрасте от 3 мес до 3 лет. В результате воспалительных изменений дыхательные пути сужаются на уровне подсвязочного пространства, анатомическим ориентиром которого является перстневидный хрящ. Симптомы сужения ВДП обычно возникают через несколько дней после начала заболевания. На фоне нормальной или слегка повышенной температуры тела развиваются одышка, лающий кашель, тахикардия и инспираторный стридор. При прямой ларингоскопии воспалительные изменения в области надгортанника и зева отсутствуют.
Проводят симптоматическую терапию, ингаляции аэрозолей, оксигенотерапию. При нарастании симптомов ОДН (инспираторный стридор, цианоз, возбуждение, потеря сознания) показана интубация трахеи (предпочтительнее назотрахеальная), трубку оставляют на 2—7 дней. Трахеостома обычно не нужна.
Антибактериальная терапия при инфекциях ВДП и НДП должна начинаться как можно быстрее. В практике ОРИТ эффективно применяется рокситромыцин («Lek»), антибактериальный спектр которого включает многие грамположительные и грамотрицательные микроорганизмы. Этот полусинтетический антибиотик группы макролидов является эффективной альтернативой пенициллинам и цефалоспоринам при лечении пациентов с аллергией. Однако следует учитывать, что к препарату резистентны Bacteroides fragilis, Clostridium (большинство штаммов), Pseudomonas, Acinetobacter, Enterobacteriaceae.
Ангионевротический отек может быть наследственным и аллергическим. Наследственный ангионевротический отек характеризуется спорадически возникающими отеками, распространяющимися на лицо, гортань, конечности, наружные половые органы и кишечную стенку. Продолжительность эпизодических отеков от 1 до 3 дней. Возможны сильные боли в брюшной области. Частота внезапной смерти от отека гортани достигает 25 %.
Лечение наследственного заболевания заключается в поддержании проходимости ВДП (интубация трахеи, при ее невозможности производят крикотиреоидотомию или трахеостомию). Для снятия болей в области живота применяют аналь-
гетики. В целях предотвращения приступа назначают андрогены и аминокапроновую кислоту. Осуществляют мероприятия по поддержанию адекватного внутрисосудистого объема — инфузионную терапию, а также вводят адреналин, что прерывает и ослабляет приступ.
Аллергическая форма ангионевротического отека возникает в результате реакции антиген — антитело и обычно сопровождается крапивницей, нередко астмой, ринитом. Может быть определена зависимость от антигена. В отличие от наследственной формы легко поддается лечению антигистаминными препаратами, кортикостероидами. Боли в области живота, как правило, отсутствуют.
Обструктивный бронхит это воспалительное заболевание нижних дыхательных путей
Обструктивный бронхит это воспалительное заболевание нижних ды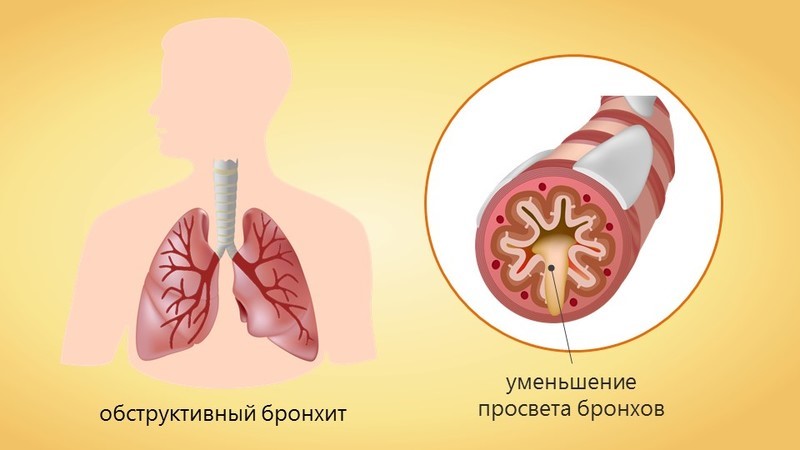 хательных путей с поражением бронхов. Бронхит, при котором бронхи сужены, называется обструктивным. Обструкция (дословно это сужение, перекрытие) – возникает под воздействием воспалительного процесса в стенках бронхов и бронхиол, происходит их утолщение за счет отека. Отек приводит к концентрации в просвете бронха мокроты. Мокрота «забивает» бронхи. Воздух проходит через бронхи с трудом. Пациент слышит свисты, хрипы в грудной клетке, как будто внутри играют на волынке.
хательных путей с поражением бронхов. Бронхит, при котором бронхи сужены, называется обструктивным. Обструкция (дословно это сужение, перекрытие) – возникает под воздействием воспалительного процесса в стенках бронхов и бронхиол, происходит их утолщение за счет отека. Отек приводит к концентрации в просвете бронха мокроты. Мокрота «забивает» бронхи. Воздух проходит через бронхи с трудом. Пациент слышит свисты, хрипы в грудной клетке, как будто внутри играют на волынке.
У взрослого пациента он бывает — острым и хроническим.
ОСТРЫЙ ОБСТРУКТИВНЫЙ БРОНХИТ
Это воспаление в бронхах, которое начинается быстро, ему не предшествуют несколько лет регулярного кашля. На вопрос врача « Давно ли вы кашляете?», пациент ответит не более недели.
Воспалительный процесс в бронхах, приводит к отеку и их раздражению. Появляется кашель продолжительностью не более 3 недель. При остром бронхите воспаление длится недолго, а структура бронхов полностью восстановится после выздоровления.
В 80% случаев острый обструктивный бронхит вызывает вирусная инфекция верхних дыхательных путей. Например грипп, парагрипп, риновирусная инфекция. Обычно все эти возбудители, кроме гриппа, люди называют простудой. Реже причинами острого бронхита встречаются бактерии — микоплазма или хламидия пневмония, возбудитель коклюша, стафилококк, стрептококки и гемофильная палочка.
ХРОНИЧЕСКИЙ ОБСТРУКТИВНЫЙ БРОНХИТ
Это хроническое заболевание бронхов, воспалительного характера. При этом в бронхиальном дереве развивается хроническое (длительное) воспаление и отек. Хроническое воспаление и отек сужают просвет бронхов, что ограничивает поступление воздуха в легкие. Механизм возникновения обструкции совпадает с острым процессом, который мы описали выше. На фоне обструкции усиливается кашель и одышка. В грудной клетке слышны свисты и хрипы. Иногда хрипы и свисты слышны даже рядом находящимся людям. Кашель мучает пациента в течение нескольких лет. Частота обострений кашля и прочих симптомов — два три раза в год, более трех недель подряд.
Хронический бронхит бывает
- Обструктивным
- Простым рецидивирующим
- Астматическим.
Причин хронического обструктивного бронхита у взрослых несколько. На первом месте это влияние внешних факторов — курение табака (активное и пассивное). На втором работа, связанная с неорганической пылью (металлургия, угольная промышленность и т.п.), применение угля для отопления жилища.
Другие причины этого заболевания — это инфекции. Например, ранее перенесенные, плохо или поздно леченые бронхолегочные болезни (последствия нелеченого ОРВИ, пневмоний или детских инфекций).
Астматический бронхит — это либо не выявленная астма или ее дебют, либо предастма.
СИМПТОМЫ ОБСТРУКТИВНОГО БРОНХИТА
Основной и главный симптом любого бронхита — это кашель.
- Кашель без бронхита может быть — но бронхит без кашля не бывает!
При остром и хроническом обструктивном заболевании во время кашля откашливается мокрота. Кашель называется влажным или «мокрым». Часто кашель бывает без мокроты — «сухой кашель».
Цвет мокроты при откашливании разнообразен, от прозрачного до зелено- бурого и иногда с кровью. Цвет ей придают бактерии, которые попали в бронхи при дыхании и размножились.
Для острого процесса более характерен светлый цвет мокроты или желтый. Для хронического процесса более характерен желто- зеленый, зеленый и бурый цвет. Это связано с хроническим длительным воспалением и присутствием более агрессивной микрофлоры в мокроте.
Для хронического астматического бронхита характерны приступы кашля иногда с пенистой или стекловидной мокротой. Кашель будит пациента ночью или под утро. Мешает такой кашель и при физических упражнениях и при поездке в метро. На фоне кашля при астматическом бронхите могу быть слышны свисты в грудной клетке. Пациент говорит у меня в груди «кошачий концерт»!
Подъем температуры при этих заболеваниях так же не редкость. Связано это с причинами, вызвавшими развитие болезни – это респираторные вирусы. Повышение температуры до 39С, а при гриппе более 39С возможны.
При обострении обструктивного бронхита температура поднимается медленно. Вначале она небольшая (субфебрильная), далее может неожиданно увеличиться и сохраняться долго. Как раз в период подъема, мокрота из светлой становиться зеленой или бурой.
Одышка, затруднённое дыхание
Эти симптомы характерные для любого острого и хронического бронхита осложненных обструкцией, так же и для астматического бронхита. Эти симптомы, плюс хрипы и свисты связаны с сужением бронхов. Чем более выражено сужение, тем больше кашель, свисты в груди и хрипы. Когда инфекция попадает на слизистую бронха, то она воспаляется и отекает, а просвет его уменьшается. Обструкцию усугубляет мокрота, которая дополнительно перекрывает движение воздуха при дыхании и скорость его резко снижается. При этом человек вынужден чаще дышать, чтобы обеспечить себя кислородом. Во время этих событий заболевший человек ощущает заложенность и боли в груди, жжение, свистящее дыхание.
У астматического бронхита обструкция возникает внезапно. Этот приступ удушья вызывает панику у заболевшего. Человек говорит » У меня был приступ удушья!» Откашливание мокроты при этом приступе затруднено, в груди слышны свисты и хрипы.
|
Начало |
Причины |
Хрипы, свисты |
Температура |
Длительность кашля |
Одышка
|
|
|
Хронический обструктивный бронхит |
Постепенное |
Курение Производство, вирусы, бактерии |
+ |
+- |
более 3 недель |
+ |
|
Острый обструктивный бронхит |
Острое |
Вирусы, бактерии |
+ |
+ |
до 3 недель |
+- |
|
Астматический Бронхит |
Острое |
Аллергены, Вирусы, резкие запахи |
+ |
— |
до 3 недель |
+ |
ЛЕЧЕНИЕ
Основные задачи, которые должны быть решены при обструктивном бронхите
- Облегчен кашель – он не должен мешать спать, заниматься домашними делами, раздражать и мешать близким людям.
- Необходимо восстановить нормальное прохождение воздуха по бронхам — уменьшить обструкцию, улучшить отхаркивание мокроты.
- Инфекция должна быть уничтожена.
- После выздоровления назначить программу по укреплению иммунитета, провести реабилитацию и дать рекомендации по вакцинации от гриппа и пневмонии.
Острый неосложненный бронхит излечивается без активного лечения, и без последствий. Пациенту лучше в это время на работу не выходить, а сидеть дома. Обильное теплое питье и обычно через 7 дней наступит выздоровление.
Помните: Переносимый на «ногах» обструктивный бронхит может осложниться пневмонией!
Для лечения обструкции применяется беродуал через небулайзер. Отхаркивающие препараты малоэффективны при остром процессе. Решение о применении принимает врач.
Если болезнь сопровождается повышением температуры тела более 4 дней, обратитесь к пульмонологу. Возможно, у вас началась пневмония и требуется назначение других лекарств.
При обострении хронического обструктивного процесса в легких задача иная. Лечение назначается обязательно. Чтобы заболевание не прогрессировало необходимо активное лечение. Причины обострения этого заболевания обычно связано с бактериальной инфекцией на фоне простуды или переохлаждения. Без антибиотиков в лечении не обойтись. Потребуются современные отхаркивающие препараты. Ингаляции бронхолитиков, особенно через небулайзер, быстро уменьшат кашель.
При астматическом бронхите лечение направлено на купирование внезапно возникшего сужения просвета бронхов. Заболевание развивается в ответ на вдыхание аллергена, химических средств с резким запахом, органической пыли. Необходимо исключить контакт пациента с раздражителем. Симптомы при этой болезни — это приступы кашля, хрипы и свисты в грудной клетке. Клиническая картина яркая. Для терапии эффективными будут лекарства расширяющие бронхи, отхаркивающие препараты, стероиды в виде ингаляций или внутривенно. Антибиотико терапия применяется редко.
Методы лечения
Лекарства
Антибиотики – необходимы для уничтожения бактерий вызвавших воспаление в бронхах. В связи с высоким процентом необдуманного применения антибиотиков возросло количество бактерий устойчивых к лечению.
Не занимайтесь самолечением! Антибиотики должен назначить врач! В медицинском научном сообществе существуют четкие рекомендации к назначению антибиотика для регионов нашей страны.
Противовирусные препараты необходимы только для лечения гриппа и сопутствующего этой болезни воспаления бронхов. Применяются только два препарата с доказанной эффективностью к этому вирусу — Осельтамивир и Занамивир. Эти медикаменты лечат только грипп, для других ОРВИ они бесполезны.
Назначение стимуляторов иммунитета не принесут ощутимого результата. Поэтому в рекомендациях медицинских обществ вы не найдете этих лекарств.
При бронхиальной обструкции нужны и эффективны препараты разрешающие эту обструкцию — расширяют бронхи.
Расширяющие бронхи средства (бронхолитики)
Эти лекарства вдыхают при ингаляции через небулайзеры. К ним относятся Беродуал, Атровент и Сальбутамол. Назначает лечение врач т.к. у них есть побочные действия.
Стероидные медикаменты эффективны для хронического астматического бронхита. Их вдыхают в виде ингаляций, или вводят внутривенно.
Отхаркивающие препараты — амброксол, ацетилцестеин или карбоцестеин. Препараты могу применяться в виде ингаляций либо парентерально (внутривенно). Дозы и кратность приема этих средств определяет врач пульмонолог.
Ингаляции
При лечении обструктивного бронхита роль ингаляции сложно переоценить. Компрессорные небулайзеры распыляют антибиотики, бронхолитики, отхаркивающие, ГКС до микрочастиц и вводят лечебный аэрозоль внутрь бронхов. Преимущество этого способа доставки в том, что лекарство доставляется точно в место воспаления. Поэтому при лечении через небулайзер удается быстро уменьшить кашель, нормализовать отхаркивание мокроты, уменьшить ее вязкость.
Массаж
Очень эффективным и простым для лечения зарекомендовал массаж — баночный массаж. Баночный массаж давно пришел к нам из китайской медицины. Раздражение рефлекторных зон кожи спины стимулирует отхаркиванию мокроты, уменьшает кашель и приводит к выздоровлению.
«Ventum Vest Vibration»– комплексное воздействие вибромассажа и давления на грудную клетку одновременно. На пациента надевают специальный жилет, в который нагнетают воздух под давлением. Изменяя частоту подачи воздуха в жилет и давление на грудную клетку, активируется иммунитет. Это происходит за счет улучшения микроциркуляции в пораженных бронхах. Улучшается лимфоциркуляция и регенерация поврежденной слизистой бронхов. Если вибромассаж совместить с ингаляцией антибиотиков и отхаркивающими лекарствами, то их концентрация в пораженных бронхах увеличится. Комплексное воздействие на бронхи способствует скорому выздоровлению без осложнений.
ЛФК и дыхательная гимнастика
На этапе снижения остроты заболевания или обострения, ЛФК и дыхательная гимнастика усилят отхаркивание мокроты, улучшат кровоснабжение бронхов. В результате этого уменьшится воспаление, одышка и затрудненное дыхание. Этот эффект получается за счет тренировки дыхательных мышц. К этим мышцам относятся – диафрагма, межреберные мышцы и мышцы спины. Основная аудитория кому помогает ЛФК это пациенты с хроническим кашлем курильщика, ХОБЛ.
Возможные последствия и осложнения обструктивного бронхита
При неправильном лечении обструкции в бронхах возможны серьезные осложнения. На первом месте стоит пневмония. Пневмония это острое инфекционное заболевание, которое приводит к быстрой гибели. Риск развития пневмонии при несвоевременно начатом или неправильном лечении высок. Для предотвращения развития пневмонии пациент должен обязательно обратиться к пульмонологу. Врач сможет провести диагностику — исключит пневмонию. Возможно, он назначит курс антибиотиков, не дожидаясь развития воспаления легких. Если температура тела не снижается более 3-4 дней или постоянно нарастает, кашель усиливается и появляется гнойная или бурая мокрота, то очень высока вероятность, что у вас пневмония.
На фоне бронхита возможно осложнение пневмоторакс — это разрыв плевры из-за сильного и интенсивного кашля. Это реанимационная ситуация. Пневмоторакс отмечается у пациентов с буллезной трансформацией, ХОБЛ, но часто встречаются случаи пневмоторакса на фоне длительного кашля. Бри длительно существующей обструкции и воспалении легочная ткань теряет свою эластичность, становиться жесткой. Ткань легких легко повреждается при кашле. Поэтому при появлении таких симптомов как внезапная одышка и боль в грудной клетке необходимо срочно получить консультацию пульмонолога.
Частые обострение обструктивного бронхита приводят возникновению или прогрессированию ХОБЛ — заболевания, приводящего к развитию дыхательной недостаточности и гибели человека.
Профилактика
Профилактика острого обструктивного процесса в бронхах тождественна профилактике гриппа и ОРВИ — это ежегодные, сезонные вакцинации от гриппа. В период наступления холодов в межсезонье необходимо избегать переохлаждений, контактов с уже заболевшими пациентами.
Для предотвращения обострений хронического обструктивного заболевания бронхов в первую очередь устранить внешние факторы, которые вызывают его – это курение табака, пыль на предприятиях, работа в шахте. Вакцинация от гриппа проводится ежегодно. Для пациентов с хроническим обструктивным бронхитом проводится вакцинация против пневмонии. Проводиться она один раз в 5 лет.
Важными элементами профилактики считается лечение на специальных респираторных курортах. Они есть в нашей стране – Крым. В Германии (Бад Райхенхалл), южное побережье Франции, побережье Италии. Основная задача пациента находящегося на курорте — активные физические упражнения на свежем воздухе.
В чём заключается обструкция легких, бронхов и глаз
Обструкция легких представляет собой значительное бремя для системы здравоохранения, потому что эта болезнь с большой эпидемиологической, медицинской и социальной значимостью. Всемирная Организация Здравоохранения сообщает, что к 2020 году Хобл будет пятой причиной инвалидности и третьей причиной смерти в мире. Проходящие обструкции с воспалением нижних дыхательных путей не редкость даже у детей.
Что такое обструкция
Обструкция – это медицинский термин, который определяет сужение анатомической области, имеющей просвет. Чаще всего говорят об обструкции дыхательных путей бронхов или кровеносных сосудов
Обструкция легких – ХОБЛ
Обструкция легких возникает в ходе хронической обструктивной болезни легких, то есть ХОБЛ, что является серьезной медицинской и социальной проблемой. ХОБЛ характеризуется неполностью обратимым ограничением воздушного потока в дыхательных путях с возникновением внелегочных изменений.
Это заболевание неизбежно приводит к инвалидности, и считается четвертой по частоте причиной смерти. В России с Хобл борется около ¼ населения в возрасте старше 40 лет. Поражает она чаще мужчин. Выделяется четыре степени тяжести: мягкая, умеренная, тяжелая и очень тяжелая.
Причины и симптомы обструкции дыхательных путей легких
Причиной прогрессирующего нарушения вентиляции при ХОБЛ является хронический воспалительный процесс, который может быть вызван такими факторами, как: загрязнение воздуха, курение сигарет, промышленная пыль и химические вещества, связанные с профессиональной деятельностью (10-20% всех случаев ХОБЛ), генетические состояния, нарушение развития легких, частые инфекции, окислительный стресс и низкий социально-экономический статус.
Обструкция легких связан с развитием эмфизематоза и фиброзом мелких дыхательных путей, что приводит к нарушению газообмена. Обструктивная болезнь легких вызывает: одышку, свистящее дыхание, постоянный кашель, чувство ограниченности в груди, кашель, слабость, кровохарканье, утомляемость, ухудшение толерантности к физической нагрузке, ускорение дыхания и увеличения производства слизи. Имеет место снижение массы тела и отсутствие аппетита. Отмечается разрушение альвеол, развитие легочной гипертензии и снижение инспираторной способности. Следовательно, может развиться гипертрофия правого желудочка сердца. ХОБЛ предрасполагает к остеопорозу, анемии, эндокринным расстройствам или нарушениям в работе нервной системы.
Диагностико-терапевтический процесс ХОБЛ
Лечение обструкции дыхательных путей легких имеет исключительно симптоматический характер, так как это неизлечимая болезнь. Терапевтические методы включают, в частности, фармакотерапию (особенно бронходилататоры и ингаляторы), кислородную терапию, инвазивную и неинвазивную механическую вентиляцию, хирургическое лечение (уменьшение объема легких и трансплантацию одного или обоих легких), реабилитацию и обучение пациента.
Диагностика обструкции дыхательных путей ставится на основании спирометрии, с помощью которой измеряют объем и емкость легких и поток воздуха, находящегося в легких и бронхах в различных фазах дыхательного цикла.
Полезными в диагностике обструктивных поражений являются: рентгенография грудной клетки, компьютерная томография, гематокрит, газометрия, ЭХО, физиотерапия и ЭКГ.
Обструкция бронхов у детей
Обструкция бронхов у детей не является редкостью. Подсчитано, что около 50-60% детей дошкольного возраста имеет, по крайней мере, один инцидент обструкции дыхательных путей, то есть недоразвитие проходимости бронхов при сохранившимся объеме альвеол. По мнению некоторых специалистов, рецидивирующее обструктивное воспаление бронхов следует рассматривать как раннюю стадию бронхиальной астмы.
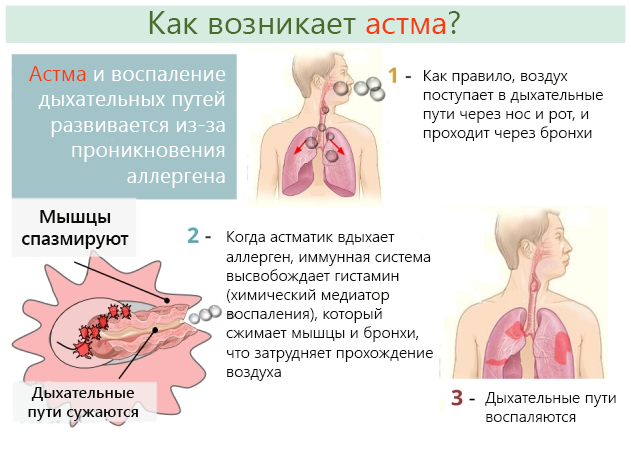
Обструкция дыхательных путей у маленьких детей связана с незрелостью в структуре и функционировании дыхательной системы (узкие дыхательные пути, малое количество эластичных элементов, большая склонность слизистой оболочки к отеку, значительная восприимчивость эпителия дыхательных путей к повреждениям во время инфекции), особенно младенцев.
Наиболее частой причиной обструкции дыхательных путей бронхов считается вирусная инфекция. Он также развивается вследствие пороков развития дыхательной и кровеносной систем. Это может быть следствием бронхиальной слабости, опухолей грудной клетки или цилиарной патологии. Сосуществует с кистозным фиброзом, иммунными расстройствами, бронхолегочной дисплазией или аспирационными синдромами. Также часто является результатом аллергических факторов.
Обструкция бронхов у детей дает такие симптомы, как чрезмерный бронхоспазм, усиленный отёк дыхательных путей и значительное накопление секрета слизистой оболочки. Часто этому сопутствует повышение температуры тела, постоянный кашель, свистящее дыхание и одышка.
Лечение бронхиальной обструкции основано, в частности, на орошении организма и фармакотерапии с использованием противокашлевых препаратов и облегчении отхаркивания (муколитики), а также бронходилататоров и смягчения воспаления. Могут быть назначены ингаляции. Необходимо следить за увлажнением воздуха в комнате, где находится ребенок.
Обструкция глаза
Обструкция глаза – это метод лечения амблиопии, основанный на обструкции специальным пластырем глаза с хорошием зрением, чтобы стимулировать работу «слабого» глаза.
Окулярная обструкция может также использоваться в случае косоглазия, ленивого глаза или двойного зрения. Эффективность отмечается только в случае детей. Чаще всего используют силиконовые обтурароты.