Порок сердца — что это такое, симптомы порока сердца, это смертельно или нет?
Сердце – один из главнейших органов нашего тела. Это агрегат, который работает без отдыха в течение десятков лет. Он обладает фантастической надежностью и совершенством. При этом его конструкция достаточно проста. Тем не менее, в сердце, как и в любом механизме, также могут быть дефекты. В медицине такие дефекты принято называть пороками сердца.
Что такое порок сердца?
Эта патология сердца приводит к нарушениям сердечной гемодинамики, выражающимся в перегрузке некоторых отделов сердца, что, в свою очередь, ведет к сердечной недостаточности, изменению системной гемодинамики и недостатку кислорода в тканях.
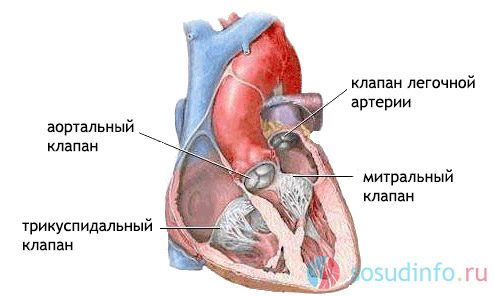
Чтобы разобраться в том, что такое порок сердца, необходимо сделать краткий обзор его устройства. Сердце состоит из четырех камер – двух предсердий и двух желудочков. В правой и левой сторонах сердца находится по предсердию и желудочку. В правую часть сердца поступает венозная кровь, которая затем идет в легкие, где насыщается кислородом. Из легких она возвращается в левую часть миокарда, откуда поступает в примыкающую к сердцу артерию – аорту. Между предсердиями и желудочками, а также между артериями и желудочками расположены клапаны, назначение которых – препятствовать обратному току крови во время сокращений миокарда. Клапан между левыми камерами сердца называется митральным (двустворчатым), а между правыми – трехстворчатым (трикуспидальным). Клапан между правым желудочком и легочной артерией называется клапаном легочного ствола, а клапан между аортой и левым желудочком – аортальным (полулунным). Также правая и левая части сердца отделены друг от друга мышечными перегородками.
Такая система гарантирует эффективность кровообращения, а также отсутствие смешивания венозной крови с артериальной. Однако не всегда барьеры внутри сердца оказываются надежными. Большинство пороков сердца как раз связаны с неправильной работой клапанов, а также с дефектами перегородки, разделяющей правую и левую часть органа. Чаще всего встречаются пороки митрального клапана, расположенного между левым желудочком и левым предсердием.
Пороки сердца делятся на две большие группы – врожденные и приобретенные. Как можно догадаться из названия, врожденные пороки присутствуют у человека с рождения. ВПС встречаются у 1 новорожденного из 100. Из всех врожденных аномалий дефекты сердца занимают второе место после пороков нервной системы.
Приобретенные пороки сердца появляются в течение жизни человека, из-за болезней, реже – из-за травм сердца.
В целом же дефекты сердечной мышцы составляют примерно четверть от всех патологий, связанных с сердцем.
Если брать все типы пороков, то наиболее часто встречаются аномалии, связанные с клапанами. При этом створки клапана могут полностью не закрываться или не полностью раскрываться. В обоих случаях нарушается гемодинамика.
Врожденные патологии
Развитие сердца у плода происходит в середине беременности и на этот процесс могут негативно влиять многие обстоятельства. Причиной пороков сердца у новорожденных могут быть как генетические аномалии, так и нарушения нормального развития плода в результате воздействия внешних факторов:
- токсических веществ;
- отклонений в течение беременности;
- курения или употребления алкоголя матерью;
- бесконтрольного приема матерью лекарственных препаратов;
- радиации;
- недостатка витаминов или, наоборот, отравления витаминами;
- перенесенных матерью вирусных инфекций, например, краснухи.
К веществам, обладающим мутагенностью и влияющим на вероятность развития п
классификация, диагностика, лечение и профилактика
 Пороки сердца — группа заболеваний, характеризующихся нарушением анатомического строения сердечных клапанов или перегородок. Проявляются обычно нарушением гемодинамики.
Пороки сердца — группа заболеваний, характеризующихся нарушением анатомического строения сердечных клапанов или перегородок. Проявляются обычно нарушением гемодинамики.
Данные заболевания встречаются как у взрослых, так и у детей и могут быть связаны с рядом факторов. Чтобы понять, что такое порок, нужно знать не только причины возникновения данного заболевания, но и то, как оно влияет на общее функционирование организма.
Классификация

Строение сердца
Чтобы разобраться в том, какие бывают пороки сердца, необходимо знать их классификацию. Для начала следует сказать, что имеются врожденные и приобретенные пороки.
В зависимости от локализации поражения, бывают следующие виды пороков:
- Патологии клапанов.
- Патологии перегородок.
Согласно количеству пораженных структур, выделяют следующие виды пороков сердца:
- Простые. Поражение одного клапана.
- Сложные. Поражение нескольких клапанов.
- Комбинированные. Сочетание недостаточности и стеноза в одном клапане.
Классификация пороков сердца также учитывает уровень общей гипоксии организма. В зависимости от этого фактора, выделяют следующие виды:
- Белые. Достаточное снабжение тканей и органов кислородом. Цианоз не формируется.
- Синие. Раннее проявление гипоксии, формирование центрального цианоза.
Также для правильной классификации врожденных форм используется таблица по Мардеру:
| ИЗМЕНЕНИЕ ГЕМОДИНАМИКИ | БЕЛЫЕ | СИНИЕ |
| Не нарушена | Правостороннее сердце, неправильное расположение аорты, незначительный дефект межжелудочковой перегородки (ДМЖП) | — |
| Перенаполнение малого круга | ДМЖП, дефект межпредсердной перегородки, открытый артериальный проток, аномальный дренаж легочных вен | Транспозиция основных сосудов, недоразвитие желудочков, общий артериальный ствол |
| Обеднение малого круга | Стеноз легочной артерии | Тетрада Фалло, ложный общий артериальный ствол, заболевание Эбштейна |
| Нарушение кровотока в большом круге | Стеноз устья и коарктация аорты | — |
Причины возникновения

Этиология врожденных форм представлена различными хромосомными нарушениями. Также определенную роль играют экологические факторы. В том случае, если мама во время беременности болела краснухой, у ребенка выявляется следующая тройка синдромов:
- Катаракта.
- Глухота.
- Врожденные аномалии сердца. Чаще всего это может быть тетрада Фалло (комбинированный врожденный порок, в состав которого входят стеноз выходного тракта правого желудочка, дефект межжелудочковой перегородки, смещение аорты, гипертрофия правого желудочка).
- Помимо краснухи, влияние на эмбриональное развитие сердечно-сосудистой системы оказывают следующие инфекционные агенты:
- Вирус простого герпеса.
- Аденовирус.
- Цитомегаловирус.
- Микоплазма.
- Токсоплазма.
- Бледная трепонема.
- Листерия.
Этиология врожденных пороков достаточно широка. К ней можно отнести употребление беременной женщиной алкоголя и наркотических средств. Доказано тератогенное влияние на плод амфетаминов.
Несмотря на то что по наследству пороки не передаются, наличие в семейном анамнезе сердечно-сосудистых патологий повышает риск возникновения клапанных пороков сердца у детей. Также некоторые специалисты говорят о возможном развитии врожденного порока у следующих поколений при близкородственном браке.
Причиной приобретенных пороков развития сердца чаще всего является острая ревматическая лихорадка. Помимо этого, этиология включает следующие заболевания:
- Атеросклероз.
- Сифилис.
- Аутоиммунные заболевания.
- Травмы сердца.
Основные проявления
Патофизиология врожденных пороков сердца в большей степени заключается в нарушении нормального кровообращения. Чаще всего этому способствует:
- Повышение сопротивления току крови, приводящее к гипертрофии соответствующего сердечного отдела.
- Создание порочного сообщения между обоими кругами кровообращения.
Очень часто оба этих патогенетических механизма могут комбинироваться. В связи с этим можно выделить следующие признаки пороков сердца:
- Одышка.
- Патологические шумы.
- Обморочные состояния.
- Цианоз.
- Сердцебиение.
- Нарушение ритма.
- Периферические отеки на ногах.
- Асцит (скопление жидкости в брюшной полости).
- Гидроторакс (скопление жидкости в плевральной полости).
Стоит заметить, что компенсированные пороки чаще всего протекают бессимптомно и выявляются при проведении профилактического осмотра. Основные симптомы пороков сердца проявляются тогда, когда организм уже не может своими силами справляться с нарушениями гемодинамики.
Диагностика
 На основании одних лишь симптомов, выявленных при проведении осмотра, постановка диагноза «порок сердца» невозможна. Для этого врачу необходимо проведение ряда физикальных и инструментальных методов. Непосредственно при первом посещении специалиста играет большую роль пропедевтика внутренних болезней, в частности, аускультация и пальпаторное обследование.
На основании одних лишь симптомов, выявленных при проведении осмотра, постановка диагноза «порок сердца» невозможна. Для этого врачу необходимо проведение ряда физикальных и инструментальных методов. Непосредственно при первом посещении специалиста играет большую роль пропедевтика внутренних болезней, в частности, аускультация и пальпаторное обследование.
Чтобы понимать, как определить порок сердца, важно знать основные инструментальные методы, применяемые в диагностике подобных заболеваний. Применяются следующие исследования:
- Электрокардиография. Электрокардиограмма поможет выявить изменения в работе сердца. ЭКГ при пороках сердца не играет большой роли и чаще всего помогает выявить последствия заболевания.
- Эхокардиография. Это ультразвуковая диагностика, предназначенная для тщательного изучения функциональных и морфологических особенностей сердца.
- Фонокардиография – методика, позволяющая отобразить тоны сердца в графическом виде.
- Рентген. Позволяет выявить конфигурацию сердца, а также обнаружить транспозицию сосудов.
Современная педиатрия особое место в определении врожденных аномалий отводит пренатальному выявлению. Такая диагностика пороков сердца проводится в несколько этапов. Первоначальный этап лежит на плечах обычного гинеколога, а после подозрения на наличие изменений беременная женщина направляется к специалисту по фетальной эхокардиографии.
Лечебные мероприятия
Основной метод терапии большинства сердечных пороков — хирургический. Тем не менее с целью снижения интенсивности прогрессирования заболевания, а также нормализации кровообращения, применяются следующие группы препаратов:
- Антикоагулянты. Их применение объясняется необходимостью в снижении риска тромбообразования.
- Мочегонные средства. Диуретики нужны для снятия отечного синдрома, а также компенсирования сердечной недостаточности.
- β-блокаторы. Необходимы для снижения нагрузки на сердце и нормализации давления.
- Ингибиторы АПФ. Как и предыдущие препараты, нужны для борьбы с артериальной гипертензией.
- Антиаритмические средства. Применяются при пороках, во время которых отмечается нарушение ритма сердца.
- Вазодилататоры. Снижают нагрузку на сердце.
 О том, как лечить порок сердца в каждом конкретном случае, сможет ответить только врач, предварительно проведя диагностику. Крайне важно соблюдать все врачебные рекомендации и употреблять препараты строго в указанной дозировке.
О том, как лечить порок сердца в каждом конкретном случае, сможет ответить только врач, предварительно проведя диагностику. Крайне важно соблюдать все врачебные рекомендации и употреблять препараты строго в указанной дозировке.
Методы хирургического лечения порока сердца у взрослого человека и у детей достаточно разнообразны. Лечение применяется как при приобретенных, так и при врожденных пороках. Показания к проведению оперативного вмешательства напрямую зависят от степени нарушения гемодинамики. При врожденных формах и при наличии препятствия току крови проводятся следующие вмешательства для его устранения:
- Рассечение клапанного сужения в легочном стволе.
- Иссечение суженных участков в аорте.
В том случае, если порок сопровождается переполнением малого круга, необходимо ликвидировать патологический сброс крови. Это достигается за счет проведения следующих мероприятий:
- Перевязка открытого аортального протока.
- Ушивание имеющегося дефекта межпредсердной или межжелудочковой перегородки.
Помимо вышесказанного, при врожденных формах применяются следующие операции пороков сердца:
- Пластика клапана.
- Протезирование.
- Реконструкция.
Реконструкция применяется при сложных патологиях, которые сопровождаются не только нарушением клапанного аппарата, но и неправильным расположением крупных сосудов.
Длительное время считалось, что оперативное лечение врожденных пороков сердца должно проводиться в пятилетнем возрасте или даже позже. Однако уровень медицины в настоящее время позволяет производить хирургическую коррекцию в первые годы жизни.
При приобретенных патологиях клапанного аппарата основным оперативным вмешательством является протезирование. Больному на место поврежденного клапана устанавливается искусственный.
При приобретенных стенозах с целью устранения имеющегося препятствия проводится пластика клапана.
Осложнения
Чтобы понимать, чем опасен порок сердца, нужно знать, какие последствия могут проявиться. Основные осложнения связаны с формированием недостаточности кровообращения. Выделяют следующие её виды:
- Левожелудочковая недостаточность.
- Правожелудочковая недостаточность.
Одним из основных признаков тяжелой левожелудочковой недостаточности является одышка, сопровождающаяся выделением пенистой мокроты кровавого оттенка. Ее цвет объясняется наличием особых клеток. Клетки сердечных пороков представлены альвеолярными макрофагами, содержащими гемосидерин. Наличие данных клеток наблюдается при инфаркте легкого или же застое в малом круге кровообращения. И именно из-за них мокрота при данных патологиях обладает “ржавым” цветом.
Сестринский процесс
Сестринский процесс при пороках сердца играет большую роль в повышении качества жизни пациента. Данный процесс преследует следующие цели:
- Повышение качества жизни больного до приемлемого уровня.
- Минимизация возникающих проблем.
- Помощь самому больному и его родным в адаптации к заболеванию.
- Поддержка основных потребностей пациента или их полное восстановление.
При сердечных пороках данный процесс проводится в несколько этапов. На первом этапе медицинская сестра должна определить основные потребности больного. Второй этап заключается в постановке сестринского диагноза и выявлении основных проблем больного, среди которых нужно выделить следующие:
- Физиологические. В эту группу входят все осложнения основного диагноза.
- Психологические. Тревога относительно изменения качества жизни, а также страх ухудшения прогноза заболевания. Также сюда относится недостаток знаний и умений по общему уходу за здоровьем.
- Проблемы безопасности. Внимание следует уделить повышенному риску инфицирования, неправильному применению назначенных лекарственных средств, а также риску падений при возникновении обморочного состояния.
 Третий этап заключается в определении целей, которые должна поставить перед собой медицинская сестра, чтобы облегчить общее состояние больного. В четвертый этап входит реализация всех сестринских вмешательств, которые необходимо провести согласно протоколу лечения и диагностики порока. Последний этап — оценка того, насколько эффективно был проведен сестринский уход, проводится не только медицинской сестрой, но и ее непосредственным начальством, а также самим больным.
Третий этап заключается в определении целей, которые должна поставить перед собой медицинская сестра, чтобы облегчить общее состояние больного. В четвертый этап входит реализация всех сестринских вмешательств, которые необходимо провести согласно протоколу лечения и диагностики порока. Последний этап — оценка того, насколько эффективно был проведен сестринский уход, проводится не только медицинской сестрой, но и ее непосредственным начальством, а также самим больным.
Профилактические мероприятия
Профилактика пороков сердца — крайне важный комплекс мероприятий, позволяющий снизить риск возникновения нарушений в работе клапанного аппарата сердца. Стоит отметить, что с целью профилактики врожденных пороков будущей маме нужно соблюдать следующие рекомендации:
- Своевременная постановка на учет.
- Регулярное посещение гинеколога в установленные сроки для профилактического осмотра.
- Правильное питание.
- Исключение вредных привычек.
- Коррекция сопутствующих заболеваний.
- При отсутствии прививки от вируса краснухи, произвести вакцинацию приблизительно за 6 месяцев до планируемого зачатия.
- Профилактический прием фолиевой кислоты.
Главной причиной приобретенных пороков сердца является ревматизм. Именно поэтому одним из основных профилактических мероприятий является предотвращение развития острой ревматической лихорадки.
Также рекомендуется следующее:
- Ведение здорового образа жизни.
- Правильное питание.
- Своевременное лечение обострений хронических патологий.
- Санация инфекционных очагов.
После лечения взрослых и подростков от ревматизма рекомендуется проведение бициллинопрофилактики.
Также для того, чтобы снизить проявления ревматического процесса, а также предупредить возможные последствия рекомендуется проводить массаж при пороках сердца. Выделяют следующие показания для массажа:
- Неактивная стадия заболевания.
- Период снижения основных проявлений.
- Сформировавшаяся недостаточность кровообращения.
В период активных воспалительных изменений в сердечных оболочках применение массажа не допускается.
понятие, виды (врожденный, приобретенный) и их обзор, симптомы, лечение
Автор: Колесник Инна Иосифовна, семейный врач, Таллин
Неизвестное всегда, как минимум, настораживает или его начинают бояться, а страх парализует человека. На негативной волне принимаются неверные и поспешные решения, их последствия ухудшают положение вещей. Затем снова страх и – снова неверные решения. В медицине такая «закольцованная» ситуация называется circulus mortum, порочный круг. Как выйти из него? Пусть неглубокие, но верные знания основ проблемы, помогут решить её адекватно и вовремя.
Что такое порок сердца?
Каждый орган нашего тела создан, чтобы рационально действовать в системе, для которой он предназначен. Сердце относится к системе кровообращения, помогает движению крови и насыщаемостью её кислородом (О2) и углекислым газом (СО2). Наполняясь и сокращаясь, оно «проталкивает» кровь дальше, в крупные, а затем и мелкие сосуды. Если обычное (нормальное) строение сердца и его крупных сосудов нарушено – либо ещё до появления на свет, либо после рождения как осложнение болезни, то можно говорить о пороке. То есть порок сердца – это отклонение от нормы, мешающее продвижению крови, либо изменяющее её наполнение кислородом и углекислым газом. Конечно, в результате возникают проблемы для всего организма, более или менее выраженные и разной степени опасности.
Немного о физиологии кровообращения
Сердце человека, как и всех млекопитающих, разделено плотной перегородкой на две части. Левая перекачивает артериальную кровь, она ярко-красного цвета и богата кислородом. Правая – венозную кровь, она более тёмная и насыщена углекислым газом. В норме перегородка (её называют межжелудочковой) не имеет отверстий, а кровь в полостях сердца (предсердия и желудочки) не смешивается.
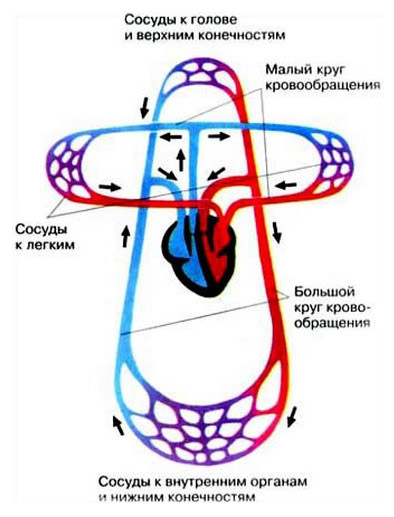 Венозная кровь от всего тела поступает в правое предсердие и желудочек, затем – в лёгкие, где отдаёт СО2 и получает О2. Там она превращается в артериальную, проходит левое предсердие и желудочек, по системе сосудов достигает органов, отдаёт им кислород и забирает углекислый газ, превращаясь в венозную. Дальше – снова в правую часть сердца и так далее.
Венозная кровь от всего тела поступает в правое предсердие и желудочек, затем – в лёгкие, где отдаёт СО2 и получает О2. Там она превращается в артериальную, проходит левое предсердие и желудочек, по системе сосудов достигает органов, отдаёт им кислород и забирает углекислый газ, превращаясь в венозную. Дальше – снова в правую часть сердца и так далее.
Система кровообращения замкнута, поэтому её называют «круг кровообращения». Таких кругов два, в обоих задействовано сердце. Круг «правый желудочек – лёгкие – левое предсердие» называется малым, или лёгочным: в лёгких венозная кровь становится артериальной и передаётся дальше. Круг «левый желудочек – органы – правое предсердие» называется большим, проходя по его маршруту, кровь из артериальной снова превращается в венозную.
Функционально левое предсердие и желудочек испытывают высокую нагрузку, ведь большой круг «длиннее», чем малый. Поэтому слева нормальная мышечная стенка сердца всегда несколько толще, чем справа. Крупные сосуды, входящие в сердце, называются венами. Выходящие – артериями. В норме они совершенно не сообщаются между собой, изолируя потоки венозной и артериальной крови.
Клапаны сердца расположены как между предсердиями и желудочками, так и на границе входа и выхода крупных сосудов. Чаще всего встречаются проблемы с митральным клапаном (двустворчатый, между левым предсердием и желудочком), на втором месте – аортальный (в месте выхода аорты из левого желудочка), затем трикуспидальный (трёхстворчатый, между правым предсердием и желудочком), и в «аутсайдерах» – клапан лёгочной артерии, на выходе её из правого желудочка. Клапаны в основном и задействованы в проявлениях приобретённых пороков сердца.
Видео: принципы кровообращения и работы сердца. (Важно для понимания гемодинамики при пороках)
Какие бывают пороки сердца?
Рассмотрим классификацию, по изложению адаптированную для пациентов.
- Врождённые и приобретённые – изменения в нормальном строении и положении сердца и его крупных сосудов появились либо до, либо уже после рождения.
- Изолированные и сочетанные – изменения либо одиночны, либо множественные.
- С цианозом (т.н.з “синий”) – кожа меняет свой нормальный цвет на синюшный оттенок, или без цианоза. Различают цианоз генерализованный (общий) и акроцианоз (пальцы рук и ног, губы и кончик носа, уши).
I. Врождённые пороки сердца (ВПС)
Нарушения в анатомическом строении сердца ребёнка, образуются ещё внутриутробно (во время беременности), но проявляются только после рождения. Чтобы получить более полное представление о проблеме – смотрите картинки пороков сердца.
Для удобства их классифицировали, взяв за основу кровоток через лёгкие, то есть малый круг.
- ВПС с увеличением лёгочного кровотока – с цианозом и без него;
- ВПС с нормальным лёгочным кровотоком;
- ВПС с уменьшенным кровотоком через лёгкие – с цианозом и без него.
Дефект межжелудочковой перегородки (ДМЖП)
ДМЖП встречается чаще всего, обычно в сочетании с другими аномалиями. Через отверстие артериальная кровь из левого желудочка (там выше давление) проходит в правый, увеличивая нагрузку на малый круг, а затем – и на левую часть сердца. Мышечная стенка увеличивается, на рентгене видно «шарообразное» сердце.
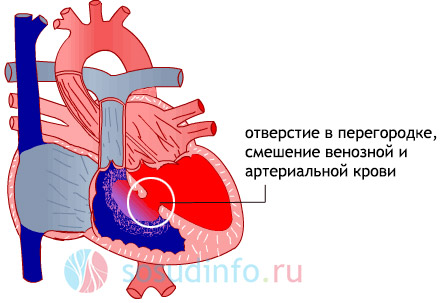
Лечение: если отверстие перегородки маленькое и особо не влияет на кровообращение, то операция не требуется. В случае серьёзных нарушений оперативное вмешательство обязательно – отверстие ушивают, межжелудочковая перегородка становится нормальной.
Прогноз: пациенты живут долго, до глубокого преклонного возраста.
Отсутствие межжелудочковой перегородки, либо большой её дефект
Другое название – комплекс Эйзенменгера. Кровь смешивается в желудочках, в ней низок уровень кислорода, поэтому цианоз сильный. Перегружен малый круг кровообращения, сердце шарообразно увеличено. Виден сердечный горб, пульсация справа, для уменьшения одышки больные садятся на корточки (так называемое вынужденное положение).
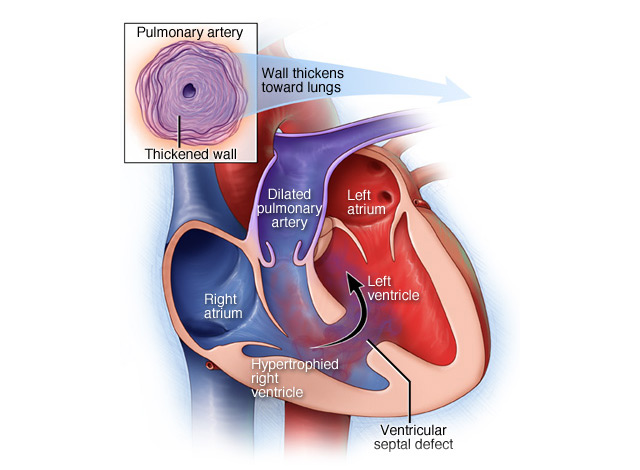
Лечение: важно вовремя сделать операцию, пока стенка лёгочной артерии ещё имеет нормальное строение.
Прогноз: без адекватных мер пациенты редко живут до 20 – 30 лет.
Открытое овальное отверстие
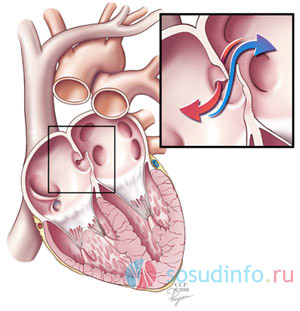 Не зарастает перегородка между предсердиями. Кровь идёт слева – направо, по градиенту давления, стенка правого предсердия и желудочка утолщается, давление возрастает. Теперь идёт сброс уже справа – налево, и сердце увеличивается (гипертрофируется) в левых частях.
Не зарастает перегородка между предсердиями. Кровь идёт слева – направо, по градиенту давления, стенка правого предсердия и желудочка утолщается, давление возрастает. Теперь идёт сброс уже справа – налево, и сердце увеличивается (гипертрофируется) в левых частях.
Небольшое отверстие не даёт особых проявлений, люди прекрасно живут с ним. Если дефект выражен, то виден акроцианоз, мучает одышка.
Сочетанный порок: незаращённое овальное отверстие и сужение митрального или аортального клапанов. Сердце сильно увеличивается в размерах, образуется «сердечный горб» – грудина выпячивается вперёд, бледность, одышка.
Лечение: оперативное, если дефекты серьёзно выражены и функционально опасны.
Прогноз: при изолированном пороке – положительный, при сочетанном – осторожный (в зависимости от стадии нарушения кровотока).
Незаращение артериального (боталлова) протока
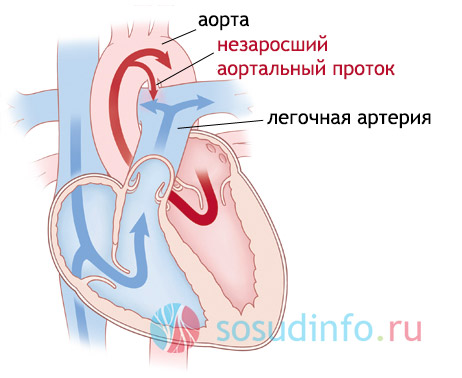 После рождения ребёнка не прервалось сообщение между аортой и лёгочной артерией. Снова тот же принцип: кровь уходит из зоны высокого давления в зону более низкого, то есть из аорты по боталловому протоку в лёгочную артерию. Венозная кровь смешивается с артериальной, малый круг испытывает перегрузку. Сначала идёт увеличение правого, а затем и левого желудочка. Видна пульсация артерий на шее, развивается цианоз и сильная одышка (нехватка воздуха).
После рождения ребёнка не прервалось сообщение между аортой и лёгочной артерией. Снова тот же принцип: кровь уходит из зоны высокого давления в зону более низкого, то есть из аорты по боталловому протоку в лёгочную артерию. Венозная кровь смешивается с артериальной, малый круг испытывает перегрузку. Сначала идёт увеличение правого, а затем и левого желудочка. Видна пульсация артерий на шее, развивается цианоз и сильная одышка (нехватка воздуха).
Прогноз и лечение: такой порок, если диаметр не заросшего протока невелик, может долго не давать о себе знать и не опасен для жизни. Если дефект серьёзен, операция неизбежна, а прогноз в большинстве случаев – негативный.
Сужение (коарктация) аорты
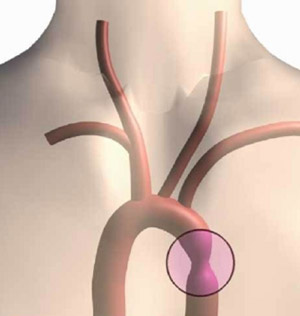 Наблюдается по ходу грудного и брюшного отделов аорты, чаще – в области перешейка. Кровь не может нормально поступать вниз, развиваются дополнительные сосуды между верхними и нижними частями тела.
Наблюдается по ходу грудного и брюшного отделов аорты, чаще – в области перешейка. Кровь не может нормально поступать вниз, развиваются дополнительные сосуды между верхними и нижними частями тела.
Признаки: жар и жжение в лице, тяжесть в голове, онемение ног. Пульс напряжён на артериях рук, а на ногах – ослаблен. Артериальное давление, измеренное на руках, гораздо выше, чем на ногах (измеряем только лёжа!).
Лечение и прогноз: нужна операция по замене суженного участка аорты на трансплантат. После лечения люди живут долго и не испытывают никаких неудобств.
Тетрада Фалло
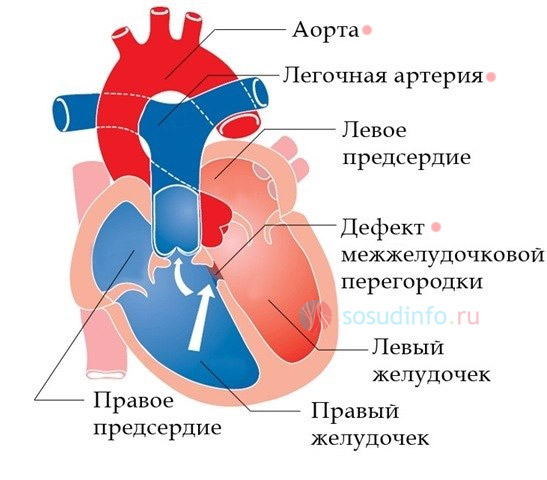 Тетрада Фалло – тяжелейший и самый частый порок у новорожденных. Анатомически – сочетанный, с нарушением выхода из правого желудочка лёгочной артерии и её сужением, большим отверстием в межжелудочковой перегородке, декстрапозицией (располагается справа, а не слева, как в норме) аорты.
Тетрада Фалло – тяжелейший и самый частый порок у новорожденных. Анатомически – сочетанный, с нарушением выхода из правого желудочка лёгочной артерии и её сужением, большим отверстием в межжелудочковой перегородке, декстрапозицией (располагается справа, а не слева, как в норме) аорты.
Симптомы: цианоз даже после небольших нагрузок, развиваются приступы с тяжёлой одышкой и потерей сознания. Нарушается работа желудка и кишечника, есть расстройства нервной системы, рост и развитие ребёнка замедлены.
Лечение: в не слишком тяжёлых случаях – операция, устраняется стеноз (сужение) лёгочной артерии.
Прогноз: неблагоприятный. С сильным цианозом и глубокими нарушениями развития, к сожалению, дети не могут прожить долго.
Сужение (стеноз) устья лёгочной артерии
Обычно проблема в неправильном развитии клапанного кольца, реже причиной сужения легочной артерии может быть опухоль или расширение (аневризма) аорты. Дети отстают в развитии (инфантилизм), руки синюшные и холодные, иногда виден сердечный горб. Характерен вид пальцев на руках: они становятся похожи на барабанные палочки – с расширенными и утолщёнными кончиками. Основные осложнения – инфаркт (отмирание) лёгкого и гнойные процессы, тромбы, примерно в 1/3 случаев – туберкулёз.
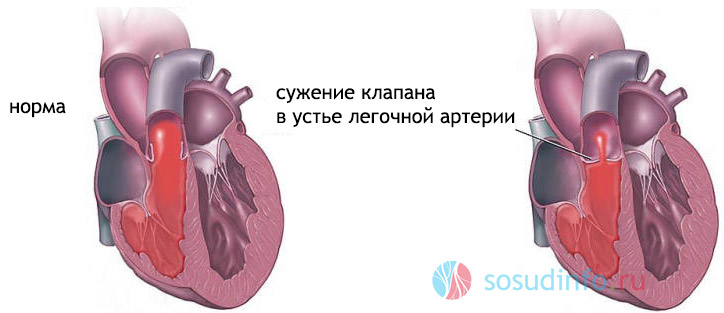
Как лечить: только операция.
Прогноз: в зависимости от наличия и тяжести осложнений.
Резюме: врождённые пороки сердца, в большинстве своём, можно вылечить, как у детей, так и у взрослых. Операций на сердце бояться не надо, сейчас техника совершенствуется и кардиохирурги постоянно проходят обучение. Результат во многом зависит от общего состояния пациента и вовремя сделанной операции.
Видео: о врожденных пороках сердца у детей
II. Приобретённые пороки сердца
В период от рождения и до формирования проблемы, сердце имеет нормальное строение, кровоток не нарушен, человек совершенно здоров. Основная причина приобретённых пороков сердца – ревматизм или другие заболевания, с локализацией патологических (связанных с болезнью) процессов именно в сердце и отходящих от него крупных сосудах. Изменённые клапаны могут сужать отверстия для входа и выхода крови – это называется стенозом, или расширять их по сравнению с нормой, формируя функциональную недостаточность клапанов.
Клапаны сердца
В зависимости от степени дефекта и нарушения тока крови, ввели понятия компенсированных (за счёт утолщения стенок сердца и усиления сокращений, кровь проходит в нормальных объёмах) и декомпенсированных (сердце увеличивается слишком сильно, мышечные волокна не получают нужного питания, сила сокращений падает) приобретённых пороков.
Недостаточность митрального клапана
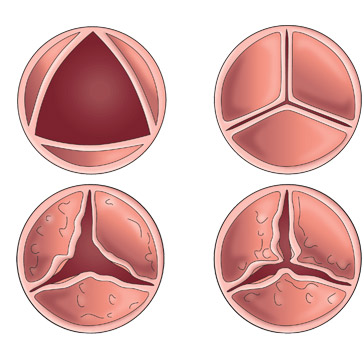
Работа здорового (сверху) и пораженного (внизу) клапанов
Неполное смыкание створок – результат их воспаления и последствий в виде склероза (замены «рабочих» эластичных тканей на жёсткие соединительные волокна). Кровь при сокращении левого желудочка забрасывается в обратном направлении, в левое предсердие. В итоге нужна большая сила сокращений, чтобы «вернуть» кровоток в сторону аорты, и гипертрофируется (утолщается) вся левая часть сердца. Постепенно развивается недостаточность по малому кругу, а затем – нарушение оттока венозной крови из большого круга кровообращения, так называемая застойная недостаточность.
Признаки: митральный румянец (розовато – голубой цвет губ и щёк). Дрожание грудной клетки, ощущается даже рукой – его называют кошачье мурлыканье, и акроцианоз (синюшный оттенок кистей и пальцев стоп, носа, ушей и губ). Такие живописные симптомы возможны только при декомпенсированном пороке, а при компенсированном их не бывает.
Лечение и прогноз: в запущенных случаях, для профилактики недостаточности кровообращения, требуется замена клапана на протез. Пациенты живут долго, многие даже не подозревают о болезни, если она – в стадии компенсации. Важно вовремя лечить все воспалительные заболевания.
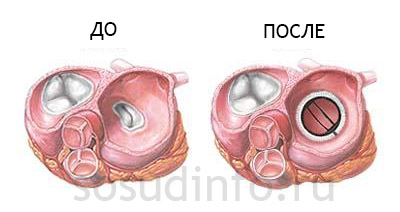
рисунок: протезирование митрального клапана
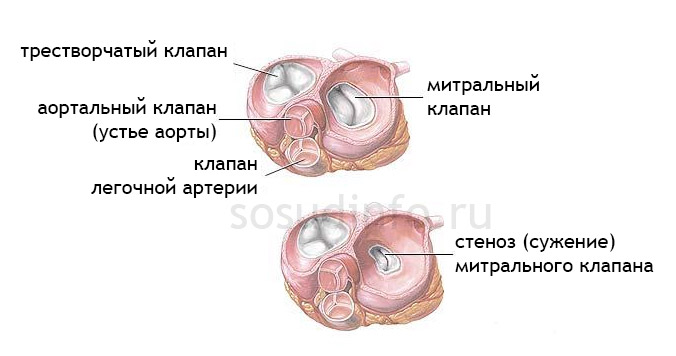
Митральный стеноз (сужение клапана между левым предсердием и желудочком)
Стеноз митрального клапана встречается чаще (в 2 – 3 раза) у женщин, по сравнению с мужчинами. Причина – ревматические изменения эндокарда, внутренней оболочки сердца. Такой порок редко бывает изолированным, обычно он сочетается с проблемами клапана аорты и трёхстворчатого.
Кровь не поступает в нормальном количестве из предсердия в левый желудочек, растёт давление в системе левого предсердия и лёгочных вен (по ним артериальная кровь из лёгких входит в сердце), возникает приступ отёка лёгких. Немного подробнее: в лёгких идёт замена СО2 на кислород в крови, происходит это через мельчайшие, со стенкой всего в одну клетку толщиной, капилляры альвеол (пузырьков). Если повышается давление крови в системе лёгочных капилляров, то жидкая часть «продавливается» в полость альвеол и заполняет их. При вдохе воздух «вспенивает» эту жидкость, усугубляя проблему с газообменом.
Картина отёка лёгких: клокочущее дыхание, розоватая пена изо рта, общий цианоз. В таких случаях сразу вызывайте «скорую», а до приезда врачей усадите человека, если есть мочегонное в ампулах и вы умеете делать уколы – введите препарат внутримышечно. Цель – уменьшить объём жидкости, тем самым снизить давление в малом круге и отёк.
Последствия: по прошествии времени, если проблему не решать, образуется митральное лёгкое со склерозом ткани и уменьшением полезного для газообмена объёма лёгких.
Признаки: одышка, митральный румянец и акроцианоз, приступы сердечной астмы (затруднён вдох, а при бронхиальной астме человеку трудно сделать выдох) и отёка лёгких. Если митральный стеноз появился в детстве, то видно уменьшение грудной клетки слева (симптом Боткина), отставание в развитии и росте.
Лечение и прогноз: важно вовремя определить, насколько критически сужено митральное отверстие. Если сужение небольшое, то человек живёт нормальной жизнью, но при площади менее 1,5 квадратных сантиметров необходима операция. После неё нужно регулярно проходить противоревматические курсы лечения.
Недостаточность аортальных клапанов
Аортальные пороки сердца – на втором месте по частоте, чаще встречаются у мужчин, в 1/2 случаев сочетаются с митральными пороками. Причиной возникновения могут быть как ревматические, так и атеросклеротические изменения аорты.
Во время систолы (сокращения и сжатия) левого желудочка, кровь проходит в аорту, это – в норме. Если аортальный клапан полностью не закрывается, либо аортальное отверстие расширено, то кровь возвращается обратно в левый желудочек во время его «расслабления» – диастолы. Идёт перерастяжение и расширение его полости (дилатация), сначала только компенсаторная (временное «сглаживание» неудобств для сохранения функции), а затем растягивается левое предсердие и митральное отверстие. В итоге получаем застой в малом круге, гипертрофию мышечных стенок сердца.
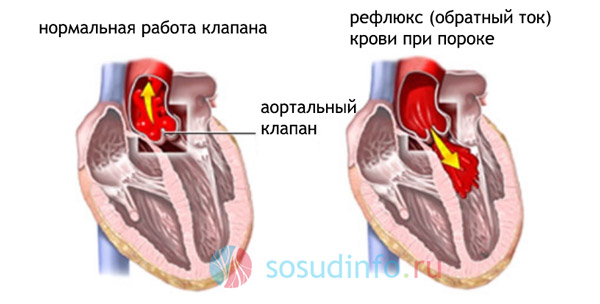
Признаки: если порок декомпенсирован, при измерении артериального давления нижняя цифра (диастолическое давление) может падать практически до нуля. Пациенты жалуются на головокружение, если быстро меняется положение тела (лёг – встал), приступы удушья по ночам. Кожа бледная, видна пульсация артерий на шее (пляска каротид) и покачивание головы. Зрачки глаз и капилляры под ногтями (видно при надавливании на ногтевую пластину) также пульсируют.
Лечение: профилактическое – при компенсированном пороке, радикальное – вшивается искусственный аортальный клапан.
Прогноз: изолированный порок примерно в 30% находят случайно, при плановом обследовании. Если дефект клапана невелик и нет выраженной сердечной недостаточности, люди даже не подозревают о пороке и живут полноценной жизнью.
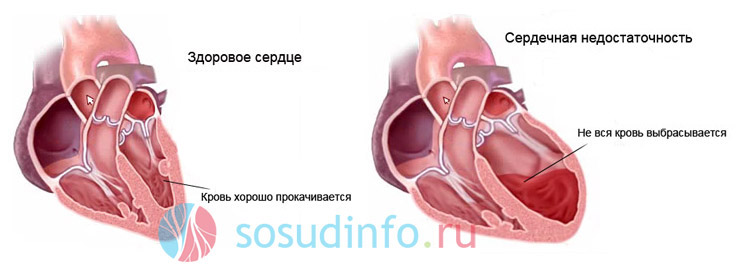
Последствие аортального порока – сердечная недостаточность, застой крови в желудочке
Стеноз устья аорты, изолированный порок
Затруднён выход крови из левого желудочка в аорту: для этого требуется больше усилий, и мышечные стенки сердца утолщаются. Чем меньше аортальное отверстие, тем более выражена гипертрофия левого желудочка.
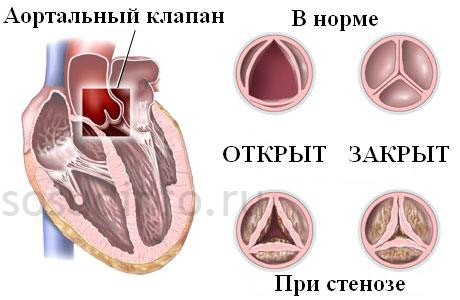
Признаки: связаны с уменьшением поступления артериальной крови к головному мозгу и другим органам. Бледность, головокружения и обмороки, сердечный горб (если порок развился в детстве), приступы болей в сердце (стенокардия).
Лечение: снижаем физ.нагрузки, проводим общеукрепляющее лечение – если нет выраженной недостаточности кровообращения. При тяжёлых случаях – только операция, замена клапана или рассечение его створок (комиссуротомия).
Комбинированный аортальный порок
Два в одном: недостаточность клапанов + сужение устья аорты. Такой аортальный порок сердца встречается намного чаще, чем изолированный. Признаки – те же, что и при стенозе устья аорты, только менее заметны. В тяжёлых вариантах начинается застой в малом круге, сопровождается сердечной астмой и отёком лёгких.
Лечение: симптоматическое и профилактическое – в лёгких случаях, в тяжёлых – операция, замена аортального клапана либо рассечение его «сросшихся» створок. Прогноз для жизни – благоприятный, при адекватном и вовремя проведённом лечении.
Видео: причины, диагностика и лечение аортальных стенозов
Недостаточность трикуспидального (трёхстворчатого) клапана
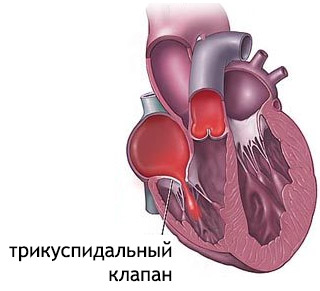 Из-за неплотного закрытия клапана,кровь из правого желудочка забрасывается обратно в правое предсердие. Его способность компенсировать порок невысока, поэтому быстро начинается застой венозной крови в большом круге.
Из-за неплотного закрытия клапана,кровь из правого желудочка забрасывается обратно в правое предсердие. Его способность компенсировать порок невысока, поэтому быстро начинается застой венозной крови в большом круге.
Признаки: цианоз, вены шеи переполнены и пульсируют, артериальное давление немного понижено. В тяжёлых случаях – отёки и асцит (скопление жидкости в брюшной полости). Лечение – консервативное, в основном для ликвидации венозного застоя. Прогноз – в зависимость от тяжести состояния.
Стеноз правого атриовентрикулярного (между правым предсердием и желудочком) отверстия
Затруднён отток крови из правого предсердия в правый желудочек. Венозный застой быстро распространяется на печень, она увеличивается, затем развивается сердечный фиброз печени – активная ткань замещается соединительной (рубцовой). Появляется асцит, общие отёки.
Признаки: боль и ощущение тяжести в подреберье справа, цианоз с жёлтым оттенком, всегда – пульсация шейных вен. Артериальное давление снижено; печень увеличена, пульсирует.
Лечение: направлено на снижение отёков, но лучше не тянуть с операцией.
Прогноз: нормальное самочувствие возможно при умеренной физ. активности. Если появилась мерцательная аритмия и цианоз – быстро к кардиохирургу.
Резюме: приобретённые – в основном ревматические пороки сердца. Лечение их направлено как на основное заболевание, так и на уменьшение последствий порока. В случае серьёзной декомпенсации кровообращения, эффективны только операции.
Важно! Лечение пороков сердца может иметь больше шансов на успех, если люди будут вовремя приходить к врачу. Причём недомогание, как причина явки к эскулапу, совершенно не обязательна: вы можете просто спросить совета и, при необходимости, пройти элементарные обследования. Умный доктор не допускает, чтобы его пациенты болели. Важная ремарка: возраст врача особого значения не имеет. Действительно важны – его профессиональный уровень, способность к анализу и синтезу, интуиция.
Вывести все публикации с меткой:Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос ответит один из ведущих авторов сайта.
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна, кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Пороки сердца. Виды, симптомы и лечение пороков сердца.
Пороки сердца – заболевания сердца, связанные с нарушением его функций в результате поражений (деформации) сердечных клапанов или сужений (стеноза) прикрываемых клапанами отверстий. Нередко у одного и того же больного деформация клапанов и сужение отверстий существуют одновременно. Кроме того, часто встречаются комбинированные пороки сердца, когда поражаются не один какой-нибудь клапан или отверстие, а 2 или 3 клапана.
Этиология.
Виды пороков сердца.
Пороки сердца различают: Приобретенные и Врожденные,
Они возникают в результате неправильного формирования сердца в период внутриутробного развития плода (гл.образом в правой стороне сердца).
К Врожденным порокам сердца относятся:
- Клапанные,
- Дефекты в перегородках между отдельными камерами сердца (напр., дефект межжелудочковой перегородки или незаращение овального отверстия в перегородке между предсердиями),
- Дефекты больших сосудов, например незаращение боталова протока, сужение легочной артерии или сужение перешейка аорты.
Приобретенные пороки сердца чаще всего развиваются после ревматизма (ревмокардит), реже после сифилиса и атеросклероза и совсем редко после травмы (ранения ) сердца. Для ревматических пороков сердца характерно:
- Поражение двухстворчатого клапана и левого предсердно-желудочкого отверстия,
- Реже поражаются аортальные клапаны. При пороках сердца сифилитического происхождения поражаются только аортальные клапаны.
Патогенез.
При недостаточности клапанов, вследствие того что они не могут полностью прикрыть отверстие, кровь при сокращении сердца (систоле) частично возвращаются в ту камеру сердца, откуда она только что поступила, что ведет к ее переполнению. Таким образом в камере сердца, находящейся выше больного клапана, возникает застой крови. При расслаблении сердца (диастоле) это увеличенное количество крови в вышележащей камере сердца направляется в камеру, лежащую ниже больного клапана, и переполняет ее.
При сужении (стенозе) того или другого отверстия сердца наступает то же самое, так как камера сердца, лежащая выше суженного отверстия, вследствие имеющегося сужения не может перегнать всю находящуюся в нем кровь.
При таком изменениии работы сердца быстро получалось бы расстройство кровообращения, если бы сердце не приспосабливалось к новым условиям работы: полости того отдела сердца, в котором скапливается большее, чем в норме, количество крови, увеличиваются в размере, мышечные стенки сердца утолщаются (гипертрофируются), соответственно этому увеличивается сила мышцы, и она, таким образом может справляться с повышенной нагрузкой.
Таким образом развивается Компенсация сердца. При благоприятных условиях пороки сердца в течение длительного времени остаются компенсированными, и сердце сохраняет способность выполнять работу, как и здоровое сердце.
Однако гипертрофированная сердечная мышца требует доставки к ней для ее питания большего, по сравнению с нормой, количества крови. При отсутствии такого увеличения кровоснабжения сердечной мышцы сила ее слабеет, и она более не в состоянии выполнять ту повышенную работу, которая необходима для преодоления имеющегося порока и нормального снабжения организма кровью. В таком же направлении действуют на сердечную мышцу и другие факторы (напр, новая вспышка ревматизма, повторно поражающая сердечную мышцу). В камерах сердца, расположенных выше пораженного клапана или суженного отверстия, возникает застой крови. Тогда развивается Декомпенсация сердца.
Клинические симптомы.
Застой крови начинает распространяться по всему организму – в тканях, органах и полостях тела.
Это проявляется в следующем:
- Синюшной окраске кожных покровов (особенно на лице и конечностях),
- Отеках (больше на ногах),
- Одышке,
- Кашле с мокротой,
- Увеличении печени,
- Скоплении жидкости в плевральных полостях и в брюшной полости (асцит).
Прогноз при пороках сердца.
Прогноз при пороках сердца зависит от многих факторов, прежде всего от характера порока клапана, степени дефекта клапана, а также от комбинации нарушения клапанного аппарата (порок двух или трех клапанов). Комбинированные пороки клапанов всегда оказывают более неблагоприятное влияние на работу сердца, чем каждый из них в отдельности. Из других факторов необходимо учитывать характер болезненного процесса, приведшего к образованию пороков сердца, его активность, а также наличие компенсации сердца.
Большое значение имеет состояние других органов – легких, почек, внутрисекреторной и нервной систем, крови, так как их деятельность теснейшим образом связана с работой сердца.
Например, наличие при пороках сердца эмфиземы легких, малокровии, поражении почек, нарушения функции щитовидной железы вызывают необходимость усиленной работы сердца, а поэтому ухудшают предсказание при пороках сердца. Для прогноза, профилактики и лечения необходимо также учитывать также условия труда и быта больного.
Профилактика.
Профилактика развития пороков сердца совпадает с профилактикой тех болезней, которые могут быть его причиной.
При уже существующем пороке сердца профилактические меры должны быть направлены на предупреждение декомпенсации.
Больному необходимо установить такой режим и предоставить такую работу, которые соответствуют его состоянию.
Улучшение функции сердца достигается путем назначения соответствующих упражнений.
Пределы нагрузки, которая может быть разрешена больному, устанавливает врач, но особенно важен контроль со стороны самого больного.
Больной должен знать, что каждое напряжение, которое у него вызывает те или иные неприятные ощущуения, например одышку, сердцебиение, боли в сердце или в печени и т.д. для него вредно. Он должен знать, что всякое переутомление (физическое или психическое), бессонные ночи, горячие ванны, баня, солнечные ванны, употребление спиртных напитков, курение табака, чрезмерные половые сношения и прочее, которые для здорового человека в известных пределах проходят безнаказанно, у больного могут вызвать декомпенсацию сердца и способствовать ухудшению здоровья.
Питание больного должно быть регулярным и умеренным, последний прием пищи должен быть за 3-4 часа до сна. Больному пороком сердца надо следить за регулярным действием кишечника, бороться с лишним весом, так как накопление излишнего жира в организме значительно затрудняет кровообращение и создает повышенную нагрузку для сердца.
ЛЕЧЕНИЕ.
Лечение при компенсированном пороке ограничивается умеренной тренировкой больных при помощи лечебной физкультуры и водолечения (углекислые ванны в Кисловодске, Дарасуне, сероводородные ванны в Сочи-Мацесте и т.д.). Медикаментозного лечения при компенсированных пороках сердца, как правило, не требуется.
При появлении признаков декомпенсации больному следует ограничить работу, иногда переменить ее, изменить режим, состоять под наблюдением врача.
При значительной декомпенсации необходим постельный режим, поднятое изголовье.
Рекомендуется молочно-растительная диета, богатая витаминами, с ограничением поваренной соли и жидкости.
При наличии у больного отеков и развившемся истощении в питание больного должны быть включены продукты, богатые белком (яйца, мясо, печенка, витамины, особенно из группы В).
Медикаментозное лечение проводится по назначению врача. Возможно хирургическое лечение как приобретенных, так и врожденнных пороков сердца. Успех лечения в дальнейшем закрепляют тренировкой сердца посредством лечебной физкультуры.
Приобретенные пороки сердца: симптомы, диагностика и лечение
 Приобретенными пороками сердца (ППС) называют группу заболеваний, во время которых происходит нарушение работы клапанного аппарата сердца, проявляющиеся нарушением работы системы кровообращения.
Приобретенными пороками сердца (ППС) называют группу заболеваний, во время которых происходит нарушение работы клапанного аппарата сердца, проявляющиеся нарушением работы системы кровообращения.
Возникновение данных состояний достаточно опасно и в особо тяжелых случаях может приводить к летальному исходу. Именно поэтому так важно не только своевременное выявление заболевания, но и начало лечебных мероприятий. Чаще всего единственным методом лечения является хирургическое вмешательство.
Классификация
В современной медицине используется ряд классификаций приобретенных пороков. Первый признак, по которому разделяют клапанные пороки сердца – этиологический фактор. Согласно причинам возникновения, выделяют следующие пороки:
- Сифилитические. Выявляются на фоне третичной формы сифилиса.
- Ревматические. Проявляются во время или после перенесенного ревматизма.
- Атеросклеротические. Нарушение вызвано изменениями сосудистой стенки.
- Травматические. Появляются из-за перенесенной травмы. Встречаются крайне редко.
- Эндокардитические. Являются следствием воспалительного процесса в эндокарде.
Также различают пороки в зависимости от того, где именно наблюдается нарушение. Согласно этому выделяют следующие формы заболевания:
- Порок митрального клапана.
- Порок трикуспидального (трехстворчатого) клапана.
- Порок легочного (пульмонального) клапана.
- Порок аортального клапана.
В зависимости от функционального нарушения:
- Пролапс. В случае этого поражения отмечается выгибание створок в полость органа.
- Недостаточность. Невозможность полноценного смыкания створок.
- Стеноз. Сужение просвета, возникающее из-за утолщения створок. Чаще всего, на фоне их склерозирования.
Учитывая количество пораженных клапанов, выделяют следующие формы:
- Сочетанный. Выставляется в том случае, если отмечается поражение нескольких клапанных структур одновременно.
- Изолированный. Отмечается поражение только одного клапана.
- Комбинированный. Выставляется при комбинации недостаточности и стеноза в рамках одного клапана.
В зависимости от уровня нарушения кровообращения, пороки бывают следующими:
- Кровообращение не нарушено.
- Выраженное нарушение кровообращения.
- Резко выраженное нарушение кровообращения.
Помимо этого, в зависимости от общего состояния сердечно-сосудистой системы, пороки бывают следующих видов:
- Компенсированные. Проблемы с кровообращением отсутствуют.
- Субкомпенсированные. При нормальных условиях нарушений кровообращения не отмечается, однако при возникновении нагрузок возможно возникновение временного сбоя.
- Декомпенсированные. При данном варианте отмечается формирование сердечной недостаточности.
Основные причины ППС
В качестве этиологических факторов приобретенных пороков сердца у взрослых и детей могут выступать следующие состояния:
- Бактериальный эндокардит. Одним из исходов данного заболевания, проявляющегося воспалительными процессами в эндокарде, является формирование сердечных пороков.
- Ревматизм. Острое воспалительное заболевание системного характера, преимущественно поражающее суставную и сердечно-сосудистую системы. Кардиальная форма ревматизма объясняется токсическим действием ферментов стрептококка (возбудитель этого заболевания) и формированием аутоиммунных реакций, поражающих эндокард и миокард.
- Сифилис. Одним из проявлений данного системного заболевания является поражение клапанного аппарата сердца и аорты.
- Атеросклероз. Хроническая патология, проявляющаяся образованием на стенках сосудов бляшек, вызывающих их сужение.
- Травмы. Исходом ушибов и ранений сердца могут быть сформированные пороки.
- Сепсис. Любая генерализованная инфекция может привести к нарушению деятельности клапанного аппарата сердца.
Отдельно следует сказать про приобретенные пороки сердца и беременность. Во втором и третьем триместрах у будущих мам повышается риск обострения хронических патологий. Поэтому беременность также может являться одним из факторов, повышающих вероятность формирования клапанного поражения.
Митральный клапан
Иначе данный клапан называют двухстворчатым. Нормальная площадь клапана варьируется в зависимости от возраста:
- Новорожденный. Нормальная площадь данного клапана у новорожденных детей составляет 1,18 – 1,49 см2.
- Взрослый. С возрастом его площадь увеличивается до 4-6 см2.
Стеноз
 При данном пороке отмечается малый размер просвета между левыми предсердием и желудочком. Развивается данное состояние из-за сильного утолщения створок. При стенозе площадь отверстия не достигает 3 см.
При данном пороке отмечается малый размер просвета между левыми предсердием и желудочком. Развивается данное состояние из-за сильного утолщения створок. При стенозе площадь отверстия не достигает 3 см.
Проявления заболевания напрямую зависят от площади отверстия. В том случае, если она составляет 2 см, наблюдаются следующие жалобы:
- Общая слабость.
- Одышка.
- Возникновение аритмий.
В том случае, если площадь 1 см или менее, добавляются следующие симптомы:
- Сильный кашель с отхаркиванием крови.
- Отек легких.
- Выраженные периферические отеки, в основном на нижних конечностях.
- Болевой синдром в области груди.
- Присоединение легочных патологий.
Во время осмотра следует обратить внимание на следующее:
- При общей бледности кожных покровов на щеках отмечается румянец.
- Периферический цианоз.
- Частое сердцебиение.
- Характерный ритм «перепела».
- Дрожание грудной клетки.
Из инструментальных методов диагностики следует выделить следующие:
- Рентгенологическое исследование. При этом можно выявить расширение артерий и вен легких, а также увеличение размеров сердца.
- ФКГ. При данном исследовании отчетливо слышен щелчок при закрытии клапана, а также хлопок при попадании крови в аорту.
- ЭхоКГ. Для стеноза характерно увеличение полости левого предсердия, а также уплотнение створок.
- ЭКГ. Для данного порока сердца характерна гипертрофия правого желудочка и левого предсердия. Возможно выявление аритмии.
Медикаментозное лечение не позволяет избавиться от порока, однако требуется для улучшения гемодинамики и борьбы с основным заболеванием. Применяются препараты следующих групп:
- Нестероидные противовоспалительные препараты.
- Антикоагулянты.
- Сердечные гликозиды.
- β-блокаторы.
- Диуретики.
Для устранения порока необходимо оперативное вмешательство. Выделяют следующие типы операций:
- Балонная вальвулопластика.
- Комиссуротомия.
- Протезирование.
У каждой из операций есть свои преимущества и недостатки и выбор вмешательства стоит перед специалистом.
Недостаточность
При данной патологии отмечается невозможность створок клапана полностью сомкнуться, в результате чего происходит обратный заброс крови в левое предсердие. Данный порок является одним из наиболее распространенных.
10% от всех приобретенных пороков приходится именно на недостаточность митрального клапана.
Чаще всего данное заболевание выявляется случайно, при осмотре у специалиста. Первые проявления отмечаются лишь при формировании компенсированного порока сердца. Выделяют следующие симптомы:
- Одышка.
- Общая слабость.
- Кашель, усиливающийся, когда человек лежит.
- Отеки нижних конечностях.
- Увеличение печени.
- В некоторых случаях возможно присоединение асцита.
Помимо аускультативных и физикальных данных, в диагностике важны инструментальные обследования:
- ЭКГ. Данным методом можно выявить признаки гипертрофии левых отделов сердца.
- ЭхоКГ. Можно распознать увеличение левых отделов сердца, заброс крови из левого желудочка в предсердие, отсутствие смыкания створок клапана.
- ФКГ. Плохо слышен звук при сокращении желудочков, шум при забросе крови в левое предсердие. Появление дополнительного тона при закрытии клапанов.
- Рентген. При этом можно увидеть смещение пищевода вправо, увеличение левых отделов сердца.
 Единственная методика, позволяющая избавиться от порока – оперативное вмешательство. Чтобы понять, нужна ли операция, необходимо знать степень недостаточности, зависящую от уровня обратного заброса крови.
Единственная методика, позволяющая избавиться от порока – оперативное вмешательство. Чтобы понять, нужна ли операция, необходимо знать степень недостаточности, зависящую от уровня обратного заброса крови.
Применяют следующие операции:
- Протезирование.
- Клипирование.
- Реконструкция.
Выбор операции зависит от ряда факторов. После проведения вмешательства необходима длительная реабилитация.
Пролапс
При данном пороке отмечается прогибание створок в левое предсердие, что приводит к регургитации. Очень часто заболевание протекает бессимптомно и первые признаки выявляются случайно во время профилактического осмотра у специалиста. Из инструментальных исследований применяются:
- Суточное мониторирование ЭКГ. Выявляет одиночные экстрасистолы.
- ЭхоКГ. Выявление выгибаний створок.
Оперативное вмешательство проводится только при пролапсе третьей степени. В остальных случаях заболевание не требует операции.
Аортальный клапан
Аортальный клапан – является механизмом, регулирующим попадание крови из левого желудочка в аорту. Состоит из трех полулунных створок, фиброзного кольца, а также синусов Вальсалвы, также участвующих в процессе.
Стеноз
Сужение просвета между аортой и левым желудочком называется стенозом. Это состояние приводит к повышению давления в главном органе системы кровообращения, его увеличению, а также развитию недостаточности.
Выделяют следующие признаки:
- Стенокардия.
- Обморочные состояния.
- Периферические отеки.
- Одышка.
- Кашель.
Основные диагностические мероприятия:
- ЭКГ. Становится диагностически значимой только на поздних стадиях развития.
- Рентген. Увеличение левых отделов сердца, за счет чего орган принимает форму ботинка.
- ЭхоКГ. Увеличение левых отделов. Сужение просвета аорты.
При стенозе тяжелой степени рекомендуют проведение следующих операций:
- Балонная вальвулопластика.
- Установка протеза.
Выбор вмешательства зависит от возраста больного и общего состояния клапанного аппарата.
Недостаточность
Аортальной недостаточностью называют состояние, при котором отмечается неполное закрытие просвета клапана. Самостоятельно встречается крайне редко. Обычно выявляется в комбинации со стенозом.
Для данного состояния характерны следующие проявления:
- Учащенное сердцебиение.
- Пульсация сосудов шеи.
- Покачивание головы вперед и назад.
- Болевой синдром в области грудной клетки.
- Одышка.
- Обморочные состояния.
- Отечный синдром.
При данном пороке используется ряд инструментальных методов:
- Рентген. Расширение аорты, увеличение желудочков.
- ЭКГ. Гипертрофия левого желудочка.
- ФКГ. Выявление диастолических и систолических шумов.
- ЭхоКГ. Нарушения в створках клапана, а также их дрожание. Возвращение крови в полость сердца из аорты во время диастолы.
В медикаментозной терапии используются следующие препараты:
- Блокаторы кальциевых каналов.
- Диуретики.
- Ингибиторы ангиотензинпревращающего фермента.
- Β-блокаторы.
Оперативное вмешательство при приобретенной форме обычно проводится не ранее, чем в 55 лет и необходимо при значительном нарушении функции левого желудочка. Проводится протезирование.
Аневризма синусов Вальсальвы
Одна из разновидностей пороков сердца, при которой отмечается выпячивание стенок сосуда в области аортального клапана. Встречается крайне редко и чаще всего локализуется в правом синусе. Единственный метод лечения – хирургическая пластика.
Трехстворчатый клапан
Структура, благодаря которой происходит сообщение между правыми отделами сердца, называется трикуспидальный (трехстворчатый) клапан. Его основная функция состоит в недопущении регургитации во время систолы.
Недостаточность
 При данном заболевании клапан не может в полной мере выполнять свою функцию, поскольку не происходит закрытие просвета. Изолированно данное состояние не встречается. Чаще всего комбинируется с недостаточностью или стенозом митрального клапана.
При данном заболевании клапан не может в полной мере выполнять свою функцию, поскольку не происходит закрытие просвета. Изолированно данное состояние не встречается. Чаще всего комбинируется с недостаточностью или стенозом митрального клапана.
Выделяют следующие симптомы, характерные для заболевания:
- Одышка.
- Нарушение сердечного ритма.
- Боль в правом подреберье.
- Общая слабость.
- Периферические отеки.
- Расширение вен на шее.
Помимо этого пациент может жаловаться на бледность кожных покровов, а также на наличие перенесенных воспалительных заболеваний.
Для диагностики применяют следующие инструментальные исследования:
- ЭКГ. Выявляется увеличенное правое предсердие и в некоторых случаях блокады.
- ФКГ. Систолический шум.
- ЭхоКГ. Смещение межпредсердной перегородки.
- Рентген. Смещение тени сердца вправо.
- Лечение приобретенного порока сердца оперативное и представлено аннулопластикой и протезированием. Хирургическое вмешательство не проводится, если в легочных сосудах уже произошли необратимые изменения.
Стеноз
Данное заболевание представлено сужением просвета между правыми желудочком и предсердием. В результате этого отмечается недостаточное поступление крови в систему легочных сосудов.
Выделяют ряд признаков, характерных для заболевания:
- Одышка.
- Нарушение сердечного ритма.
- Боль в правом подреберье.
- Набухание шейных вен.
- Периферические отеки.
- Асцит.
Для диагностики применяют следующие инструментальные исследования:
- ЭКГ.
- ФКГ.
- ЭхоКГ.
- Катетеризация сердца.
- Рентген.
Лечение оперативное. Проводят следующие вмешательства:
- Комиссуротомия.
- Протезирование.
Клапан легочной артерии
Пульмональный клапан располагается между легочным стволом и правым желудочком и нужен для того, чтобы в диастолу не допускать тока крови из системы легочной артерии обратно в правый желудочек. Клапан состоит из трех полулунных створок: правой, левой и передней. Также в структуру данного клапана входят синусы, которые соответствуют створкам.
Недостаточность
 Под недостаточностью данного клапана понимают его поражение, при котором створки не могут сомкнуться в полной мере, что приводит к регургитации крови. В том случае, если порок является изолированным, происходит компенсаторное увеличение правых отделов, что дает сердцу нормально работать в условиях повышенной нагрузки. При длительном течении заболевания и отсутствии лечения формируется недостаточность трехстворчатого клапана и правого желудочка.
Под недостаточностью данного клапана понимают его поражение, при котором створки не могут сомкнуться в полной мере, что приводит к регургитации крови. В том случае, если порок является изолированным, происходит компенсаторное увеличение правых отделов, что дает сердцу нормально работать в условиях повышенной нагрузки. При длительном течении заболевания и отсутствии лечения формируется недостаточность трехстворчатого клапана и правого желудочка.
Приобретенная форма пульмональной недостаточности очень долго протекает бессимптомно. Основные симптомы наблюдаются в стадию декомпенсации, когда больной предъявляет следующие жалобы:
- Утомляемость.
- Цианотичность кожных покровов.
- Затруднение дыхания.
- Дискомфорт в области сердца.
- Аритмии.
- Набухание вен шеи.
Со временем возможно появление периферических отеков, возникновение асцита, а также развитие патологий печени. Самыми частым осложнением данного заболевания является эмболическое поражение легочной артерии.
При проведении осмотра возможно выявление пульсации в области правых отделов сердца. Пальпаторное исследование может показать наличие дрожания грудной клетки. Аускультативно отмечается выраженный второй тон и слабый шум диастолического характера. Также для постановки данного диагноза необходимы следующие обследования:
- ЭКГ. Гипертрофические изменения в правых отделах.
- ФКГ. Выявление диастолических шумов.
- ЭхоКГ. Признаки обратного заброса крови в период диастолы, а также расширение фиброзных колец в легочной артерии.
- Рентген. Выявляется выбухание дуги легочной артерии, увеличение правого предсердия и желудочка. Также может усиливаться легочной рисунок.
Дифференциальную диагностику проводят с другими сердечными пороками, проявляющимися нарушениями в работе правых отделов, а также с беспричинным расширением легочной артерии.
Для лечения данного заболевания используются препараты из группы диуретиков, а также венозные дилататоры. Хирургическое лечение показано только при серьезных нарушениях гемодинамики. При этом проводится протезирование легочного клапана, а также устранение сопутствующих пороков. В послеоперационный период могут отмечаться эндокардиты, а также дегенерация протеза.
Стеноз
 При данной патологии отмечается поражение исключительно створок клапана. Фиброзное кольцо при этом не затрагивается. Сами дефекты формируются в результате спаек, которые вносят ограничение в нормальное движение створок, не позволяя им раскрыться достаточным образом. Чаще всего встречается в комбинации с другими пороками, крайне редко – изолированно.
При данной патологии отмечается поражение исключительно створок клапана. Фиброзное кольцо при этом не затрагивается. Сами дефекты формируются в результате спаек, которые вносят ограничение в нормальное движение створок, не позволяя им раскрыться достаточным образом. Чаще всего встречается в комбинации с другими пороками, крайне редко – изолированно.
При легком протекании заболевания человек не предъявляет никаких жалоб. При декомпенсированном пороке сердца отмечаются следующие симптомы:
- Общая слабость и утомляемость.
- Одышка и боль в груди при физических нагрузках.
- Периферические отеки.
- Обмороки.
- Тахикардия.
- Центральный цианоз.
Жалобы пациента и сбор анамнеза играют большую роль, однако основную диагностическую значимость несут инструментальные исследования:
- ЭКГ. Смещение электронной оси сердца вправо, перегрузка правых отделов сердца.
- ФКГ. Ослабление второго тона в области легочной артерии, появление систолического шума.
- ЭхоКГ. Расширение правого желудочка и легочной артерии.
- Зондирование. Необходимо для измерения давления в правом желудочке и легочной артерии.
- Рентген. Увеличение сердечных границ вкупе с обеднением легочного рисунка. Расширение ствола артерии.
При стенозах легочной артерии, когда градиент давления превышает 50, в обязательном порядке проводится оперативное вмешательство. Выделяют несколько способов проведения операции:
- Балонная вальвулопластика. Наименее травматичная операция. Заключается в введении специального катетера в сосуд. На кончике этого катетера находится баллон, при раздувании которого происходит расширение суженного просвета клапана легочной артерии.
- Операции на открытом сердце. Хирургические вмешательства, проводимые через разрез грудной клетки, главный риск которого – формирование недостаточности легочного клапана.
Заболевания сердца — Википедия
Заболевания сердца (болезни сердца) — группа заболеваний, относящихся к сердечно-сосудистым, проявляющихся нарушением нормального функционирования сердца. Могут быть обусловлены поражением эпикарда, перикарда, миокарда, эндокарда, клапанного аппарата сердца, сосудов сердца.
Заболевания сердца могут длительное время протекать в скрытой форме, клинически никак себя не проявляя. Наряду с различными опухолями именно эти болезни являются сегодня главной причиной преждевременной смерти людей в развитых странах.
Бесперебойная работа системы кровообращения, состоящей из сердца, как мышечного насоса и сети кровеносных сосудов, — необходимое условие нормального функционирования организма.
Согласно исследованиям[уточнить] Национального института сердца, лёгких и крови во Фрамингеме (США), наиболее важными факторами развития сердечно-сосудистых заболеваний у людей являются ожирение, малоподвижный образ жизни и курение.
Нарушения ритма и проводимости[править | править код]
Воспалительные заболевания сердца[править | править код]
Клапанные пороки[править | править код]
- Приобретённый порок сердца
К наиболее распространённым относятся заболевания сердечных клапанов. Дисфункция сердечных клапанов заключается в том, что они пропускают кровь, или в том, что они открываются недостаточно. Большинство заболеваний клапанов сердца — результат инфекционного поражения или аутоиммунных реакций.
- Врождённый порок сердца
Врождённые пороки сердца обусловлены различными генетическими нарушениями или поражением плода в процессе дисэмбриогенеза.
К наиболее серьёзным состояниям относят тетраду Фалло. Она появляется ещё в период формирования плода. Её возникновению способствуют четыре основных фактора: наличие отверстия в межжелудочковой перегородке; сужение канала, по которому кровь поступает из правого желудочка в лёгочную артерию; смещение аорты в направлении правого желудочка; и утолщение стенки правого желудочка сердца. Все это приводит к тому, что в организме циркулирует смешанная (насыщенная и лишённая кислорода) кровь. В результате кислородного голодания кожа и слизистые оболочки детей, страдающих тетрадой Фалло, приобретает синюшный оттенок (медики называют данное состояние цианозом).
При самом незначительном увеличении физической активности возможны приступы и усиление цианоза, что зачастую приводит к нарушению роста и развития ребёнка. До середины 1940-х гг. прогноз при подобном заболевании был неблагоприятный, в большинстве случаев до момента пубертата наступал летальный исход. В настоящее время успешно проводятся хирургические вмешательства для пластики данного дефекта и повышения качества жизни больного. Альфред Блэлок, американский хирург из Балтимора, был пионером в операциях на открытом сердце малышей с выраженым цианозом. В 1944 г. он впервые пластировал отверстие в межжелудочковой перегородке. Операция заключается в исправлении дефекта межжелудочковой перегородки и расширении просвета лёгочной артерии. Лечение должно проводиться в зависимости от тяжести симптомов сразу же после рождения или чуть позже, в грудном возрасте. Поэтому очень важно своевременно установить точный диагноз и направить новорождённого в соответствующее кардиохирургическое отделение.
Среди других врождённых пороков сердца: дефекты межпредсердной и межжелудочковой перегородок, стеноз (сужение) клапанов, открытый артериальный проток (кровь идёт в обход легких) и т. д. Большинство этих состояний могут быть устранены хирургическими методами. Выбор времени операции зависит от характера дефекта, симптомов и тяжести состояния.
Артериальные гипертензии[править | править код]
Это серьёзное заболевание, повышающее риск сердечных приступов и кровоизлияний. В артериях взрослого человека во время сокращения сердца давление составляет 120—140 мм рт.ст., а во время его расширения оно падает до 80-90 мм рт.ст. Если эти показатели растут, говорят о повышенном давлении (гипертензии), которое приводит к весьма серьёзным последствиям.
В развитых странах достаточно высок показатель людей, страдающих гипертензией; в 90 % случаев эта болезнь не связана с какой-нибудь одной, легкоустранимой причиной, при лечении необходим комплексный подход.
Ишемические поражения[править | править код]
- Инфаркт миокарда
Причина инфаркта миокарда (неотложного состояния) заключается в резком ограничении или прекращении кровоснабжения какого-либо участка сердца. Наиболее часто это происходит в результате атеросклероза или тромбоза. Каждый приступ представляет серьёзную угрозу для жизни. Снабжение кислородом отдельных участков сердца прерывается, и мышечная ткань начинает отмирать. На месте повреждённой формируется соединительная ткань. При начальных симптомах приступа (интенсивные боли в средней части грудной клетки, отдающие в руку, обе руки или нижнюю челюсть, которые не проходят после приема лекарств антиспазматического действия; бледность и холодный пот; панический страх; слабый пульс) больного необходимо как можно быстрее доставить в больницу.
- Ишемическая болезнь сердца
Суть этой болезни заключается в уменьшении притока крови к сердечной мышце. Работает она интенсивно и любой недостаток крови тут же отражается на её состоянии. За питание сердца отвечают коронарные артерии, окружающие сердечную мышцу. Признаками подобной болезни может быть сильная одышка и сердечный приступ.
Почти в 90 % случаев болезнь коронарных сосудов является следствием повреждения стенок артерий — атеросклерозом. Ранее этот процесс связывали с естественным старением организма, но теперь известно, что атеросклерозом могут страдать даже дети. При этом на внутренней стороне кровеносных артерий образуются склеротические бляшки — утолщения. Склеротические изменения приводят к уплотнению стенок и сужению просвета сосудов. Происходят они главным образом в аорте, а также в коронарных артериях и сосудах мозга. Когда сердце получает слишком мало крови, появляется боль. Это в большинстве случаев и служит причиной сильной одышки и боли. Боль различной степени интенсивности может усиливаться в результате как физических усилий, так и стрессов.
Временно от неё можно избавиться, принимая лекарства, способствующие расширению коронарных артерий, например, нитроглицерин. К хирургическим методам лечения ишемической болезни сердца относятся: коронарная ангиопластика и аортокоронарное шунтирование. Ангиопластика заключается в расширении артерий при помощи катетера с миниатюрным баллончиком. Заполнение баллончика воздухом приводит к устранению склеротических бляшек и расширению коронарных сосудов. При аортокоронарном шунтировании создаётся шунт (новое сообщение) между аортой и коронарной артерией. Шунт делают, как правило, из вены или артерии ноги самого пациента.
Поражение сосудов сердца[править | править код]
Патологические изменения[править | править код]
Болезни сердца представляют собой неоднородную группу заболеваний, приводящих к различным поражениям сердечно-сосудистой системы.
Условно их можно разделить на три большие группы по местонахождению очага поражения.
- Болезни, поражающие клапанный аппарат сердца. Различные приобретенные и врожденные пороки сердца.
- Болезни, поражающие сосуды сердца, и их последствия. К ним относятся ишемическая болезнь сердца, инфаркт миокарда, стенокардия, и т. д.
- Болезни, поражающие непосредственно ткани оболочек сердца, к ним относятся перикардиты, эндокардиты, миокардиты.
Причины данных заболеваний могут быть самые разные, начиная от образа жизни и заканчивая генетическими дефектами. Объединяет их опасность для жизни больного. Все заболевания данной группы без должного лечения прогрессируют и приводят к не совместимым с жизнью нарушениям в работе сердца.
Что такое врожденные пороки сердца, их виды
Сердце является органом, который обеспечивает циркуляцию крови в сосудах (кровообращение). Это возможно благодаря его насосной функции, а именно сокращению миокарда, выталкивающего кровь из полостей в сосуды или другие структуры сердца. Правильное направление движения крови между сосудами, полостями обеспечивает клапанный аппарат, который препятствует обратному перемещению крови при расслаблении миокарда (диастола).
Частота развития врожденных пороков крупных сосудов и сердца составляет 1% (на 100 новорожденных детей у одного из них имеет место данная патология). Они занимают 2-е место по диагностике после пороков нервной системы.
Что такое порок сердца
Термин порок сердца определяет нарушение структуры его клапанов, которое заключается в их сужении или стенозе (в этом случае миокарду необходимо выполнять больший объем работы для того, чтобы протолкнуть кровь через суженный клапан), а также недостаточном смыкании створок (при этом во время диастолы происходит регургитация крови, часть которой возвращается обратно). Выделяют приобретенные (развиваются в течение жизни человека под воздействием различных факторов) и врожденные (ребенок рождается уже с пороком, который формируется еще во время внутриутробного развития) пороки сердца.
Причины
Врожденный порок сердца (аббревиатура ВПС) формируется еще до рождения ребенка вследствие изменений генетического материала клеток под воздействиям различных причин, к которым относятся:
- Различные инфекционные заболевания, которые развиваются у женщины во время беременности – тяжелое течение гриппа (во время эпидемии в весенне-зимний период очень важно выполнять мероприятия по профилактике гриппа), токсоплазмоз, краснуха, половые инфекции (хламидиоз, микоплазмоз, уреаплазмоз, трихомониаз).
- Воздействие неблагоприятный физических факторов – ионизирующее излучение (радиация, рентгеновские лучи), чрезмерное перегревание.
- Некоторые химические вещества, которые обладают мутагенными свойствами – бензол, анилиновые красители, некоторые медикаменты (соли лития, фенитоин, талидомид, варфарин).
В определенном числе случаев точную причину развития ВПС при помощи современных методик исследования не удается, в этом случае имеет место идиопатический врожденный порок сердца.
Виды
Все пороки разделяются на 2 основных вида – стеноз (сужение) клапана и недостаточность его створок. Стеноз, а также атрезия (полное заращение клапана) включают:
- Стеноз аорты – сужение сосуда в области выхода из сердца.
- Пульмональный стеноз – сужение легочной артерии.
- Стеноз одного или нескольких клапанов – аортального, митрального, легочного.
Недостаточное смыкание створок клапана изолированно встречается несколько реже. Также более тяжелым течением характеризуются комбинированные пороки, при которых нарушен процесс формирования и других структур сердца, к ним относятся:
- Тетрада Фалло – характеризуется стенозом выхода из правого желудочка, дефектом межжелудочковой перегородки (неполное заращение с сообщением между собой желудочков), смещением ствола аорты вправо (декстрапозиция) и увеличением в объеме (гипертрофия) правого желудочка вследствие повышенной нагрузки на него.
- Синдром гипоплазии (недостаточное развитие) правого или левого отдела сердца.
- Аномалия Эбштейна – нарушение позиции трехстворчатого клапана с недостаточным смыканием его створок.
- Незаращение овального окна – между предсердиями остается отверстие (его наличие необходимо до первого вдоха ребенка после рождения и включения малого легочного круга кровообращения).
- Транспозиция основных сосудов – порок, при котором аорта выходит из правого отдела сердца, а легочная артерия наоборот из левого.
- Декстрапозиция сердца – порок, не влияющий на состояние кровообращения, характеризуется тем, что сердце и его структуры зеркально локализуются с правой стороны.
- Изолированный (без комбинации с другими нарушениями) дефект межжелудочковой перегородки.
Некоторые пороки являются несовместимыми с жизнью плода, что приводит к невынашиванию беременности и выкидышу на разных сроках ее течения. Другие разновидности нарушения формирования структур сердца могут приводить к гибели ребенка после рождения.
Диагностика
Пороки развития сердца диагностируются при помощи современных методик визуализации (обычно используются различные виды ультразвукового исследования, основным из которых является эхокардиоскопия) еще во время беременности в ходе плановых посещений врача гинеколога женщиной.
Врожденные пороки сердца – лечение
Основным методом радикального лечения данной патологии является операция на сердце. Она обычно выполняется после предварительной консервативной медикаментозной терапии родившегося ребенка в условиях отделения патологии новорожденных для улучшения показателей кровообращения, а также для поддержки всех систем организма с целью предотвращения развития осложнений после наркоза, операционных кровопотерь. В зависимости от вида порока оперативное вмешательство проводится в период времени от месяца до полугода с момента рождения ребенка. Хирургическое вмешательство включает восстановление анатомического соо
