симптомы, ранняя диагностика, методы лечения и профилактика
У детей раннего возраста диспепсия, дискинезия, нехватка ферментов, отрыжка и дисфункция ЖКТ – самые частые проблемы пищеварительной системы. Наиболее высока вероятность развития такого состояния у младенцев и детишек младше годовалого возраста. Зная симптоматику диспепсии, можно вовремя понять, что со здоровьем чада что-то не в порядке, и обратиться за помощью к квалифицированному доктору.
Нюансы и анатомия
Синдром диспепсии у детей годовалого возраста объясняется анатомическими нюансами, в частности, тем, как происходит дефекация. Запоры, поносы, свойственные малышам, сильно отличаются от патологического состояния, беспокоящего взрослого человека. В месячном возрасте (и раньше) стул у ребенка должен быть за сутки 4-5 раз. В годовалом возрасте это число соответствует количеству трапез, но не более шести. У грудничков первые шесть месяцев вещество похоже на кашицу. С полугодовалого до годовалого возраста стул становится оформленным, хотя у некоторых это происходит позже. При отсутствии примесей и нормальном состоянии ребенка такое явление – норма.

Простая диспепсия у ребенка – состояние продолжительной диареи. Поносом у малышей считают частые (более шести) дефекации жидким веществом (жиже, нежели норма). Особенности вещества (оттенок, консистенция, наличие инородных элементов) зависят от рациона ребенка, возраста. Если малыша кормят грудью, выделения должны быть светлыми коричневатыми, однородными, сходными с кашицей. Им не свойственен резкий запах или наличие примесей. Кормление искусственным продуктом – причина желтоватого оттенка, кислого запаха. На патологию указывает появление в выделениях кровяных включений, слизистых. Возможны белесые комочки. Нездоровым можно считать малыша, если выделения слишком жидкие.
Термины и явления
Диспепсия у ребенка наблюдается, если малыша кормят слишком обильно или мало, используют питание, не подходящее чаду. Болезнь не связана с инфекционной инвазией, носит алиментарный характер. Понос объясняется нарушениями кормления. В большинстве случаев явление возникает, потому что прикорм начинают давать слишком рано или дают очень большие объемы, неправильно используют продукты. В некоторых случаях причина – слишком большие объемы поступающих в пищу молочных смесей. Перекормить природным материнским молоком очень сложно, поэтому такая причина диспепсии в медицинской практике встречается крайне редко.
Выясняя все особенности патологического состояния, методы лечения, симптомы диспепсии у детей, причины явления, врачи установили, что нередко проблема объясняется употреблением неадаптированного продукта. Неправильный выбор смеси может привести к крайне негативным последствиям, особенно в нежном возрасте.
На что обратить внимание?
Диспепсия у ребенка может начаться, если в пищу дают недостаточно хорошо приготовленные, неправильно обработанные продукты или элементы питания, меж собою несовместимые. Выше вероятность патологического состояния, если за малышом неправильно ухаживают, небрежно относятся к гигиене. Это в первую очередь касается этапа приготовления пищи, но свою роль могут сыграть перегрев, переохлаждение, излишне сильно затянутые пеленки.
К группе риска по стеаторее, бродильной, токсической диспепсии у детей относят недоношенных малышей и имеющих генетически обусловленные, доставшиеся с рождения проблемы метаболизма. Выше опасность для детей, чей вес меньше нормы, а также для страдающих рахитом.
Правила и последствия пренебрежения ими
Лечение диспепсии у ребенка обычно требуется при неправильном кормлении, недостаточно тщательной обработке продуктов питания. Понадобится терапия и в случае, если взрослые дают чаду такие продукты, справиться с которыми пищеварительная система не может в силу своей неразвитости. Все это стимулирует срыв ферментных систем, которые у всех маленьких детишек неполноценны в силу возраста. Принято говорить о трех вариантах диспепсии: бродильная, гнилостная, стеаторея.
Формы и типы
Бродильная диспепсия у ребенка наблюдается, если с продуктами питания в организм попадает излишне большой объем углеводов. Это свойственно употреблению излишних объемов пищи. Чаще всего перекорм происходит искусственным питанием, пюре из овощей и фруктов. Структуры не расщепляются в пищеварительной системе, что приводит к активной перистальтике, проявляющей себя поносом.
Гнилостная диспепсия у детей возникает, если с продуктами питания поступает избыток белковых структур. Если в пищеварительной системе оказывается слишком много белков, полноценное расщепление невозможно, и под влиянием молекул активизируются гнилостные процессы. Таковые локализованы в кишечном тракте и приводят к продуцированию отравляющих веществ. В ткани и органы поступают скатол, индол, уксусная кислота. Такие вещества раздражают расположенные на кишечных слизистых рецепторы, в силу чего перистальтика органа активизируется. Ребенок страдает от обильного и частого жидкого стула, его рвет, кишечные железы вырабатывают гораздо больше слизи, нежели норма.

Завершая рассмотрение
Стеаторея – это такая диспепсия у ребенка, чья отличительная особенность – избыток жирных структур в выделениях при дефекации. Явление может беспокоить, если малышу дают слишком жирную пищу. Процесс объясняется неспособностью химических веществ, содержащихся в ЖКТ, расщепить эти жиры полностью. В ходе реакции формируются жирные мыльные кислоты, из-за которых выделения получают блеск и желтоватый оттенок. Такое вещество выделяется обильно, оно достаточно жирное. Стеаторею заметить несложно, если следить за ребенком: отчистить горшок, пеленку от выделений проблематично.
Признаки и проявления
Симптомы бродильной диспепсии у детей, гнилостной, жирной зачастую выражены довольно неярко. Ребенка или вовсе не рвет, или такое наблюдается, но достаточно редко. Стул при диспепсии чаще нормы, но не более десяти раз в сутки. Как правило, терапевтический курс практикуют в стационарных условиях.
Если проявления сопровождаются обильными выделениями, малыша часто рвет, наблюдается дегидратация организма, состояние становится тяжелым, имеет смысл заподозрить инфекционный характер заболевания.
Перед приступом поноса чадо обеспокоено, плачет. На фоне диспепсии ухудшается аппетит, возможен полный отказ от пищи. Обычно температура держится в пределах нормы, возможно повышение до субфебрильной. Если ребенка рвет, то или сразу после приема пищи, или через полтора-два часа после процедуры кормления.

Стул: особенное внимание
Ключевое проявление диспепсии у ребенка – нарушение стула. Выделения частые, жидкие. Чаще всего наблюдается бродильная форма патологического состояния. Она проявляет себя жидкими выделениями. В сутки дефекация происходит 5-8 раз. Оттенок выделяемого зеленоватый, возможно включение слизистых компонентов, комочков белесого цвета. Визуально вещество напоминает рубленые вареные яйца.
Оттенок стула объясняется неправильными реакциями с участием желчными ферментов. Белесые вкрапления – это мыльные производные жирных кислот. Если состояние очень тяжелое, в кишечном тракте скапливаются отравляющие вещества, что становится причиной энтерального токсикоза. При этом выделения водянистые, кал присутствует в жидкости хлопьями.
Нюансы симптоматики
Бродильная диспепсия у ребенка становится причиной активной выработки газов, а стенки кишечного тракта растягиваются. Это может стимулировать болезненность в области живота. Малыш обеспокоен, визуальный осмотр позволяет заметить легкое вздутие живота. Урчание в кишечном тракте различимо с применением фонендоскопа, но и без него иногда можно слышать звуки. Болезненность в животе проходит, когда выходят газы – после этого малыш успокаивается.
В большинстве случаев состояние ребенка удовлетворительное. Обезвоживание приводит к сухости и побледнению кожных покровов, на языке наблюдается белый налет. Особенно ответственное лечение бродильной диспепсии у ребенка необходимо, если патологическое состояние становится причиной тяжелых расстройств. Это возможно, если случай осложняется заражением патологической микрофлорой, но на практике подобное наблюдается очень редко. Если не помочь ребенку, постепенно симптомы отравления нарастают, возможны активный понос, рвота. Чадо в целом вялое, кожа сухая, вымывание солей из организма может стать причиной судорожности.
Что делать?
Лечение диспепсии у детей начинается с определения точной природы патологического состояния. Сперва необходимо исключить инфекционную инвазию. Это можно сделать только в больничных условиях, поэтому терапевтический курс без согласования с доктором не выбирают. Если форма легкая, подтверждено отсутствие инфицирования, врач разрабатывает программу коррекции состояния в домашних условиях.
Первый шаг терапии – выбор подходящей программы питания. Отменяют пищу, ставшую причиной патологии. Одну или две процедуры кормления замещают чайной, водной паузой, а объемы прочих трапез снижают. В первые сутки лечения ребенку положено до 70 мл материнского молока за раз, то есть каждое кормление длится не более четырех минут. Если используются искусственные продукты, допускается применять лишь адаптированные. Предпочтение отдают кисломолочным. На одну процедуру должно приходиться не более 70 мл пищи.

Питание: на что обратить внимание?
При диспепсии в период чайной паузы необходимо кормить ребенка не молоком или искусственной смесью, а глюкозно-солевыми жидкостями. Можно использовать пятипроцентный глюкозный раствор, изотонический натриевый хлорид, регидрон. Маленьким детям разрешены зеленый чай и рисовый отвар с морковным соком, чистый рисовый отвар. Пектины, получаемые из моркови, способны впитывать отравляющие компоненты, локализованные в кишечном тракте, молекулы газа и иные вещества, сгенерированные при неполном расщеплении продуктов. Слизь риса, крахмал обволакивают слизистые, защищают стенки кишечного тракта от агрессивного воздействия отравляющих веществ, стимулируют регенерацию.
Дома чадо можно кормить морковным супчиком. На литр чистой жидкости добавляют половину килограмма моркови и варят полчаса. Подсаливают суп тремя граммами соли. Отварную морковь измельчают в пюре через сито и добавляют в кашицу жидкость, пока общий объем не сравняется с литром. Если ребенка рвет, такой продукт используют по чайной ложке каждые 5-10 минут. Суточная норма жидкости – 150 мл/кг.
Если малыша не рвет, понос слабеет, состояние постепенно становится лучше, можно увеличивать объемы пищи. К прежним трапезы приводят в среднем на шестой день. Введение прикорма должно быть медленным, постепенным, плавным. Впервые прикорм можно давать через две недели после развития диспепсии, иногда – позже. Выбирая прикорм, необходимо использовать продукцию, прежде чадом переносимую лучше прочей.
Медикаментозная помощь
Чтобы стимулировать пищеварительные процессы, иногда доктора назначают ферментные препараты. Детям могут прописать порошковый панкреатин или «Креон». Неплохо зарекомендовали себя средства «Пролипаза», «Панцитрат». Они содержат микроскопические капсулы активных соединений. Вещества зарекомендовали себя безопасными, надежными, результативными. Правда, стоят они достаточно дорого, позволить их себе может далеко не любая семья. Если нет возможности приобретения такого дорогостоящего средства, следует присмотреться к традиционным ферментным препаратам, в инструкции которых указано, что они подходят детям. Наиболее доступные варианты – порошковый панкреатин или выпускаемый в форме таблетки без оболочки.
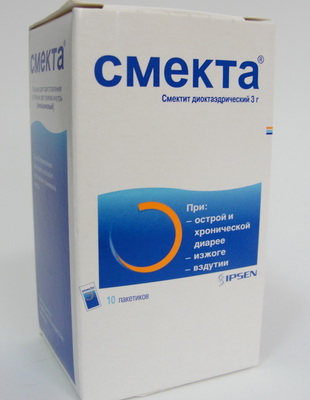
В пакетиках представлены ферментные драже – «Фестал», «Мезим». Их применять не следует, поскольку разрабатывались средства для взрослых, не адаптированы к организму малышей. Довольно часто используют для лечения взрослых и детей «Смекту». Активные компоненты медикамента обволакивают и защищают кишечную слизистую, всасывают опасные и вредные соединения из тракта. Годовалым детишкам рекомендовано на сутки использовать один пакетик, разделенный на несколько процедур. Препарат растворяют в кипяченой жидкости или растворе солей и глюкозы. Можно применять рисовый отвар для разведения порошка.

Чем лечить: что еще поможет?
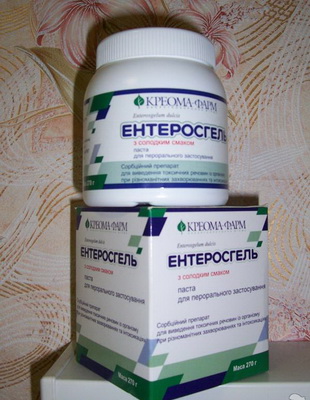
Чтобы быстрее очистить организм малыша от опасных, ядовитых веществ, продуктов, сформировавшихся при неполном переваривании, используют различные сорбенты. В аптеках в обилии представлены «Энтеросгель», «Полифепан». Самый простой и доступный сорбент, имеющийся в аптечке почти любого человека, – активированный уголь. Выбор в пользу конкретного варианта лучше доверить врачу: от неумеренного и неправильного употребления может быть вред организму, даже если это самое безопасное средство.
Если у ребенка выявлено исключительно сильное газообразование, в больнице могут установить трубку для отвода воздушных масс. Чтобы облегчить болезненность в области желудка, можно назначить спазмолитики. Классический препарат носит название «Папаверин», на таком же активном компоненте изготовлена популярная «Но-Шпа».
Нюансы и лечение
При алиментарной диспепсии антимикробная терапия неэффективна и не показана. После коррекции патологического состояния необходимо включить в рацион ребенка живые культуры. Ими богаты специальные препараты – «Линекс» и «Бифидумбактерин».
Если состояние оценивается как среднее по тяжести или тяжелое, есть риск дегидратации организма, малыша оставляют на лечение в стационарных условиях. В вену больному ребенку вливают растворы глюкозы и солевых компонентов. Врачи контролируют состояние малыша, назначают симптоматическую терапию, если в этом возникает необходимость.
симптомы, лечение у взрослых и детей
Стремительный образ жизни, вынуждающий нарушать режим питания, или просто лень и привычка перекусывать быстро на ходу, иногда на бегу, в определённый момент приводит к нарушению работы органов пищеварения. Сначала организм справляется с ситуацией, но часто следствием подобного режима становится гнилостная диспепсия. Болезнь проявляется разнообразно, поэтому принципы лечения в каждом случае индивидуальные.
Определение термина
Термином «гнилостная или дрожжевая диспепсия» называют неполноценное усвоение белков организмом.
В норме биохимическая реакция расщепления белковых молекул на аминокислоты происходит в тонком кишечнике. Заболевание затрудняет процесс переваривания белков и их усвоение организмом. Дальше непереваренные белки попадают в толстый отдел кишечника, здесь они подвергаются гнилостному процессу, с грубым нарушением процесса пищеварения и образованием ядовитых продуктов распада.
Реакция расщепления белков невозможна без участия:
- протея;
- фузобактерии.
При гнилостной диспепсии микроорганизмы начинают вырабатывать большое количество эндотоксина, который вызывает воспалительную реакцию, захватывая внутреннюю стенку толстого кишечника, печень, кровеносные сосуды. Иммунная система организма отвечает на присутствие ядовитого токсина аллергической реакцией.
Несварение белковых продуктов, сопровождается выделением аммиака, который нарушает работу нервной системы, вызывает кислородное голодание головного мозга и остальных органов.
Патологический процесс продолжается. Содержимое кишечника превращается в гель, стенки кишки набухают, воспаляются, функция нарушается.
Виды
Классификация гнилостной диспепсии.
Формы заболевания:
- Острая.
- Хроническая – вялотекущая форма, с периодическими обострениями.
Острую форму диспепсии принято различать по следующим признакам.
По происхождению.
Вследствие:- нарушения функции органов ЖКТ;
- осложнения после инфекционных заболеваний;
- патологий, передающихся по наследству;
- конституционных, анатомических особенностей строения внутренних органов.
По месту локализации воспалительного процесса.
Места поражения:
- желудок с тонким отделом кишечника;
- тонкий отдел кишечника;
- тотальное поражение всех отделов кишечника;
- весь пищеварительный тракт от желудка до нижних отделов толстого кишечника.
По степени поражения органов:
- 1 степень – интоксикация и обезвоживание отсутствуют;
- 2 степень – наблюдаются слабые признаки симптомов обезвоживания и внутренней интоксикации;
- 3 степень – явно выражены симптомы обезвоживания и внутренней интоксикации.
Хроническая форма поражает людей любого возраста.
Рецидивы наступают при нарушении режима питания любителями тяжёлой пищи или от неадекватного лечения.
В классификации хронической формы диспепсии принято выделять степени:
- Лёгкая – заметны симптомы обезвоживания, интоксикации нет.
- Средняя – обменные реакции в организме нарушены. Заметен дефицит веса.
- Тяжёлая – уменьшается суточное количество выделяемой мочи, РН крови сдвигается в кислую сторону, наблюдаются невротические расстройства.
Причины развития
Неполному расщеплению белковых молекул до более мелких фракций и возникновению заболевания есть несколько причин. Но в основном это избыточное потребление мясных или рыбных продуктов, а также яиц, сои в том случае, если желудок и поджелудочная железа не могут произвести достаточного количества ферментов (трипсина, пепсина, протеазы) для их усвоения.
Гнилостные процессы в кишечнике часто возникают как следствие нарушенного обмена веществ или получены по наследству.
Провоцирующие обстоятельства:
- Общая недостаточность пищеварительных ферментов, необходимых для усвоения белков (аминоацидопатия).
- Ворсинки тонкого кишечника не работают в результате повреждения (целиакия).
- Болезнь Крона, то есть хроническое воспаление, которое поражает весь пищеварительный тракт.
- Дефицит фенилаланина, при этом затрудняется процесс распада аминокислот (фенилкетонурия).
Также диспепсия часто развивается у людей, которые мало двигаются, часто переедают, питаются продуктами низкого качества, страдают от пищевой инфекции или хронических заболеваний пищеварительных органов.
Симптомы
Симптоматику гнилостной диспепсии принято разделять на группы.
1 группа: у пациентов кратковременные нарушения работы системы. Иногда процесс пищеварения сопровождается отрыжкой, тошнотой или рвотой, вздутием. Неприятным чувством после потребления жирных продуктов, болевыми ощущениями по пути движения пищевого комка и неоправданными сигналами к дефекации. Фекалии становятся тёмными, кашицеобразными, со зловонным запахом.
2 группа: состояние здоровья ухудшается, симптомы приобретают более выраженный характер, температура тела больного слегка повышается, начинают вызывать страдания головные боли, головокружения, упадок сил, вялость и слабость. Пациент ест мало или не ест совсем.
3 группа: больной устраняется от общения с окружающими, его перестаёт радовать жизнь. Появляется постоянное чувство тревоги с признаками депрессии.
4 группа: чувствительность кожных покровов у больного снижается, возникают ощущения лёгкого покалывания или ползанья мурашек. Начинает беспокоить кишечник болями, не связанными с приёмом пищи, нарушается ночной сон.
Патология характеризуется неожиданностью обострений, в основном весной и осенью. В утреннее время симптомы выражены сильнее, чем вечером.
Гнилостная диспепсия у детей
Диспепсия новорождённых детей – это не болезнь, а временное явление приспособления организма к самостоятельному перевариванию пищи. У малышей старше причинами гниения в кишечнике становятся:
- постоянные переедания;
- не подходящие по возрасту детские смеси;
- резкая перемена продуктов питания;
- простуда у грудных младенцев.
Несварение в детстве бывает симптомом инфекционных заболеваний.
Первыми признаками патологии в кишечнике могут быть изменения поведения ребенка. При этом кал разжижается, увеличивается частота актов дефекации, нередко более 6 раз в течение суток, которые сопровождаются резкими болями. У грудных малышей повышается газообразование, беспокоят колики.
Ребенок неспокойный, он часто плачет, почти ничего не ест и мало спит. Дети начинают быстро страдать от обезвоживания организма. Кожные и слизистые покровы делаются сухими, на языке виден белый налёт, работа почек затруднена.
Ребёнку в этот период необходимо много пить. Кормящие мамы должны помнить, что молоко – это пища, оно не заменяет воду.
Когда следует обращаться к врачу
При первых симптомах несварения у взрослых, если отсутствуют признаки интоксикации и обезвоживания организма, можно воспользоваться медикаментозными препаратами или средствами народной медицины не прибегая к врачебной помощи. Но в случае, если успехов от лечения нет в течение трёх дней или общее состояние ухудшилось и появились другие признаки заболевания, которых раньше не было, нужно срочно обращаться в лечебное учреждение — для обследования и назначения индивидуального курса лечения.
С маленькими детьми затягивать посещение педиатра не стоит. Иногда понять, какой вид расстройства пищеварения беспокоит младенца или ребёнка постарше, может только врач после проведённых анализов. И только он должен давать рекомендации по режиму питания и лечению.
Взрослые лекарства при диспепсии давать детям нельзя! Они способны вызвать у них непредсказуемую реакцию.
Диагностика гнилостной диспепсии
Диагностические мероприятия направлены на исключение постановки ошибочного диагноза. Похожие симптомы имеют многие заболевания органов ЖКТ.
- При первичном посещении общение с пациентом врач начинает с беседы, на которой выясняет жалобы больного, продолжительность и симптомы заболевания.
- Затем проводится осмотр, прощупывание и прослушивание органов, расположенных в животе.
- Почти всегда поход в поликлинику не обходится без лабораторных анализов крови, мочи, желудочного содержимого и кала на дисбактериоз.
Для более полного обследования медицина располагает инструментальными методами, которые позволяют детально обследовать, посмотреть изнутри состояние слизистой оболочки при помощи миниатюрной видеокамеры, и даже без операции взять на анализ небольшую часть внутреннего органа.
Инструментальные методы:
- ФГДС или гастроскопия.
- УЗИ.
- Гастроскопия.
- Электрогастрография.
- Самые точные и современные – КТ (компьютерная томография) и МРТ (магниторезонансная томография).
При сопоставлении результатов всех исследований определяется диагноз и назначается адекватное лечение.
Лечение
Лечение заболевания предполагает несколько этапов.
Медикаментозное лечение
- С целью блокировки Н2-гистаминных рецепторов, которые понижают количество соляной кислоты, стимулируют выработку слизи, защищающей стенки желудка, нормализуют моторику назначают: Ранитидин, Роксатидин, Фамотидин, Метоклопрамид.
- Препараты для нейтрализации соляной кислоты. Всасываемые: Тамс, смесь Бурже, Ренни. Невсасываемые: Алмагель, Маалокс, Фосфалюгель. Средства оказывают быстрый, но кратковременный терапевтический эффект.
- Ферменты, необходимые для пищеварительного процесса: Абомин, Мезим, Пепсин, Пепсидал, Креон, Панкреатин.
- Препараты, снижающие секрецию желудочного сока. Устраняют тошноту и изжогу: Рабепразол, Нольпаза, Пантопразол, Лансопразол.
- Прокинетики. Для стимуляции двигательной функции органов ЖКТ. Применяют в качестве противорвотных: Домперидон, Диметпрамид, Бромоприд.
- Спазмолитики. Снимают боли в животе: Папаверин, Дротаверин, Но-шпа.
Средств много, все они имеют разное действие, поэтому назначать их должен врач после детального обследования больного.
Рецепты народной медицины
Расстройство пищеварения в начальной стадии легко поддаётся лечению с помощью методов народной медицины в сочетании со здоровым питанием.
Настой семян тмина
Половину чайной ложки сырья заварить стаканом кипятка, настоять около получаса. Пить настой тёплым, перед едой по трети стакана, 3 раза в день.
Показан:
- как болеутоляющее;
- для стимуляции выработки ферментов, восстановления микрофлоры;
- облегчает отхождение газов.
Мята и мелисса
Завариваются как чай. Пить можно несколько раз в день, в любое время.
Действие:
- снимают раздражение кишечника и спазм гладкой мускулатуры;
- уменьшают болезненность и газообразование.
Смесь мёда и алоэ
Мёд и листья алоэ в соотношении 2:1 измельчить на мясорубке. Хранить в холодильнике. Принимать перед едой по столовой ложке. Продолжительность лечения от 2 до 8 недель.
Хорошее терапевтическое действие оказывают на кишечник отвары, приготовленные из травяных сборов:
- ромашки;
- девясила;
- травы полыни;
- тысячелистника;
- аира;
- шалфея;
- корней валерианы.
Соблюдение диеты
При появлении симптомов гнилостной диспепсии соблюдать режим питания и диету – обязательно.
- Первые сутки назначается полный отказ от пищи.
- В течение последующих двух недель – полностью исключить из меню белковые продукты.
- Питаться нужно часто, небольшими порциями – 5 или 6 раз в день, через равные промежутки времени.
- Выпивать в день от 1,5 до 2 литров воды.
- Потребляемые блюда должны быть тёплыми.
- Из рациона должны быть исключены – насыщенные бульоны, консервированные продукты. Также копчёности, специи, соусы, овощи и фрукты в свежем виде, глютен (растительный белок, содержится в пшенице).
- Из напитков, противопоказаны – алкоголь, газированные напитки, кофе, чай.
- Ограничить потребление молочных продуктов.
На протяжении всего периода реабилитации желательно пить негазированную минеральную воду.
Профилактика
Если заболевание гнилостной диспепсией не связано с врождёнными или наследственными патологиями, основными рекомендациями являются соблюдение:
- здорового режима образа жизни;
- рационального питания.
Прогноз
Грамотное и своевременное лечение в сочетании с правильным распорядком дня и необходимой диетой позволяют не сомневаться в благоприятном прогнозе.
Загрузка…Гнилостная диспепсия — причины, симптомы, диагностика и лечение
Гнилостная диспепсия – это патология пищеварительной системы, при которой нарушается переваривание белковой пищи в верхних отделах ЖКТ, из-за чего в толстом кишечнике преобладают гнилостные процессы. Наблюдаются тошнота, рвота, отрыжка, кишечные колики, метеоризм, урчание, тяжесть в животе, тенезмы, диарея, потемнение стула. Интоксикационные и психосоматические проявления включают вялость, апатию, субфебрилитет, потерю аппетита, тревогу, бессонницу, парестезии, нарушения менструального цикла, снижение потенции. Диагностируется на основании жалоб, анамнеза, данных анализов, визуализационных исследований. Лечение – диетотерапия в сочетании с медикаментозной терапией.
Общие сведения
Гнилостная диспепсия – одна из разновидностей диспепсии, при которой преобладают нарушения переваривания белков. Обычно имеет хроническое течение, может выявляться как у взрослых, так и у пациентов детского возраста. Страдают люди обоих полов. Патология ухудшает качество жизни больного, сопровождается разнообразной желудочно-кишечной симптоматикой, психосоматическими проявлениями. Из-за вариабельности и нестабильности симптомов может становиться причиной диагностических затруднений на начальных стадиях обследования.

Гнилостная диспепсия
Причины
Гнилостная диспепсия является полиэтиологическим состоянием, развивается при нарушениях питания, органических заболеваниях и функциональных расстройствах пищеварительной системы. В клинической гастроэнтерологии считается следствием ферментативной недостаточности или избыточного поступления белка с пищей. Выделяют следующие врожденные и приобретенные заболевания, которые могут стать причиной развития патологии:
Значимую роль играют нарушения питания. Гнилостная диспепсия возникает на фоне переедания, преобладания животных продуктов, недостатка растительных веществ в рационе. Избыточное количество пищи и ее несбалансированный состав приводят к нехватке ферментов, а нехватка растительных компонентов провоцирует атонию кишечника, усугубляющую процессы гниения.
Некачественные и просроченные продукты вызывают пищевые токсикоинфекции, на фоне которых снижается активность ферментов, развивается брожение и гнилостные процессы. Предрасполагающими факторами развития болезни являются недостаточная двигательная активность, многочисленные и затяжные стрессы.
Патогенез
Недостаточность ферментов приводит к тому, что белки плохо перевариваются в верхнем отделе желудочно-кишечного тракта и поступают в толстый кишечник. Это активизирует гнилостные процессы, вследствие которых в просвете кишки увеличивается количество токсинов и кислых продуктов распада. Воздействие кислот на стенку кишечника потенцирует развитие отека слизистой оболочки.
Микроорганизмы, участвующие в процессе пищеварения, начинают выделять эндотоксины, которые вместе с другими токсинами всасываются, поступают в кровоток, вызывая интоксикацию и воспалительные поражения органов пищеварительной системы. Из-за повышения количества аммиака, который тоже всасывается из кишечника, нарушается деятельность нервной системы. Повышается склонность эритроцитов к агрегации, что провоцирует сгущение крови, ухудшает микроциркуляцию в стенке кишки, приводит к усугублению отека.
Классификация
С учетом выраженности симптомов выделяют три степени тяжести гнилостной диспепсии:
- Легкая. Пациента беспокоят симптомы со стороны ЖКТ, признаки интоксикации отсутствуют.
- Средней тяжести. Наблюдается общая и кишечная симптоматика, выявляются расстройства водно-солевого равновесия, отмечается снижение веса.
- Тяжелая. Перечисленные выше проявления дополняются неврологическими расстройствами, изменениями pH крови в кислую сторону, уменьшением количества мочи.
Симптомы гнилостной диспепсии
Пациенты жалуются на отрыжку, периодическую тошноту и рвоту. Возможна непереносимость жирной пищи. Наблюдаются боли спастического характера, урчание и дискомфорт в животе. Беспокоит метеоризм. Периодически возникают тенезмы. Отмечаются снижение аппетита, изменение характера и цвета стула – он темнеет, становится жидким или кашицеобразным, приобретает резкий запах. При осмотре выявляется вздутие живота, напряжение мышц брюшной стенки.
Симптомы интоксикации включают незначительное повышение температуры тела, вялость, слабость, разбитость, снижение работоспособности. В список невротических расстройств входят повышенная тревожность, немотивированные страхи, апатия, склонность к развитию депрессивных расстройств. Возможна бессонница ночью, сонливость в дневное время. К психосоматическим проявлениям относятся необычные ощущения в области живота: покалывание, онемение, ползание мурашек. У женщин нарушается менструальный цикл. У мужчин снижается либидо.
Патология протекает с чередованием ремиссий и обострений. Обострения возникают без внешних причин, чаще наблюдаются весной и осенью. Характерны суточные колебания общего состояния с ухудшением в утренние часы и улучшением во второй половине дня. Симптомы вариативные, могут меняться с течением времени, что затрудняет распознавание заболевания на основании клинических признаков.
Осложнения
Гнилостная диспепсия негативно влияет на все стороны жизни пациента. При длительном существовании патологии возможно развитие функциональных, а затем и органических болезней, обусловленных постоянным всасыванием токсинов и обменными нарушениями. Нередко наблюдаются невротические расстройства. Некоторые пациенты страдают от депрессии, тревожного невроза, ипохондрии.
Диагностика
Диагностика осуществляется врачом-гастроэнтерологом. При преобладании невротической симптоматики пациенты иногда первично обращаются к психологам, а уже затем перенаправляются к врачам соматического профиля. Одной из основных задач специалиста является исключение других болезней, сопровождающихся похожими симптомами. Назначаются следующие диагностические процедуры:
- Лабораторные исследования. В анализах кала обнаруживаются изменения, подтверждающие преобладание гниения. Анализы крови и мочи при отсутствии других патологий без изменений, в тяжелых случаях выявляются обменные расстройства. Анализы на глистов и лямблии позволяют исключить паразитарные заболевания.
- Эндоскопические исследования. Пациентам выполняют ЭГДС и колоноскопию. При функциональном характере изменения не определяются. При наличии органических патологий подтверждаются признаки гастрита или колита.
- УЗИ органов брюшной полости. При отсутствии иных заболеваний патологические изменения отсутствуют. Возможно обнаружение панкреатита и других болезней, которые являются причиной диспепсии.
- Рентгенография желудка и кишечника. Использование контрастного вещества дает возможность подтвердить нарушения эвакуаторной функции желудка и моторики кишечника, наблюдающиеся при диспепсии.
По показаниям проводят другие исследования. В первую очередь исключают наиболее опасные заболевания – злокачественные опухоли ЖКТ. Затем осуществляют дифференциальную диагностику с другими функциональными и органическими патологиями: синдромом раздраженного кишечника, гастритом, колитом и пр.
Лечение гнилостной диспепсии
Лечение консервативное. Основу лечебных мероприятий составляет диетотерапия, которая дополняется приемом лекарственных препаратов. Пациенту назначают голод на протяжении 1-3 дней. В этот период разрешают часто, но небольшими порциями пить воду и несладкий чай. Прекращение голодания начинают с употребления простых углеводов.
Затем рацион постепенно расширяют, исключив из него значительное количество белковых продуктов. Больному рекомендуют частое дробное питание с преобладанием термически обработанной пищи. Медикаментозная терапия может включать:
- спазмолитики для уменьшения болей;
- вяжущие и противодиарейные препараты для восстановления нормального характера стула;
- адсорбенты для уменьшения метеоризма;
- витамины и микроэлементы для устранения авитаминоза и нормализации минерального обмена;
- средства для восстановления микрофлоры.
При выявлении хронических заболеваний, вызывающих гнилостную диспепсию, пациенту назначают соответствующую этиопатогенетическую терапию. При наличии невротических и депрессивных расстройств показана работа с психологом, иногда – прием антидепрессантов и успокоительных препаратов.
Прогноз
Прогноз определяется тяжестью и длительностью заболевания, наличием провоцирующей органической патологии, готовностью больного соблюдать врачебные рекомендации. При соблюдении диеты, приеме назначенных лекарственных средств, нормализации психологического состояния часто удается добиться устойчивой ремиссии.
Профилактика
Профилактические мероприятия включают организацию регулярного сбалансированного питания с использованием качественных продуктов, сохранение достаточной двигательной активности, предупреждение стрессовых ситуаций. Пациентам, страдающим от заболеваний, которые могут вызывать гнилостную ди спепсию, следует наблюдаться у специалиста, получать назначенное лечение.
Диспепсия у детей функциональная и токсическая: симптомы несварения желудка, лечение
Диспепсия у детей является довольно распространенным заболеванием, характеризующимся функциональным либо органическим расстройством пищеварения. Болезнь способна развиваться постепенно без ярко выраженных симптомов. По этой причине родители малышей в большинстве случаев не придают особого значения первым признакам заболевания. Несвоевременное лечение может привести к опасным для здоровья последствиям и переходу диспепсии в хроническую стадию.


Классификация диспепсии
В зависимости от факторов, провоцирующих нарушение работы пищеварительной системы, диспепсия у детей делится на органическую и функциональную. Первая форма развивается на фоне гастрита, панкреатита, дисфункции желчевыводящих путей, воспалений в желчном пузыре и печени.
Функциональная диспепсия у детей связана с неправильным питанием, дефицитом ферментов и болезнями, вызывающими временные нарушения правильного усвоения пищи. Функциональное несварение желудка у ребенка подразделяется на следующие виды:
- Простое (алиментарное). Развивается у младенцев младше 1 года из-за несоответствия питания функциональным особенностям их пищеварительной системы. Простая диспепсия появляется из-за переедания, неправильно подобранной детской смеси либо продуктов, которые не воспринимаются кишечником малыша.
- Ферментативное. Является следствием ферментной недостаточности.
- Диспепсия вследствие нарушения функции всасывания в тонком кишечнике.
- Токсическое. Такой вид функционального несварения может быть следствием невылеченной алиментарной формы расстройства пищеварения.
- Диспепсия, вызванная кишечными инфекциями.
- Парентеральное (интоксикационное). Развивается на фоне заболевания гриппом, воспаления легких, отита или острой интоксикации ядовитыми средствами.


Алиментарное нарушение пищеварения имеет такие подвиды, как бродильное, гнилостное и жировое. Бродильная диспепсия развивается на фоне поступления в организм продуктов с высоким содержанием углеводов, гнилостная – белков, а жировая (стеаторея) – жиров.
Простая диспепсия в зависимости от симптоматики делится на язвенноподобную, рефлюксоподобную, дискинетическую и неспецифическую. Для успешного излечения заболевания необходимо выявить факторы, провоцирующие его возникновение.
Причины патологии у детей
Нередко нарушения работы органов пищеварения у детей вызываются причинами алиментарной – связанной с едой – природы. К ним относят:
- нерегулярное питание;
- изменение рациона;
- злоупотребление продуктами всухомятку, жирными, маринованными и острыми блюдами;
- недоедание либо переедание.


Несварение желудка может быть вызвано психоэмоциональным состоянием ребенка. Среди таких факторов выделяют:
- сильное утомление во время учебы;
- частая смена места жительства и перевод в новую школу;
- жестокое обращение родителей;
- тяжелая эмоциональная атмосфера в семье;
- страхи различной природы.
Желудок грудничков приспособлен к определенному типу питания. Зачастую изменение рациона провоцирует сбой в работе пищеварительной системы.


Расстройство пищеварения у грудного ребенка в большинстве случаев вызывает резкий ввод прикорма либо перевод младенца на искусственное питание.
Гораздо чаще от диспепсии страдают слабые, родившиеся раньше срока дети и малыши, перенесшие такие заболевания, как:
- рахит;
- аллергические проявления;
- дефицит витаминов;
- диатез;
- малокровие;
- гипотрофия.
Симптоматика болезни обширна. Некоторые виды нарушения работы пищеварительной системы, например, токсическая диспепсия, крайне опасны для жизни ребенка. По этой причине родителям нужно уметь вовремя определять признаки болезни.
Симптоматика


Простой тип диспепсии, как правило, возникает у малышей в течение первого года жизни. Его симптомы таковы:
- учащение опорожнения кишечника, при котором кал становится неоднородным, жидким, с включениями слизи;
- частое срыгивание;
- приступы рвоты;
- отказ от еды;
- вздутие живота;
- избыточное скопление газов в кишечнике;
- колики;
- беспокойное состояние ребенка.
В большинстве случаев диспепсия простого типа длится до 7 дней. У ослабленных детей она может трансформироваться в токсическую форму, симптомы которой будут проявляться в виде:
- частой рвоты;
- сильного жара и лихорадочного состояния;
- опорожнения кишечника до 20 раз в сутки.


Кал малыша приобретает водянистый вид с включениями эпителия. В связи с постоянной диареей и рвотой, организм ребенка обезвоживается, он теряет вес, возможно западение большого родничка. Лицо при таком состоянии становится застывшим, появляются судороги.
Токсическая диспепсия – это крайне опасное заболевание, нередко приводящее к коме. У детей старшего возраста функциональное расстройство пищеварения проявляется в виде болезненных ощущений после еды, быстрого насыщения, изжоги и жжения, потливости, головокружения, чередования частого стула и запоров.
Диагностика
При диагностике врач учитывает отсутствие боли нарастающего характера и недомогания в ночное время, неправильный режим питания, наличие утомляемости и сонливости. Для постановки диагноза показано проведение:


Педиатры советуют родителям в течение 2 недель вести наблюдения за количеством и качеством употребляемой их ребенком пищи, частотой испражнений, консистенцией кала. Такая информация поможет врачу поставить правильный диагноз и назначить оптимальные методы терапии.
Лечение разных видов диспепсии у детей
Лечение несварения желудка основано на приеме медикаментозных препаратов. К ним относят:
- ингибиторы секреции соляной кислоты;
- нейтрализаторы;
- блокаторы гистаминовых рецепторов;
- психотропные лекарственные средства;
- прокинетики или нейрогормоны.
При тяжелой форме заболевания назначают антибиотики, препараты-глюкокортикоиды, гамма-глобулин. Для купирования болезненных ощущений применяется Альма-гель, Смекта, Мезим, Линекс. В лечение в обязательном порядке включаются ферменты и витаминные комплексы. Для исключения риска повторного заболевания следует соблюдать профилактические меры.
Прогнозы и профилактика
Прогноз на успешное излечение от диспепсии благоприятен. Главное – это начать своевременную терапию, и уже на 5-7 день состояние маленького пациента значительно улучшится.
Профилактика болезни должна основываться на правильном и сбалансированном питании. Например, при выявлении бродильной диспепсии необходимо нормализовать количество углеводов в рационе, а при гнилостной – белков. Из меню ребенка следует исключить продукты, несвойственные для его возраста. Вскармливание грудного младенца должно осуществляться строго по графику. Малышей нельзя перекармливать либо недокармливать – это может спровоцировать развитие функциональной диспепсии.
Дети должны быть ограждены от эмоционального перенапряжения. Им нужно обеспечить длительный и спокойный сон. Инфекционные и общесоматические заболевания необходимо своевременно лечить. Запрещено бороться с симптомами болезней у детей самостоятельно. Только врач способен назначить оптимальные методы лечения.

 Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »
Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »Поделитесь с друьями!
симптомы диспепсии у ребенка, как лечить заболевание
Диспепсия у детей – наиболее распространенное заболевание, связанное с нарушением функционирования пищеварительной системы. Диспепсия представляет собой функциональное или органическое расстройство питания и пищеварения у ребенка.
Органическая и токсическая диспепсия у детей
В гастроэнтерологии выделяют несколько разновидностей этого расстройства в зависимости от его причин.
Известны такие виды диспепсии:
Органическая. Эта разновидность расстройства пищеварения у детей может быть вызвана несколькими заболеваниями органов ЖКТ. К факторам, вызывающим органическую форму расстройства, специалисты относят гастрит, язвенную болезнь желудка, холецистит, панкреатит, дискинезию желчевыводящих путей.
Токсическая. Эта форма расстройства пищеварения нередко возникает на фоне неправильного лечения простой диспепсии. Факторами, способствующими развитию токсической формы болезни, часто выступают патогенные микроорганизмы, проникающие в кишечник малыша.
Симптомы бродильной и гнилостной формы функциональной диспепсии у детей
Такая форма расстройства пищеварения, как функциональная диспепсия у детей, диагностируется во всех случаях, когда после тщательного гастроэнтерологического исследования не были обнаружены органические расстройства.
бродильная диспепсия у детей – заболевание, представляющее собой разновидность функционального расстройства пищеварения, возникает в результате развития в кишечнике бродильных процессов на фоне употребления большого количества углеводов;
гнилостная диспепсия у детей – развивается при наличии в кишечнике гнилостных микроорганизмов, образующихся вследствие преобладания в детском рационе белковой пищи.
Алиментарная (простая) диспепсия кишечника у новорожденных детей
Алиментарная, или простая диспепсия представляет собой острое нарушение пищеварения, которое развивается у детей первого года жизни. Алиментарная диспепсия детей происходит на фоне несоответствия рациона ребенка функциональным особенностям детской пищеварительной системы. Заболевание развивается при переедании, неправильном выборе детской смеси или продуктов питания, которые еще не воспринимаются кишечником малыша.
Простая диспепсия у детей может возникнуть и вследствие действия инфекционных агентов – кишечной палочки, стафилококка, сальмонеллы и других микроорганизмов, попадающих в кишечник вместе с пищей или в результате облизывания игрушек и рук.
Парентеральная диспепсия у детей и стеаторея
Парентеральная диспепсия развивается как вторичное заболевание на фонепротекания в детском организме других патологических процессов. Она может сопровождать не только желудочно-кишечные заболевания, но и другие патологические процессы инфекционного происхождения – менингит, отит, гайморит.
Стеаторея – разновидность расстройства пищеварения, возникающая при высоком содержании жиров в питании ребенка. Чрезмерное количество жиров, несоответствующее детскому возрасту и возможностям пищеварения, приводит к образованию мыла жирных кислот. Основным признаком такого расстройства является желтый блестящий цвет стула малыша, возникающий в результате присутствия в каловых массах большого количества нерасщепленных жиров.
Специалисты называют такие частые сопутствующие заболевания и состояния, протекающие в детском организме одновременно с диспепсией:
- нарушения в работе ЦНС;
- аллергические процессы и протекание эксудативно-катарального диатеза в анамнезе;
- рахит;
- недоношенность;
- пониженный уровень гемоглобина;
- гипотрофия;
- авитаминоз;
- паразитарные болезни, самой распространенной среди них является гельминтоз.
Признаки желудочной и кишечной диспепсии у детей
Симптомы диспепсии ребенка позволяют своевременно обнаружить развитие патологического процесса пищеварения и провести эффективное лечение.
Специалисты называют такие признаки нарушения работы желудка и кишечника у малышей:
- отсутствие аппетита, и как следствие – снижение массы тела;
- тошнота и рвота;
- беспокойный, часто прерывистый сон;
- метеоризмы;
- отрыжка – о развитии диспепсии свидетельствуют не единичные, а постоянные отрыжки, не связанные с приемом пищи;
- острая боль в эпигастральной области, сопровождаемая коликами;
- жидкий стул до 10 раз в сутки с примесями слизи и частичек не переваренной пищи.
Характерным симптомом бродильной диспепсии у детей является специфический запах стула. Этот признак также может указывать на развитие гнилостной формы такого нарушения пищеварения.
Диспепсия у новорожденных детей в течение 3-5 дней с момента рождения – нормальное природное явление. За этот период происходит восстановление пищеварительной системы малыша, ее адаптация к новым условиям. Как правило, такое состояние не требует лечения и проходит самостоятельно.
При токсической форме расстройства могут возникать тяжелые признаки болезни – высокая температура, иногда наблюдаются симптомы менингита, резкое снижение веса, атрофия мышц, судороги и даже потеря сознания. Кожные покровы у ребенка приобретают бледный или синюшный цвет.
При неправильном или несвоевременно проведенном лечении симптомов диспепсии у детей может развиваться дистрофия в результате нарушенного обмена веществ. Развитие расстройства пищеварения при аллергии и рахите у маленьких пациентов может привести к таким осложнениям, как отит, пневмония и пиелонефрит.
При наличии признаков и симптомов расстройства пищеварения ставится предварительный диагноз – синдром диспепсии у детей. Обследование проводится под руководством педиатра или детского гастроэнтеролога. Диагностика включает в себя сбор анамнеза и жалоб со стороны родителей, клинический осмотр, комплексное лабораторное и инструментальное обследование ЖКТ.
При наличии синдрома диспепсии у детей основная задача, возникающая перед специалистом – определить природу происхождения расстройства.
С этой целью в стенах медицинского учреждения проводятся такие исследования:
- УЗИ органов брюшной полости;
- эзофагогастродуоденоскопия;
- рентгенография желудка.
Проводятся также лабораторные исследования – анализ кала на наличие бактерий Helicobacter Pylori, биохимические пробы печени, определение ферментов поджелудочной железы в крови и моче пациента. Методом проведения бактериологического посева кала исключается ОКИ, а исследование кала на яйца гельминтов – гельминтоз.
Как лечить диспепсию детей: диета и ферменты
Диспепсия у детей раннего возраста, возникающая сразу поле рождения малыша, в течение первых 5 дней жизни новорожденного, не требует никакого лечения. Легкие формы простой диспепсии лечат в амбулаторных условиях. Главным методом лечения диспепсии у детей алиментарной формы является отмена продукта, который вызвал развитие функционального нарушения процесса пищеварения. Гастроэнтерологом назначается специальная диета при диспепсии у детей, соответствующая возрасту пациента.
Грудным детям специалисты рекомендуют заменить 1-2 кормления чайно-водной паузой и сократить объем употребляемого грудного молока. Во время соблюдения лечебной диеты ребенку нужно давать пить глюкозо-солевые растворы, морковно-рисовый отвар и слабый несладкий чай.
При лечении диспепсии кишечника у детей необходимо улучшить процесс пищеварения. Для этого детям назначают ферменты –

а для выведения токсинов –


Лечение и профилактика симптомов бродильной диспепсии у детей
Для лечения симптомов бродильной диспепсии у детей, как правило, применяется антибиотикотерапия с последующим применением эубиотиков для восстановления микрофлоры кишечника.

Эффективными считаются Бифидум, Линекс, Бифиформ.
При желудочной диспепсии у детей для устранения неприятных признаков нарушения и восстановления функций этого органа пищеварительной системы проводится промывание желудка. Средне-тяжелые и тяжелые формы диспепсии у детей лечить нужно только в условиях стационара.
Лечение состоит из таких мероприятий, как:
- парентеральная гидратационная терапия;
- симптоматическое лечение – проводятся инъекции противосудорожных, жаропонижающих, сердечно-сосудистых препаратов;
- при токсической диспепсии маленьким пациентам назначаются антибактериальные средства.
Профилактикой развития расстройства пищеварения является строгое соблюдение возрастной диеты, сроков и очередности введения прикормов. Родители должны придерживаться гигиены кормления, своевременно проводить адекватное лечение инфекционных и общесоматических детских заболеваний под руководством специалистов.
Диспепсия у детей: симптомы, лечение, профилактика
Расстройства пищеварения — диспепсия у детей, возникают из-за нарушения работы органов желудочно-кишечного тракта. Острота симптомов, выраженность патологии и методы лечения зависят от возраста ребенка, соблюдения режима питания и влияния сопутствующих заболеваний. Лечить диспепсию рекомендуется под наблюдением гастроэнтеролога.
Причины диспепсии у детей
Диспепсические расстройства и характер протекания заболевания отличаются у грудничков и детей старшего возраста.
Основными провоцирующими факторами выступают количество и качество принимаемой пищи. Диспепсия у новорожденных детей возникает, если присутствуют такие ситуации:
- недостаточное либо избыточное кормление;
- нарушение кормящей матерью диетических норм;
- переход к искусственному вскармливанию;
- применение новых питательных смесей;
- введение в рацион различных продуктов, не соответствующих возрасту;
- однообразное питание, недостаточность поступления питательных веществ;
- индивидуальные особенности организма из-за незрелости органов пищеварения, недоношенности;
- значительный перегрев;
- генетическая предрасположенность к недостаточной выработке ферментов.
 У ребят старшего возраста проблемы пищеварения могут возникнуть из-за переедания.
У ребят старшего возраста проблемы пищеварения могут возникнуть из-за переедания.У детей старшего возраста проблемы в усвоении и переваривании пищи возникают из-за воздействия следующих факторов:
- употребление тяжелых для организма продуктов;
- превышение необходимого количества пищи, переедание;
- отравление некачественными продуктами;
- чрезмерная выработка в желудке соляной кислоты;
- длительное психоэмоциональное напряжение, нервная возбудимость;
- колебания гормонального фона.
Острая диспепсия может развиваться у ребенка на фоне общих заболеваний и таких состояний, как:
- инфекционные и аллергические проявления;
- пониженный гемоглобин;
- наличие паразитов;
- расстройства центральной нервной системы;
- авитаминоз;
- применение лекарственных препаратов.
Классификация патологии
 На фоне заболеваний ЖКТ проявляется органическая форма патологии.
На фоне заболеваний ЖКТ проявляется органическая форма патологии.В зависимости от причин, вызывающих нарушение пищеварения у детей, диспепсия делится на следующие виды — функциональную и органическую. Органическая — проявляется на фоне заболеваний желудочно-кишечного тракта. Функциональная диспепсия у детей не связана с болезнью и является ответом организма на погрешности в режиме питания и последствия его нарушения. Различия в течении заболевания состоят во влиянии конкретного вида продукта и зависят от своевременности лечения. Желудочная диспепсия различается по следующим признакам:
- Бродильная. Вызвана употреблением углеводов и дальнейшим брожением пищи.
- Гнилостная. Провоцируется перенасыщением белками и развитием гнилостных микробов.
- Жировая. Формируется из-за обилия жирной пищи.
- Токсическая. Возникает из-за некорректного лечения диспепсии, осложнения острых кишечных инфекций.
- Парентеральная. Провокаторами выступают вирусная или микробная инфекция.
Симптомы патологии
У грудничков возможно развитие диспепсии через несколько дней после рождения. Нарушения пищеварения, вызванные адаптацией организма младенца к условиям самостоятельной жизни, слабо выражены, не требуют лечения и проходят самостоятельно. Симптомы диспепсических расстройств зависят от причин патологии и сопутствующих заболеваний организма. Основные проявления:
 Отсутствие аппетита может являться симптомом нарушения пищеварительного процесса в организме ребенка.
Отсутствие аппетита может являться симптомом нарушения пищеварительного процесса в организме ребенка.- быстрое насыщение;
- снижение и полное отсутствие аппетита;
- отрыжка;
- тошнота, рвота;
- вздутие живота, повышенное газообразование, метеоризм;
- уменьшение веса;
- нарушения сна, беспокойство;
- болевые ощущения в области живота, колики;
- расстройство стула.
Осложнения диспепсических расстройств
На фоне диспепсии у детей одного года и старше могут развиваться различные состояния, выраженность которых зависит от своевременности лечения, общего состояния здоровья и сопутствующих заболеваний. Основные осложнения:
- полный отказ от пищи;
- постоянная тошнота, рвота;
- диарея, частый и жидкий стул;
- значительное обезвоживание организма;
- сильные болевые приступы;
- сильное похудение, снижение веса тела;
- повышение температурных показателей, лихорадка;
- судорожные припадки;
- снижение рефлексов;
- спутанность сознания, кома.
 Стоматит может являться осложнением, возникшим вследствие нарушения работы органов ЖКТ.
Стоматит может являться осложнением, возникшим вследствие нарушения работы органов ЖКТ.Осложнения со стороны различных органов и систем:
- стоматит;
- опрелости;
- аллергические реакции;
- пиелонефрит;
- воспаление легких;
- отит;
- рахит;
- менингит;
- дистрофия.
Методы диагностики
Для определения возбудителя заболевания и назначения эффективного лечения проводится комплексная диагностика. Необходимо обратиться за консультацией к профильному специалисту — гастроэнтерологу. Основные диагностические меры:
- Общие анализы (кровь, моча).
- УЗИ. Диагностика органов брюшной полости.
- Биохимический анализ крови. Определяет состояние внутренних органов, обмена веществ, воспалительных изменений.
Дополнительные обследования:
- Копрограмма. Анализ кала на возбудителей болезней.
- Эзофагогастродуоденоскопия. Обследование слизистой оболочки органов желудочно-кишечного тракта.
- Гастрография. Рентген желудка.
- Внутрижелудочная рН-метрия. Определение кислотности желудочного сока.
- Манометрия. Глотательная способность.
- КТ. Определение проходимости и целостности органов.
- МРТ. Подробная диагностика внутренних процессов.
Лечение пищеварительных нарушений
 Основная терапия предполагает увеличение количества употребляемой питьевой воды.
Основная терапия предполагает увеличение количества употребляемой питьевой воды.Основная терапия направлена на устранение провоцирующих факторов и предупреждение осложнений. Простая диспепсия проходит при условии:
- Увеличения количества потребляемой жидкости (питьевая, минеральная вода, некрепкий чай, кисель, рисовый отвар.
- Исключения тяжелых продуктов для пищеварения и переедания. В зависимости от самочувствия временно отказываются от кормления. Бродильная, жировая и гнилостная диспепсия лечится длительным устранением продуктов, вызывающих патологию.
- Соблюдения соответствующих возрасту норм диетического детского питания.
- Надевания свободной одежды, особенно на младенцев, чтобы исключить сдавливание внутренних органов.
Лечение диспепсии у детей проводится препаратами. Педиатрия использует следующие лекарственные средства:
- Ферменты. Облегчают процесс переваривания, улучшают усвоение пищи.
- Сорбенты. Выводят из организма продукты гниения и разложения.
- Прокинетики. Восстанавливают моторику, устраняют симптоматику нарушений проходимости пищи.
- Спазмолитики. Устраняют спазмы и болевые ощущения.
- Пробиотики. Восстанавливают микрофлору желудка. Принимают и для профилактики нарушений.
 Для нормализации температуры тела ребенка назначают жаропонижающие препараты.
Для нормализации температуры тела ребенка назначают жаропонижающие препараты.Несварение желудка лечится в стационаре, особенно у детей раннего возраста (до года, но чаще до 2-х). Применяются следующие лекарства:
- Гидратационные. Восполняют потерю организмом жидкости.
- Антибиотики. Подавляют болезнетворные микроорганизмы.
- Жаропонижающие. Нормализуют температуру.
- Сердечно-сосудистые. Восстанавливают сердечный ритм.
- Противосудорожные. Устраняют судорожные проявления.
Профилактика
Эффективное предупреждение нарушений пищеварения заключается в выполнении следующих правил: соблюдение режима питания соответственно детскому возрасту, исключение вредных и некачественных продуктов, выполнение гигиенических норм, ведение матерью и ребенком здорового образа жизни.
Диспепсия у детей | Наш здоровый малыш
Наиболее распространенными патологическими состояниями системы пищеварения у новорожденных и детей первого года жизни являются диспепсии, дискинезии и дисфункции желудочно-кишечного тракта, синдром срыгивания и синдромы недостаточности пищеварительных ферментов.
У детей первого года жизни имеются особенности опорожнения толстого кишечника (дефекации), поэтому определения запоров и поносов для них отличаются от таковых для взрослых. Количество актов дефекации в сутки зависит от возраста ребенка. У детей первого месяца жизни нормой считается стул 4—5 раз в сутки. В возрасте 1 года количество актов дефекации примерно равно количеству кормлений, но не должно превышать 6 раз. У грудных детей стул в первом полугодии жизни неоформленный, кашицеобразный, и это считается нормой. С 6 месяцев до 1 года стул ребенка может быть уже оформленным, но у некоторых детей продолжает оставаться кашицеобразным, что не следует считать патологией, если в нем нет примесей и он обычен для данного ребенка. Поэтому поносом (диареей) у маленьких детей следует называть учащение стула более 6 раз в сутки, при котором одновременно происходит его разжижение по сравнению с обычной консистенцией. Родители должны знать, что характер (цвет, запах, примеси) и количество стула ребенка во многом зависят от вида вскармливания и возраста. Если ребенок находится на грудном вскармливании, стул его имеет светло-коричневый цвет, однородной кашицеобразной консистенции, без примесей, не имеет резкого запаха. При вскармливании искусственными смесями стул изменяет свою окраску — становится желтоватым, может быть своеобразный кисловатый запах. Появление в стуле таких примесей, как кровь, слизь, белые комочки, слишком жидкий (водянистый) характер стула свидетельствуют о заболевании ребенка.
Диспепсия — это заболевание грудных детей, которое сопровождается развитием поноса вследствие нарушения вскармливания, т. е. это острое расстройство пищеварения алиментарного, а не инфекционного происхождения.
Как уже было сказано, причина диспепсии — это алиментарный (связанный с питанием) фактор. Наиболее распространенными причинами являются несвоевременное и неправильное введение прикорма (слишком раннее введение, введение больших количеств нового вида прикорма сразу и т. д.), количественный перекорм молочными смесями (перекорм грудным молоком практически не встречается), неправильно подобранная смесь для искусственного или смешанного вскармливания (неадаптированные смеси). Диспепсии развиваются при недостаточной обработке пищи, приготовлении ее из несовместимых продуктов. Развитию диспепсии способствуют дефекты ухода за ребенком — несоблюдение правил гигиены, особенно в процессе приготовления пищи, охлаждение, перегревание, тугое пеленание и др. К возникновению диспепсии предрасполагают такие состояния, как недоношенность, врожденные нарушения обмена веществ, гипотрофии (недостаток веса), рахит.
При нарушении правил питания не обработанные достаточным образом или не соответствующие возрасту ребенка компоненты пищи, поступая в желудок и кишечник, вызывают срыв и без того неполноценных ферментных систем.
В зависимости от характера пищи и нарушения процесса пищеварения условно можно выделить три варианта диспепсии.
- Бродильная диспепсия, развивающаяся при избыточном поступлении углеводов (перекармливании искусственными смесями, фруктовыми и овощными пюре). Нерасщепленные углеводы вызывают усиление перистальтики кишечника и возникновение поноса.
- Гнилостная диспепсия развивается при белковой перегрузке. Большие количества белков не расщепляются полностью в кишечнике и вызывают гнилостные процессы с образованием токсичных продуктов (индола, скатола, уксусной кислоты). Токсичные продукты белкового обмена раздражают рецепторы слизистой оболочки кишечника и приводят к усилению его перистальтики с развитием поноса, рвоте, увеличению отделения слизи кишечными железами.
- Стеаторея — высокое содержание жиров в кале — развивается при чрезмерном содержании жиров в питании ребенка. При неполном расщеплении жиров образуются мыла жирных кислот, которые придают стулу ребенка характерный желтый блестящий цвет. Стул обильный, жирный, плохо смывается с пеленки или с горшка.
Признаки диспепсии. В большинстве случаев диспепсии серьезно не нарушают состояния ребенка. Рвоты при них обычно не бывает или она возникает 1—3 раза. Характер стула хотя и изменяется, но он не учащается более 10 раз в сутки. Поэтому, лечение алиментарных диспепсий можно проводить в условиях стационара. Наличие частой рвоты и обильного поноса, выраженное обезвоживание, приводящее к тяжелому состоянию ребенка, свидетельствуют об инфекционном характере кишечного заболевания. Часто еще перед появлением поноса ребенок начинает беспокоиться, плачет, аппетит его снижен или он отказывается от пищи. Температура тела чаще нормальная или поднимается до 37,3—37,6°С. После кормления или через 1,5—2 ч после него может возникать одно- или двукратная рвота.
Главным симптомом диспепсии является расстройство стула — понос. Наиболее частой формой диспепсии является бродильная форма, при которой стул жидкий, до 5—8 раз в сутки, часто имеет зеленоватый цвет, со слизью и белыми комочками (стул в виде рубленых яиц). Зеленоватый цвет стула обусловлен измененным обменом желчных пигментов, а белые комочки представляют собой мыла жирных кислот. В тяжелых случаях бродильной диспепсии в кишечнике накапливаются токсичные продукты (энтеральный токсикоз), стул становится водянистым, с хлопьями кала.
У ребенка из-за повышенного газообразования и растяжения стенки кишечника газами возникают боли в животе, он плачет, беспокоен, живот при осмотре несколько вздут. Иногда можно даже без фонендоскопа услышать урчание кишечника. После отхождения газов боли в животе проходят, ребенок успокаивается.
Состояние ребенка при диспепсиях обычно удовлетворительное. Из-за потери со стулом жидкости могут отмечаться легкая бледность и сухость кожи. Язык обложен белым налетом. Тяжелые состояния при алиментарных диспепсиях в отличие от диспепсий инфекционного происхождения встречаются крайне редко. Однако без оказания помощи ребенку возможно нарастание признаков интоксикации продуктами неполноценного переваривания с развитием обильной рвоты и поноса. Ребенок становится вялым, кожа сухая; сморщенная, могут возникать судороги вследствие потери солей.
При возникновении симптомов диспепсии следует исключить ее инфекционное происхождение, поэтому проводить лечение самостоятельно не следует, нужно вызвать участкового педиатра. Лечение легких форм алиментарной диспепсии возможно в домашних условиях. Первым этапом лечения является диетотерапия. Обязательно отменяют продукт, который привел к возникновению диспепсии. 1—2 кормления заменяют водно-чайной паузой и сокращают объем оставшихся кормлений: в первый день за одно кормление ребенок не должен получать более 70 мл грудного молока (для чего его прикладывают к груди только на 3—4 мин) или смеси (только адаптированные, желательно кисломолочные смеси).
Вместо грудного молока или смеси в период водно-чайной паузы ребенку дают глюкозо-солевые растворы — регидрон, 5%-ный раствор глюкозы, изотонический раствор хлорида натрия; зеленый чай, морковно-рисовый отвар промышленного производства («OKS-200», «ХиПП», Австрия), рисовый отвар «Семолин» («ХиПП»). Морковные пектины обладают способностью адсорбировать (впитывать) токсины, газы и другие продукты неполного расщепления пищевых веществ. Рисовая слизь и крахмал оказывают обволакивающее действие, способствуют защите слизистой кишечника от повреждения токсинами и улучшают процессы ее восстановления. В домашних условиях можно приготовить морковный суп — в 1 л воды варят в течение 2 ч 0,5 кг моркови с добавлением 3 г соли, затем морковь протирают через сито и добавляют горячей кипяченой воды до объема 1 л. При рвоте эти растворы дают по 1 ч. л. через короткие промежутки времени (5—10 мин). Объем вводимой жидкости должен достигать 150 мл на 1 кг массы тела ребенка в сутки. При благоприятной динамике (отсутствии рвоты, уменьшении поноса) объем пищи постепенно расширяют, доводя до прежнего на 5—6-й день лечения. Прикормы вводят постепенно, не ранее 2-й недели от начала заболевания. Дают только тот вид прикорма, который ребенок прежде переносил хорошо.
Для улучшения процессов пищеварения назначаются ферменты — панкреатин в порошке, креон. Ферментные препараты, содержащие активные вещества в виде микрокапсул (микросфер),— креон, панцитрат, пролипаза — наиболее эффективны и рекомендованы для лечения детей. Но в настоящее время эти препараты продолжают оставаться достаточно дорогими, поэтому, если нет возможности их приобретения, можно использовать традиционные ферменты в форме выпуска, разрешенной для приема детьми (панкреатин в таблетках без оболочки или в виде порошка и др.). Ферменты в виде драже (фестал, мезим) использовать не рекомендуется, так как они не адаптированы к желудочно-кишечному тракту ребенка. Широко применяется смекта, которая защищает слизистую от воздействия раздражающих веществ и обладает сорбционными свойствами. Детям первого года жизни назначают по 1 пакетику в день на несколько приемов, растворяя ее в 50 мл кипяченой воды или глюкозо-солевого раствора, рисового отвара.
Для ускорения выведения токсичных продуктов неполного переваривания пищи применяют и другие сорбенты — фильтрум, полифепан, энтеросгель, активированный уголь и др.
При выраженном газообразовании вводится газоотводная трубка. Для снятия болей в животе внутримышечно вводят спазмолитики (папаверин, но-шпа). Антибиотики при алиментарных диспепсиях не назначают. После перенесенной диспепсии для нормализации кишечной флоры можно давать ребенку препараты, содержащие живые культуры лакто- и бифидобактерий (лактобактерин, бифидум-бактерин, «Линекс» и др.).
При тяжелых и средней степени тяжести диспепсиях, когда есть угроза развития обезвоживания, лечение ребенка следует проводить в условиях стационара, где проводится внутривенная инфузия глюкозо-солевых растворов, осуществляется наблюдение за ребенком и при необходимости симптоматическая терапия (введение противосудорожных средств и др.).
ДИСПЕПСИЯ ПУТРИДА (DYSPEPSIA PUTRIDA).
Этиология и патогенез ДИСПЕПСИЯ ПУТРИДА (DYSPEPSIA PUTRIDA).
Введение чужеродных бактерий кишечной флоры, усиление процесса разложения или задержка развития ферментации патогенных микроорганизмов, воздействие на кишечные бактерии или яды, усиление отделения кишечной секреции, задержка опорожнения кишечника, приводящая к длительному застою, и, наконец, Попадает в толстый кишечник белки пищевого происхождения, а не в вареном виде, в том виде, который возникает при ахилии желудка и поджелудочной железы.В результате усиливаются процессы гниения в кишечнике, появляются поносы.
Симптомы и течение ДИСПЕПСИЯ ПУТРИДА (DYSPEPSIA PUTRIDA).
Симптомы. Частый жидкий стул, темного цвета, щелочной, с резким гнилостным запахом; плохой аппетит, тяжесть в эпигастрии, отрыжка, тошнота, иногда рвота; диарея, сопровождающаяся урчанием, переливанием и неприятными ощущениями в области кишечника. Исследование содержимого желудка обнаруживает снижение или полное отсутствие соляной кислоты.Микроскопическое исследование стула обнаруживает непереваренные мышечные волокна.
Течение и осложнения. Заболевание достаточно стойкое и только в легких случаях заканчивается через несколько недель, есть склонность к рецидивам, которые наступают при малейших погрешностях в диете. Длительные и частые рецидивы приводят к воспалительным процессам в кишечнике.
Распознавание ДИСПЕПСИЯ ПУТРИДА (DYSPEPSIA PUTRIDA).
Распознать, исходя из вышесказанного, нетрудно.К дифференцировке приходится при других формах диспепсии и колита. Исследование фекалий, обнаруживающее содержание в них большого количества непереваренных мышечных волокон, щелочная реакция кала, подтверждает тухлый характер диспепсии.
Прогнозы ДИСПЕПСИЯ ПУТРИДА (DYSPEPSIA PUTRIDA).
Прогноз благоприятный, но невозможно прочитать о постепенном улучшении.
Профилактика ДИСПЕПСИИ ПУТРИДЫ (DYSPEPSIA PUTRIDA).
Необходимо исключить из пищи, особенно в более тяжелых и продолжительных случаях, продукты, переносные тяжело больным, ограничить приемы белковой пищи; медленное питание, осторожное прожиывание пищи, прием соляной кислоты.
источник
.14 Симптомы несварения (диспепсии) у детей и лекарственные средства
Несварение, также называемое диспепсией, относится к проблемам с перевариванием пищи. Несварение желудка может возникнуть в любом возрасте, оно может быть эпизодическим или постоянным, в зависимости от причины. Если у вашего ребенка частое несварение желудка, обратитесь за медицинской помощью для ранней диагностики и лечения основных заболеваний. Прочтите этот пост MomJunction, чтобы узнать о симптомах, причинах, диагностике, лечении и профилактике несварения желудка у детей.
Каковы симптомы несварения желудка у детей?
Само по себе несварение желудка не является болезнью.В некоторых случаях это может быть признаком основного заболевания. Продолжительность и сопутствующие симптомы могут варьироваться в зависимости от причины.
Следующие признаков и симптомов часто встречаются при несварении (1):
- Боль или дискомфорт в животе
- Вздутие живота
- Отрыжка (отрыжка)
- Бульканье или взбалтывание в желудке
- Кислотный рефлюкс
- Изжога, которую можно почувствовать в виде жжения или ощущения в груди с кислым или горьким привкусом во рту
- Тошнота
- Рвота
Интенсивность, продолжительность и тип симптомов могут различаться у каждого ребенка.Обычно эти симптомы могут длиться несколько часов после еды.
Обратитесь за неотложной помощью , если у вашего ребенка есть какие-либо из следующих тяжелых симптомов диспепсии (1):
- Проблемы с глотанием
- Одышка (затрудненное дыхание)
- Гематемезис (рвота кровью) или «кофейная гуща» Рвота
- Непрерывная рвота
- Холодный пот
- Мелена (черный дегтеобразный стул) из-за кровотечения из верхних отделов желудочно-кишечного тракта.
Расстройство желудка может ощущаться как боли в животе или расстройство желудка. Это может быть похоже на другие проблемы верхней части живота. Поэтому рекомендуется обращаться за медицинской помощью в случае частого несварения желудка и серьезных симптомов.
Причины несварения желудка у детей
Несварение желудка может быть вызвано приемом определенных продуктов или некоторыми условиями. Если причина несварения желудка неизвестна, это называется функциональной диспепсией.
Следующие продуктов и факторов могут вызвать расстройство желудка у детей (2):
- Быстрое питание
- Переедание или обильный прием пищи
- Острая пища
- Продукты, богатые клетчаткой
- Продукты с высоким содержанием жира или жирные кислоты
- Прием пищи поздно ночью
- Кофеиносодержащие или газированные напитки
- Шоколадные конфеты
- Плохой сон
- Некоторые лекарства, такие как антибиотики, препараты железа, аспирин и ибупрофен, могут вызывать медикаментозную диспепсию
- Стресс и беспокойство
- Пассивное курение
Проконсультируйтесь с педиатром, если лекарства или пищевые добавки вашего ребенка вызывают расстройство желудка.Они могут назначить альтернативу или другие лекарства для предотвращения этого.
Следующие заболеваний и состояний также могут быть причиной тяжелого расстройства пищеварения у детей (3):
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) или кислотный рефлюкс: Гастроэзофагеальный рефлюкс — это состояние, при котором содержимое желудка срыгивается в пищевод. . Это может вызвать изжогу и другие симптомы несварения желудка.
- Гастрит: Воспаление желудка может вызвать расстройство желудка.
- Язвенная болезнь: Язвы в желудке могут вызвать проблемы с пищеварением.
- Гастропарез: Это состояние влияет на моторику или движение желудка. Нарушения моторики желудка могут замедлить движение пищи и часто приводить к расстройству желудка.
- Целиакия: Она также известна как глютеновая энтеропатия или глютеновая спру, которая представляет собой иммунное заболевание, вызывающее чувствительность к глютену.Несварение желудка может быть одним из его симптомов (4).
- Непроходимость кишечника: Непроходимость кишечника может вызвать несварение желудка.
- Рак желудка: У детей встречается редко, но причиной может быть рак желудка.
Диспепсия, вызванная заболеваниями, может быть частой, и для ее лечения требуется медицинская помощь.
Когда обращаться к врачу
Если у вашего ребенка серьезные симптомы несварения желудка, вам следует немедленно обратиться за помощью.Частое несварение желудка требует своевременной диагностики и лечения. Если у вашего ребенка наблюдается несварение желудка после употребления определенных продуктов и лекарств, вы можете упомянуть об этом во время посещения педиатра.
Диагностика несварения желудка у детей
После анализа симптомов вашего ребенка и медицинского осмотра врач может назначить следующие тесты для диагностики (5):
- Анализы крови
- Анализы мочи
- Тесты стула или дыхания
- Ультразвук
- Рентген или компьютерная томография
- Верхняя эндоскопия или эзофагогастроскопия — это визуализация верхних отделов желудочно-кишечного тракта с помощью тонкой гибкой трубки.
Лабораторный анализ крови и мочи может быть полезен для выявления инфекций и нарушений обмена веществ. Подтверждение наличия инфекции Helicobacter pylori можно получить с помощью анализов стула или дыхания. Визуализирующие тесты помогают визуализировать верхние отделы пищеварительного тракта и могут помочь диагностировать язвы, непроходимость и рак.
Как лечить несварение желудка у детей?
Лечение расстройства желудка может варьироваться в зависимости от вызывающего фактора или заболевания. Если причиной являются факторы питания, стресс или недостаток сна, то их избегание может предотвратить расстройство желудка.
Следующие лекарств назначают при расстройстве желудка у детей (6):
- Антациды нейтрализуют кислоту в желудке и могут помочь облегчить симптомы расстройства желудка. Alka Seltzer и Tums являются примерами антацидов.
- Блокаторы гистамина помогают уменьшить симптомы расстройства желудка за счет уменьшения выработки кислоты и доступны под торговыми марками, такими как Zantac и Pepcid.
- Ингибиторы протонной помпы (ИПП) блокируют выработку кислоты в желудке.Омепразол и лансопразол являются примерами ИПП.
- Антибактериальная терапия требуется при инфекции H.pylori (тройная терапия) и других бактериальных инфекциях, вызывающих расстройство желудка.
- Прокинетики, такие как метоклопрамид и домперидон, помогают контролировать кислотный рефлюкс в пищевод, а также способствуют более быстрому опорожнению содержимого желудка. Они полезны при лечении функциональной диспепсии (7).
Антидепрессанты или успокаивающие препараты необходимы для лечения расстройства желудка, связанного с тревогой. Несварение желудка, связанное с тревогой может потребовать направления к детскому психологу для психотерапии вместе с лекарствами.
Хотя многие из этих препаратов продаются без рецепта, рекомендуется получить рецепт педиатра для получения точной дозировки и типа лечения, в зависимости от состояния вашего ребенка.
Примечание: Обезболивающие и нестероидные противовоспалительные препараты, такие как Адвил (ибупрофен) или Алив (напроксен) , не следует назначать при расстройстве желудка .Это может ухудшить состояние (8).
Домашние средства от расстройства желудка у детей
Домашние средства и изменения образа жизни полезны для предотвращения легкого расстройства желудка. Вот некоторые из таких средств (9):
- Ешьте медленно и тщательно пережевывая
- Избегайте продуктов, вызывающих раздражение, таких как острая или жирная пища, газированные напитки, шоколад, полуфабрикаты, нездоровая пища и т. Д.
- Регулярные физические активность и здоровый вес
- Изменение лекарств, вызывающих расстройство желудка, после обсуждения с педиатром.
В некоторых случаях могут быть полезны альтернативные лекарства и дополнительные методы лечения, такие как лечение травами и специфические психотерапевтические процедуры. Вам следует обсудить эффективность и безопасность этих методов лечения с лечащим врачом, прежде чем пробовать их.
Предотвращение расстройства желудка у детей
Расстройство желудка из-за приема определенных лекарств, продуктов питания или напитков можно предотвратить, избегая их. Несколько небольших приемов пищи в день и отказ от приема пищи поздно вечером могут помочь уменьшить расстройство желудка.
Вы также можете поощрять своего ребенка к регулярной физической активности и выбирать здоровую пищу для улучшения пищеварения (10). Обращение за медицинской помощью раньше может помочь предотвратить ухудшение основной причины расстройства желудка.
Хотя несварение желудка не может привести к серьезным осложнениям, если его не лечить, оно может повлиять на качество жизни. Тяжелые симптомы могут вызывать мальабсорбцию и недоедание у детей. Это может стать помехой для повседневной деятельности ребенка, например, для посещения школы.
Ссылки:
Рекомендуемые статьи
Была ли эта информация полезной? .Ферментация и гниение желудочная и кишечная диспепсия
Диспепсия — нарушение пищеварения различного происхождения. Различают желудочную и кишечную диспепсию. Термин «желудочная диспепсия» объединяет такие симптомы, как изжога, отрыжка, срыгивание, тошнота, рвота, икота. Они наблюдаются не только при различных заболеваниях желудка, но и при заболеваниях других органов и систем (центральной нервной системы, эндокринной системы, печени. , желчных путей, почек и др.). Кишечная диспепсия — синдромы, возникающие при функциональных и органических поражениях кишечника.Различают брожение и гнилостную диспепсию.
Ферментативная диспепсия , вызванная поступлением значительного количества углеводов в толстую кишку с недостаточным перевариванием и всасыванием в тонкой кишке (избыточное потребление углеводов, неферментированных напитков, кваса, молодого пива). Клинические симптомы: вздутие живота, урчание, переливание крови, коликообразные боли, стихание после выделения газов без запаха. Стул до 2-4 раз в сутки, дефекация обильная, светло-желтого цвета с кисловатым запахом и кислой реакцией, с пузырьками газа.При микроскопии — большое количество зерен крахмала.
Гнилостная диспепсия , вызванная гиперсекрецией богатого белком кишечного сока, который является пищевым субстратом в толстом кишечнике и частично в тонком кишечнике. Гиперсекрецией вызывают введение в пищу чрезмерного количества животного белка, воспалительные процессы в кишечнике, аллергические реакции. Клинические симптомы: вздутие живота, иногда стойкий понос (стул 10-14 раз в сутки). Дефекация темного цвета с гнилостным запахом, щелочная реакция.Может наблюдаться явление интоксикации: головная боль, повышение температуры тела, недомогание. При микроскопическом исследовании фекалий обнаружено множество непереваренных мышечных волокон. Часто наблюдается сочетание обоих видов диспепсии. Кишечная диспепсия может сопровождать заболевания желудка, поджелудочной железы, печени.
Лечение желудочной диспепсии должно быть направлено на основное заболевание; при кишечной диспепсии — это в основном диета (см. Лечебное питание, Диета, Диарея, Таблицы лечебного питания). Из лекарственных средств с успехом применены адсорбенты: смесь Calcium carbonicum, Calcium phosphoricum, Bolus alba в равных количествах до 0.5 — по 1 чайной ложке 2-3 раза в день после еды. При пониженной внешнесекреторной функции поджелудочной железы полезны длительные курсы (до 2-3 месяцев). лечение панкреатином по 1-2 г после еды 3 раза в день, а при секреторной недостаточности желудка — Абоминог по 1 таб. 3 раза в день в начале еды с последующим приемом 15-20 капель разбавленной соляной кислоты (на 1/2 стакана воды). При спастических болях назначают в обычных дозах антиспастические средства (платифиллин, атропин, красавку, папаверин, брюхоногие моллюски). Состав кишечной флоры нормализует употребление молочных продуктов.
Эпилепсия у детей — причины, симптомы и лечение
Около 50 миллионов человек в мире страдают ею (1). Этот диагноз был поставлен более чем 450 000 детей в США (2).
Эпилепсия — одно из наиболее распространенных неврологических состояний, поражающих людей во всем мире. Эпилепсия, характеризующаяся частыми приступами, может в любой момент оставить ребенка парализованным или даже потерять сознание, что делает ее серьезной угрозой, которую нельзя игнорировать.
MomJunction расскажет вам об эпилепсии у детей, о том, как ее распознать и как ее лечить.
Что такое эпилепсия?
Мозг следует синхронной схеме, чтобы посылать электрические сигналы для управления различными функциями и чувствами тела. Эпилепсия — это неврологическое заболевание, которое влияет на передачу этих сигналов. Эпилепсия может развиться у человека в любом возрасте. Однако известно, что уровень заболеваемости выше у детей до 20 лет (3).
Когда у человека эпилепсия, сигналы мозга нарушаются, и в мозгу начинается эпилептический припадок. Ребенок-эпилептик может испытывать разные типы припадков, затрагивающих все тело или только определенную часть.Тем не менее, не все припадки являются эпилептическими, поэтому важно понимать, что происходит с ребенком во время припадка и что вы можете с этим поделать.
[Читать: Абсолютные судороги у детей ]
Эпилептические припадки
Эпилепсия влияет на человека физически в форме припадков, также называемых «подходит» . Это происходит, когда нарушается связь нейронов с мозгом. Эти припадки могут быть фокальными или генерализованными.
Генерализованные судороги поражают нейроны или клетки с обеих сторон головного мозга и могут проявляться конвульсиями от едва заметных до тяжелых. Иногда они могут привести к потере или нарушению сознания. Общие припадки могут быть (4):
- Атонические припадки , при которых мышцы расслабляются, тело пациента падает на пол, что часто приводит к травмам.
- Отсутствие или Petit Mal — припадки, которые возникают внезапно, когда пациент становится неподвижным и смотрит прямо перед собой.После приступа человек продолжает оставаться активным, как будто этого времени отсутствия никогда не было. Они встречаются редко и длятся не менее 15 секунд.
- Миоклонические припадки приводят к повышению мышечного тонуса, вызывая мышечные спазмы или подергивания в определенной части тела.
- Клонические судороги вызывают спазмы и подергивания тела ребенка. Во время этого припадка ноги, руки и локти сначала разлетаются, а затем расслабляются, сначала медленно, а затем с большей скоростью.
- Тонические припадки сначала укрепляют мышцы, а затем приводят к потере сознания. Мышцы головы, груди и рук сокращаются, в результате чего спина выгибается, а глаза закатываются обратно в голову. Человеку трудно дышать.
- Тонико-клонические припадки, ранее называвшиеся припадками Большого Мала, возможно, самые тяжелые. У них есть несколько фаз, начиная с потери сознания, за которой следует тоническая фаза, а затем клоническая фаза.
Фокальные припадки — это парциальные припадки, поражающие только определенную часть мозга. Эти припадки могут быть простых фокальных припадков, , которые возникают менее чем у 15% людей с эпилепсией, и дискогнитивных фокальных припадков , которые возникают у более чем 35% людей, страдающих эпилепсией (5). Как простые, так и дискогнитивные фокальные приступы поражают только одну часть мозга. Однако дискогнитивные фокальные припадки вызывают спутанность сознания, потерю памяти и осознания, в то время как простые фокальные припадки не влияют на когнитивные способности ребенка.Дальнейшая категоризация фокальных приступов основана на том, где они начинаются и на что влияют.
Когда ребенок бодрствует и осознает во время припадка, это называется припадком с осознанным фокальным началом . Когда ребенок сбит с толку или не полностью проснулся во время эпизода, это называется фокальным нарушением сознания. Если начало припадка неизвестно или никто не наблюдает за припадком, это называется припадком с неизвестным началом.
Внезапное повышение температуры тела, обморок из-за падения артериального давления и другие заболевания также могут вызывать судороги.Это означает, что не все приступы указывают на эпилепсию. Итак, как узнать, что это эпилептический припадок? Что еще более важно, что делать, если вы подозреваете, что у ребенка эпилептический припадок?
Продолжайте читать, чтобы узнать.
[Прочитано: Тренажерный зал для детей ]
Симптомы эпилепсии у детей
Симптомы эпилепсии зависят от того, где начался припадок и на какую часть тела он повлиял, и могут быть физическими или психическими. Итак, что происходит во время припадка, зависит от типа припадка у ребенка.Эпилептические припадки обычно характеризуются следующим:
Двигательные симптомы
- Сильные подергивания или судороги тела
- Слабость или онемение мышц
- Повторяющиеся движения, такие как хлопки в ладоши или потирание рук, жевание, бег , или причмокивание губ указывают на фокальные припадки
- Неспособность глотать, слюнотечение
- Внезапная потеря контроля над мочеиспусканием или стулом, особенно во время припадка
Немоторные симптомы или симптомы отсутствия
- Изменения ощущений, эмоций, или познание, обычно перед приступом — они могут включать дежавю (ощущение того, что вы были в каком-то месте или пережили что-то раньше, хотя это не так) и jamais vu (ощущение, что что-то знакомо, хотя это не так)
- Заклинания пристального взгляда (приступы отсутствия), которые можно ошибочно принять за мечтательность
- Изменения во внутренних такие функции, как активность желудочно-кишечного тракта, волны тепла или холода, учащенное сердцебиение и мурашки по коже
- Изменение цвета кожи — выглядит бледным или покрасневшим
Неизвестные начавшиеся немоторные приступы могут включать в себя остановку поведения, что означает, что ребенок внезапно останавливает то, что делает, тупо смотрит или замолкает.
Что делать, если у вашего ребенка эпилептический припадок?
Наблюдать, как у ребенка эпилептический припадок, — одно из самых болезненных и пугающих дел для родителей. Итак, что могут сделать родители, чтобы помочь ребенку в припадке?
Отсутствие информации является причиной того, что большинство родителей чувствуют себя беспомощными, когда их ребенок страдает припадком. Уже нет. Читайте дальше, чтобы узнать, что вы должны и чего не должны делать, когда у ребенка эпилептический припадок.
[Читать: Как понять детскую психологию ]
Сделать:
- Осторожно положить ребенка на пол и убрать предметы, которые находятся вокруг него.Поместите ребенка в положение восстановления, то есть на бок, нижняя рука поднята, верхняя рука согнута, а верхняя нога согнута.
- Медленно поверните ребенка на бок, чтобы он не подавился рвотой или слюной, особенно если есть слюнотечение. Если повернуть ребенка на бок или держать голову ниже, секреты могут вытечь, а не скапливаться в задней части горла. Не кладите в рот какие-либо предметы или пальцы во время припадка; это может вызвать повреждение, так как челюсть часто сжимается.
- Ослабьте одежду на шее, например воротник или галстук. Проверьте, в порядке ли дыхание.
- Следите, как долго длится припадок.
- Вызовите врача, когда ребенок окажется в безопасном положении.
- Когда припадок закончится, ребенок, вероятно, почувствует усталость или сонливость.
Оставайтесь с ребенком во время припадка и до тех пор, пока ребенок не проснется после отдыха. Убедитесь, что ребенок немного отдыхает после эпизода.
Не:
- Постарайтесь остановить дрожь или судороги ребенка. Если держать ребенка на руках, это не остановит приступы, а только вызовет их дискомфорт.
- Положите что-нибудь в рот ребенку.
- Давайте ребенку любую еду или питье, лекарственные таблетки или тонизирующие средства во время приступа. Подождите, пока ребенок проснется и насторожится, чтобы дать лекарство.
- Положите что-нибудь в рот ребенку или откройте рот руками, когда у ребенка тонизирующий приступ.Ваш ребенок не проглотит свой язык. Выталкивание зубов может вызвать травмы и даже заблокировать дыхательные пути.
Немедленно обратитесь к врачу, если:
- Приступ длится более пяти минут.
- Цвет кожи, губ или лица становится синеватым
- Ребенок ударился головой при падении или иным образом перед приступом
- У ребенка припадок в воде
Отведите ребенка к врачу, если он выглядит очень больным или у него есть необычные или тревожные симптомы.Также принесите ребенку браслет от эпилепсии, чтобы предупредить окружающих, особенно парамедиков и техников скорой медицинской помощи, о состоянии здоровья ребенка и оказать первую помощь.
Причины эпилепсии
Причины эпилепсии зависят от возраста. У некоторых людей эпилепсия является генетической, но у многих других причина остается неизвестной (4).
- У некоторых детей развивается генетическая эпилепсия, которая вызывается одним или несколькими генами в организме. Как гены влияют на мозг и как они вызывают судороги, пока не ясно.
- Расстройства развития, такие как нейрофиброматоз, синдром Дауна, синдром Ангельмана и туберозный склероз, также могут повышать вероятность эпилепсии.
- Примерно от 3 до 10% детей с аутизмом время от времени могут иметь приступы.
- У 3–10% людей эпилептические припадки возникают из-за изменений в структуре мозга. Иногда дети рождаются с такими структурными изменениями, которые могут привести к судорогам.
- Судороги также могут возникать из-за травм головы, которые часто встречаются у молодых людей и детей.
- Лихорадка, инфекции и опухоли головного мозга также могут вызывать эпилепсию. Припадки являются обычным явлением, когда инфекция, даже если она устранена лекарствами, в определенной степени повреждает мозг.
- Прогрессирующие заболевания головного мозга, хотя и редко, могут вызывать судороги у детей.
[Прочитано: Поведенческие проблемы у детей ]
Диагностика детской эпилепсии
Каждый ребенок, страдающий припадками или припадками, не обязательно должен иметь эпилепсию.Следовательно, узнать о различных припадках и различать эпилептические и неэпилептические припадки непросто. Точная диагностика эпилепсии необходима для определения правильного курса лечения. Для этого врачи могут порекомендовать:
- Анализы крови , чтобы проверить наличие инфекции в головном мозге, генетических или других заболеваний, которые могут спровоцировать приступ.
- Неврологические тесты для проверки поведения ребенка, двигательных способностей, когнитивных функций и т. Д. Для определения типа эпилепсии у ребенка.
- Электроэнцефалограмма (ЭЭГ), , который является наиболее часто назначаемым тестом для диагностики эпилепсии. Электроды прикрепляются к коже черепа для изучения электрической активности мозга. Поведение мозговых волн исследуется на наличие аномалий и наличия эпилепсии.
- Компьютерная томография или компьютерная томография для получения изображений поперечного сечения головного мозга для определения того, вызывают ли припадки такие аномалии, как кровотечение, кисты или опухоли, если таковые имеются.
- Магнитно-резонансная томография или МРТ для получения детального изображения головного мозга на предмет аномалий или поражений в головном мозге.
- Функциональная МРТ для обнаружения изменений кровотока, когда определенные части мозга активны или функционируют. Это помогает идентифицировать определенные области мозга, которые затронуты, и не позволяет хирургам повредить критические области мозга во время операции.
Другие тесты, такие как позитронно-эмиссионная томография (ПЭТ) и однофотонная эмиссионная компьютерная томография (ОФЭКТ), могут потребоваться для обнаружения аномалий в активных областях мозга и точного определения места возникновения припадков.
В некоторых случаях врачи могут порекомендовать другие тесты, такие как исследование вегетативного рефлекса, кардиомонитор Холтера, исследование сна и физиологическое исследование двигательного расстройства, если они подозревают, что причиной припадков является другое заболевание, кроме эпилепсии.
Лечение детской эпилепсии
Курс лечения ребенка с эпилепсией будет зависеть от типа эпилепсии, возраста ребенка, реакции на лекарства и других факторов, таких как общее состояние здоровья ребенка.Хотя возможно, что симптомы эпилепсии, включая судороги, в некоторых случаях могут со временем исчезнуть, это зависит от типа и тяжести эпилепсии.
В противном случае цель лечения эпилепсии — снизить частоту приступов и контролировать их с помощью лекарств. Врач также может рассмотреть другие варианты лечения, начиная от простых диетических изменений и заканчивая операциями на головном мозге для купирования припадков.
Лекарства
Противоэпилептические препараты являются наиболее часто используемыми лекарствами для минимизации частоты припадков и, если возможно, их предотвращения.Есть несколько марок противоэпилептических лекарственных средств, но не все они могут быть одинаковыми. Ваш эпилептолог рассмотрит возраст вашего ребенка, тип припадков и их тяжесть, частоту, образ жизни, побочные эффекты препарата и другие факторы, прежде чем назначить ребенку противоэпилептическое средство.
Обычно достаточно всего одного противосудорожного препарата, чтобы контролировать приступ. Лекарства действуют не менее двух лет, иногда трех или четырех лет после прекращения судорог. Затем они сужаются и в конечном итоге прекращаются.Однако есть шанс, что приступы вернутся, но большинство из них можно контролировать с помощью лекарства. Тем не менее, 65% детей, у которых не было приступов в течение двух лет с помощью лекарств, как правило, не имеют приступов после прекращения приема препарата (5).
Обратите внимание, что противоэпилептические препараты также имеют определенные побочные эффекты, такие как увеличение веса, неспособность сосредоточиться, неспособность рассуждать и поведенческие проблемы, такие как гиперактивность и раздражительность. Перед началом лечения посоветуйтесь со своим врачом о побочных эффектах лекарства.
[Читать: Расстройство поведения у детей ]
Изменения в диете
Врач может порекомендовать изменение диеты в зависимости от возраста ребенка и устойчивости эпилепсии к лекарствам. Кетогенная диета с высоким содержанием жиров и низким содержанием углеводов запускает состояние «кетоза», при котором организм расщепляет жиры вместо углеводов. Кетоз может предотвратить судороги, хотя он работает только при некоторых типах эпилепсии у детей.
Исследования показывают, что 50% пациентов с эпилепсией на кетогенной диете имеют более чем на 50% улучшение контроля над приступами и на 10% больше шансов жить без припадков (6).После перехода на обычную диету у ребенка также могут не возникнуть судороги с помощью квалифицированного специалиста в области здравоохранения.
Обратите внимание на то, что детям нелегко придерживаться диетических ограничений с низким содержанием углеводов или без них. Удержать ребенка от продуктов, богатых углеводами, таких как хлеб, рис, сахар и сладости, может быть непросто.
Хирургия
Хирургия рекомендуется, когда приступы продолжаются и не поддаются лечению лекарствами или диетическими изменениями, или когда врачи выявляют поражение головного мозга, вызывающее судороги.Если предварительное обследование и анализы покажут, что ребенок годен для операции, специалисты предлагают сделать это как можно раньше.
VNS-терапия
Для стимуляции блуждающего нерва или VNS-терапии используется кардиостимулятор, который отправляет электрические импульсы в мозг через блуждающий нерв для предотвращения судорог. Устройство имплантируется под кожу около груди и идеально подходит для пациентов с эпилепсией, которые не реагируют на лекарства и не подходят для хирургического вмешательства. Хотя эффективность этого была тщательно проверена на взрослых, влияние устройства VNS на педиатрических пациентов с эпилепсией все еще изучается.
Альтернативные методы лечения, такие как Аюрведа, могут иметь несколько вариантов лечения для людей с эпилепсией. Хотя подробных исследований аюрведы и эпилепсии нет, в исследованиях говорится о индивидуальных курсах лечения эпилепсии (7). Таким образом, не все эпилепсии получают одинаковое лечение в Аюрведе. Также обратите внимание, что традиционные лекарства и процедуры не прошли клинических испытаний и не доказали свою эффективность.
Предотвратить эпилептические припадки
Эпилептические припадки нельзя остановить с помощью лекарств.Но если вы знаете, какие припадки у ребенка и что их вызывает, вы можете предотвратить ситуации, которые приводят к припадкам. Хотя триггеры могут различаться в зависимости от типа эпилепсии у ребенка, вот несколько часто упоминаемых триггеров, которых следует избегать.
- Депривация сна является частым триггером судорог. Если ребенок высыпается каждую ночь, это снижает вероятность приступа.
- Предотвратите травмы головы с помощью защитного снаряжения, такого как шлем, во время езды на велосипеде или скейтборде.
- Научите детей ходить и осторожно ступать, чтобы избежать падений, которые могут привести к травмам головы.
- Держите ребенка подальше от чрезмерных стимуляторов, таких как яркий свет или громкий шум, чтобы предотвратить припадок.
- Убедитесь, что ребенок не пропускает прием противосудорожных препаратов, и принимайте их каждый день в одно и то же время.
- Обучите ребенка методам управления стрессом и создайте среду, свободную от стресса, поскольку стресс и напряжение в некоторых случаях также могут спровоцировать судороги.
- Соблюдайте здоровую диету с большим количеством белков и меньшим количеством углеводов. Однако посоветуйтесь с врачом, прежде чем вносить какие-либо радикальные изменения в рацион ребенка.
С эпилепсией жить нелегко. Тем не менее, ребенок-эпилептик не должен терять маленькие радости жизни. Использование лекарств и соблюдение мер по профилактике судорог могут улучшить качество жизни вашего ребенка и качество вашей жизни. Поговорите и обратитесь за советом к практикующему врачу, предпочтительно эпилептологу, чтобы узнать больше о том, как вы можете помочь ребенку с эпилепсией.
[Прочитано: Продукты для увеличения мощности мозга ребенка ]
Вы хотите рассказать что-нибудь об эпилепсии у детей? Тогда оставьте это в разделе комментариев ниже.
