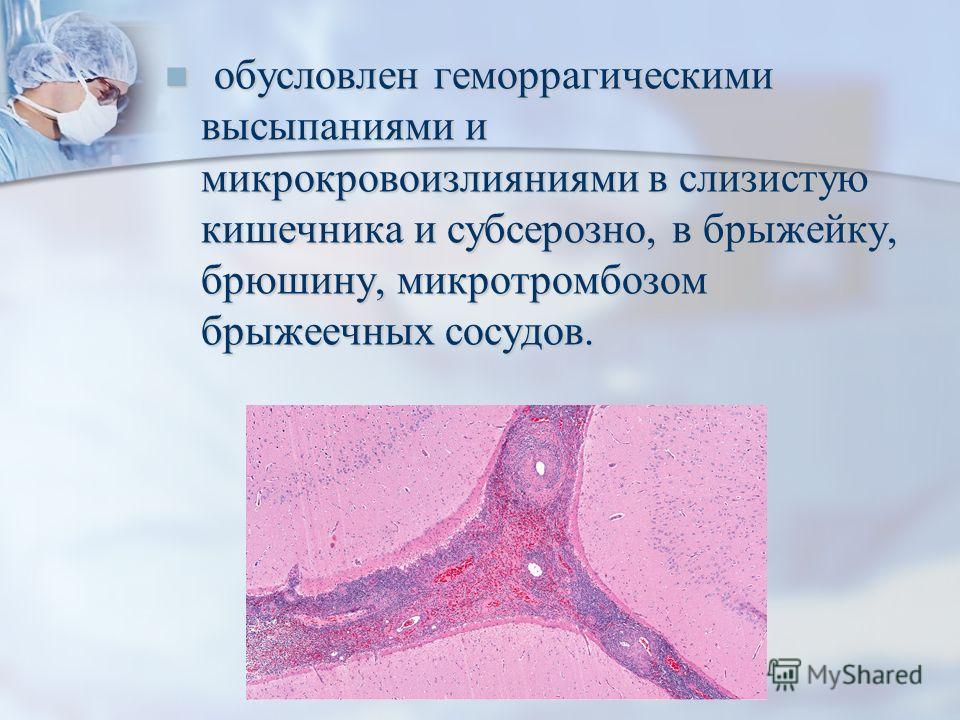
Диагностика и лечение геморрагического васкулита современном госпитале в Москве
- В Клиническом госпитале на Яузе для диагностики геморрагического васкулита (болезни Шенлейна-Геноха, пурпуры) применяются лабораторные (коагулограмма, повышение уровня фермента антистрептолизина-О, IgA) и инструментальные (биопсия) методы исследования.
- По результатам обследования, а также с учетом клинической картины заболевания ревматолог разработает для пациента индивидуальную схему лечения, при необходимости с применением инновационных методов экстракорпоральной гемокоррекции.
- 140 случаев на 1 миллион населения — частота заболеваемости геморрагическим васкулитом
- Более 60% случаев ГВ у взрослых сопровождаются вовлечением в процесс суставов, 50% — почек, 65% — пищеварительного тракта
- В 95% случаев своевременное лечение болезни Шенелейн-Геноха способствует полному выздоровлению пациента
записаться на консультацию
О развитии заболеванияГеморрагическим васкулитом или болезнью Шенелейн-Геноха называют заболевание, при котором происходит аутоиммунное поражение мелких артерий — они становятся хрупкими, повышается их проницаемость, что вызывает нарушение микроциркуляции, микротромбозы, множественные мелкие кровоизлияния (геморрагии) как в коже (геморрагические высыпания на коже и слизистых), так и во внутренних органах (желудочно-кишечном тракте, почках, суставах).
Чаще заболевание развивается в детском возрасте (6-7 лет), однако может поражать и взрослых. Мальчики болеют в 1,5 раза чаще, чем девочки.
ПричиныТочная причина геморрагического васкулита (ГВ) до сих пор не выяснена, однако, большинство ученых склоняется к мультиэтиологической теории развития патологии. Ведущими факторами, провоцирующими развитие болезни, считаются:
- вирусные и бактериальные инфекции,
- хронические инфекции,
- пищевая или медикаментозная аллергия,
- вакцины.

Упомянутые причины провоцируют сбой в работе иммунной системы, которая начинает продуцировать патогенные иммунные комплексы (IgA), поражающие внутреннюю оболочку мелких сосудов и способствующие развитию её воспаления, микротромбозов.
Симптомы геморрагического васкулитаРазличают несколько форм ГВ:
- Кожная или простая: характеризуется появлением специфической зудящей сыпи на нижних конечностях и ягодицах (небольшие точечные кровоизлияния, возвышающиеся над кожей и не исчезающие при надавливании). Со временем красная сыпь темнеет и исчезает, оставляя очаги повышенной пигментации.
- Суставная: пациенты жалуются на боли в области крупных суставов (коленных, локтевых, тазобедренных), их отек и дисфункцию.
- Абдоминальная: тошнота и рвота, сильные боли в животе (зачастую схваткообразные), возможны кишечные кровотечения, развитие гангрены кишечника (из-за тромбозов).
- Почечная: моча приобретает розовый или красный цвет из-за примеси эритроцитов, уменьшается ее количество, в анализах появляется белок, что является признаками развития гломерулонефрита и появлением угрозы развития хронической почечной недостаточности.
- Молниеносная: характеризуется развитием ДВС-синдрома и высокой кровопотерей.
Зачастую заболевание начинается с повышения температуры тела до 38-390С, также пациенты отмечают общую слабость и повышенную утомляемость. Характерное волнообразное течение болезни.
Диагностика геморрагического васкулитаВ Клиническом госпитале на Яузе пациентам с подозрением на болезни Шенлейн-Геноха назначают следующий комплекс обследований:
- общий анализ крови;
- общий анализ мочи;
- коагулограмму;
- определение уровня антистрептолизина-О, IGA в периферической крови;
- биопсию тканей пораженного органа или части тела с последующим гистологическим исследованием биоптата.

Для постановки диагноза геморрагического васкулита необходимо присутствие у пациента двух и более диагностических критериев:
- специфические высыпания, не связанные с низким уровнем тромбоцитов;
- манифест заболевания в возрасте до 20 лет;
- распространенные боли в животе, которые усиливаются после приема пищи, кишечные кровотечения;
- гранулоцитарная инфильтрация стенок сосудов микроциркуляторного русла, которая подтверждена гистологически.
В Клиническом госпитале на Яузе лечение геморрагического васкулита направлено на достижение следующих целей:
- устранение клинических признаков патологии;
- снижение риска развития осложнений;
- предотвращение поражения жизненно важных органов;
- полное выздоровление пациента или достижение устойчивой длительной ремиссии.
Для этого наш ревматолог разрабатывает для каждого пациента индивидуальную схему терапии, которая включает:
- постельный режим сроком не менее 3 недель;
- исключение контакта с аллергенами;
- диетотерапию;
- назначение энтеросорбентов, антигистаминных препаратов, спазмолитиков, кровоостанавливающих средств и антиаггрегантов;
- в некоторых случаях оправдано использование гормонов и цитостатиков.
Чтобы уменьшить деструктивное влияние циркулирующих иммунных комплексов и усилить эффективность медикаментозной терапии, пациентам с ГВ проводят экстракорпоральную гемокоррекцию.
Преимущества методов ЭГЭГ показана уже в самом начале клинических проявлений. Рано начатое лечение методами гемокоррекции эффективно профилактирует развитие серьезных осложнений и позволяет достигать быстрой и длительной ремиссии заболевания, что благоприятно сказывается на трудоспособности пациента и качестве его жизни.
Данный способ лечения позволяет:
- уменьшить активность или быстро купировать патологический процесс и, тем самым, снизить риск развития осложнений при геморрагическом васкулите со стороны почек, суставов,
- ускорить исчезновение клинических проявлений со стороны кожи, почек, ЖКТ, суставов и т.д.
- улучшить кровоснабжение пораженных органов,
- увеличить восприимчивость организма к лекарствам, включая гормональные препараты, позволяя снизить их дозировку (вплоть до отмены).
Для терапии ГВ показаны следующие методы экстракорпоральной гемокоррекции:
- криоаферез;
- каскадная фильтрация плазмы;
- иммуносорбция;
- высокообъемный плазмообмен;
- экстракорпоральная фармакотерапия;
- фотоферез.
Показаниями к ЭГ считаются: наличие поражения сосудов, подтвержденного биопсией, абдоминальный синдром, неэффективность медикаментозной терапии, побочное действие или осложнения при использовании лекарственных средств.
При подозрении или подтверждённом диагнозе геморрагического васкулита запишитесь на прием к ревматологу Клинического госпиталя на Яузе. Наши ревматологи проводят комплексную диагностику и лечение ГВ с применением самых эффективных инновационных методов, добиваясь лучших результатов.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом-трансфузиологом, спецтиалистом по экстракорпоральной гемокоррекции Ольшанским А.Г., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Васкулит у детей – классификация, клинические рекомендации, симптомы и лечение
Содержание статьи
Васкулиты – группа патологических аутоиммунных очаговых и сегментарных воспалений и некрозов сосудистой сетки. Болезнь возникает у людей с генетической предрасположенностью под действием негативных внешних факторов и инфекционных возбудителей
Болезнь возникает у людей с генетической предрасположенностью под действием негативных внешних факторов и инфекционных возбудителей
Васкулиты поражают сосуды любой локализации – мозга, глаз, легких, почек и т. д. Из-за нарушения притока крови развиваются структурные и функциональные изменения органов, кровоснабжающихся пораженными сосудами. Источник:
https://academic.oup.com/ndt/article/30/suppl_1/i94/2324852
Despina Eleftheriou, Ezgi Deniz Batu, Seza Ozen, Paul A. Brogan Vasculitis in children
// Nephrology Dialysis Transplantation, Volume 30, Issue suppl_1, 1 April 2015, Pages i94–i103
Лечит васкулиты врач-ревматолог.
Классификация заболевания
Васкулиты классифицируют на основании этиологии, патогенеза, типа пораженных сосудов и характера высыпаний. Также учитывают генетические и демографические факторы, клинические проявления и преимущественные поражения внутренних органов.
По факторам, предшествующим заболеванию, различают первичные и вторичные васкулиты. Первичные – вызванные воспалением сосудистой стенки, вторичные – при которых воспаление сосудов – это реакция на другое заболевание (красную волчанку, ревматизм, сахарный диабет, гранулематоз, саркоидоз, гепатиты).
По диаметру пораженных сосудов различают васкулиты:
- мелких сосудов – поражают капилляры и венулы, артериолы и мелкие артерии внутренних органов;
- средних сосудов – поражают преимущественно брюшные артерии и их ветви. Нередко вызывают стенозы и аневризмы;
- крупных сосудов – поражают аорту и ее главные ветви.
Кроме этого выделяют группы васкулитов:
- мелких сосудов с иммунными комплексами;
- с триггерными заболеваниями соединительной ткани;
- с установленной этиологией обменного либо инфекционного характера;
-
с поражением одного органа.

Симптомы васкулита у ребенка
Существуют десятки васкулитов – каждый их них поражает тот или иной тип сосудов и сопровождается специфическими симптомами. Они проявляются при поражении:
- кожи – пятнистыми кровоизлияниями;
- нервов – частичной либо полной потерей чувствительности;
- суставов – суставными болями;
- висцеральных сосудов – болями в животе;
- почек – гломерулонефритом;
- мозга – инсультами.
Общие симптомы:
- слабость и повышенная утомляемость,
- повышение температуры,
- потеря аппетита,
- бледность.
Наиболее распространенные васкулиты:
- геморрагический,
- аллергический,
- уртикарный,
- гранулематоз Вегенера,
- болезнь Кавасаки.
Геморрагический васкулит проявляется пальпируемой кожной геморрагической сыпью, болью в голеностопных и коленных суставах, иногда – в более мелких. Нередки схваткообразные боли в животе от 3 до 10 дней, а их клинические проявления схожи с аппендицитом, перфорацией язвы и кишечной непроходимостью. Иногда они сопровождаются тошнотой и рвотой, примесями крови в рвотных массах и кале, поражением почек – гомерулонефритом. Диаметр высыпаний – 1-3 мм. Сыпь симметричная, изначально возникает на голенях и стопах. Возможны эритемы и участки некроза. Источник:
Е.В. Борисова
Геморрагический васкулит у детей
// Педиатрия, №6, 2004, с.51-56
Симптомы аллергического васкулита:
- эритематозные и геморрагические пятна и узелки;
- кровоизлияния под ногти пальцев ног;
- зуд и боль в области сыпи;
- некроз – омертвение и почернение кожи в области высыпаний;
-
боль в мышцах и суставах.

Заболевание поражает нижние конечности, при генерализованных формах – дополнительно туловище и предплечья. При болезни Бехчета поражаются слизистые рта и глаз, образуются язвы и эрозии.
При уртикарном васуклите появляются плотные волдыри. Возможны лихорадка и мышечная слабость, боли в суставах и почечная недостаточность. Нередки диарея, конъюнктивит, отек гортани, повышение внутричерепного давления и сердечные аритмии.
Гранулематоз Вегенера проявляется поражением почек и легких, стенозом гортани, узелковыми высыпаниями на коже.
Синдром Кавасаки – поражением сосудов сердца, дыхательных путей и лимфатических узлов. Начинается стремительно с повышения температуры до 38-41 оС. Другие симптомы:
- изнуряющая лихорадка;
- сыпь с бляшками, напоминающая скарлатину;
- поражение глаз и органов дыхания;
- утолщение и покраснение кожи на ладонях и подошвах;
- увеличение шейных лимфатических узлов;
- покраснение языка;
- шелушение кожи пальцев;
-
аневризма и боли в сердце. Источник:
И.Я. Лутфуллин
Синдром Кавасаки: клинические алгоритмы и проблема гиподиагностики заболевания
// Вестник современной клинической медицины, 2016, т.9, вып.2, 52-60
Методы диагностики
Диагноз ставят по результатам анализа крови на уровень антител АНЦА, С1q и анти-БМК. В отдельных случаях дополнительно назначают биопсию. Некоторые васкулиты можно выявить с помощью УЗИ-допплерографии, МРТ, компьютерной томографической ангиографии и позитронно-эмиссионной томографии ПЭТ.
Лечение васкулитов
Консервативная терапия васкулитов направлена на подавление патологических аутоиммунных реакций с выработкой антител. Проводится поэтапно:
Проводится поэтапно:
- купирование симптоматики и достижение ремиссии;
- поддержание ремиссии в течение 0,5 –2 лет;
- лечение рецидивов.
Кроме этого, проводят профилактику либо устранение сопутствующих заболеваний и осложнений.
В основе лечебной схемы – препараты выбора:
- гормоны – при гигантоклеточном артериите ГКА, ревматической полимиалгии и болезни Такаясу;
- гормоны и цитостатики – при системном, гемморагическом и криоглобулинемическом васкулите, узелковом полиартериите и ряде других;
- иммуносупрессоры с гормонами – при геморрагическом васкулите, если комбинированная терапия с цитостатиками не эффективна;
- моноклональные антитела – при системном васкулите, если комбинированная терапия не эффективна;
- базисные противоревматические средства – при противопоказаниях к препаратам выбора;
- иммуноглобулины – при тяжелых осложнениях.
Также показана диетотерапия. При функциональных поражениях почек назначают плазмоферез или гемосорбцию – аппаратную очистку крови. Кроме этого, по показаниям назначают противовирусные и симптоматические средства, антибиотики, препараты для поддержания сердечной деятельности и препятствующие свертываемости крови.
Консервативное лечение васкулитов – комплексное и длительное. При некоторых формах на фоне зарастаний, спазмов и тромбозов крупных сосудов показано хирургическое лечение. Без своевременного корректного лечения васкулитов у детей прогноз неблагоприятный. Характер последствий зависит от вида заболевания.
Источники:
-
https://academic.oup.com/ndt/article/30/suppl_1/i94/2324852 Despina Eleftheriou, Ezgi Deniz Batu, Seza Ozen, Paul A.
 Brogan. Vasculitis in children // Nephrology Dialysis Transplantation, Volume 30, Issue suppl_1, 1 April 2015, Pages i94–i103.
Brogan. Vasculitis in children // Nephrology Dialysis Transplantation, Volume 30, Issue suppl_1, 1 April 2015, Pages i94–i103. - Е.В. Борисова. Геморрагический васкулит у детей // Педиатрия, №6, 2004, с.51-56.
- И.Я. Лутфуллин. Синдром Кавасаки: клинические алгоритмы и проблема гиподиагностики заболевания // Вестник современной клинической медицины, 2016, т.9, вып.2, 52-60/
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Все врачи детские ревматологи
Геморрагический васкулит — симптомы, лечение, причины болезни, первые признаки
Описание
Геморрагический васкулит или болезнь Шенлейн-Геноха – это распространенная разновидность васкулитов, при которой происходит воспалительное поражение микрососудов, а также их микротромбообразование.
Согласно статистике, геморрагическим васкулитом страдает около 14 человек из 100000 населения.
Наиболее часто данное заболевание поражает сосуды почек, органов ЖКТ и кожных покровов. При геморрагическом васкулите кожной формы у больных возникает характерная сыпь. Именно поэтому данную патологию еще называют аллергическим геморрагическим васкулитом.
Геморрагическим васкулитом страдают пациенты разных возрастов, однако, у детей младше 3 лет он встречается реже. Основной процент пациентов составляют дети и подростки в возрасте 4-20 лет (около 40% от всех пациентов). Примечательно, что геморрагическим васкулитом страдают чаще представители мужского пола (соотношение больных 2:1). Как правило, пик заболеваемости приходится на весну.
Код МКБ 10 геморрагического васкулита имеет вид D65-D69. Это значит, что он относится к группе заболеваний под шифром D69, то есть имеет признаки аллергической пурпуры. В то же время D65 говорит о наличии внутрисосудистых патологий, при которых происходит нарушение свертываемости крови.
Патогенез и причины патологии
Возбудителями болезни Шлеймана-Геноха являются стрептококки, микоплазмы, а также респираторные инфекции.
Именно поэтому заболевание чаще всего начинает проявлять свои первые симптомы спустя неделю-месяц после перенесенных тяжелых инфекционных заболеваний.
Однако причиной заболевания могут быть не только инфекции. Нередко толчком к развитию болезни становится переохлаждение, использование некачественной вакцины или неподходящих медикаментозных препаратов, аллергические реакции, а также укусы насекомых или ожоги. Причины геморрагического васкулита у взрослых могут заключаться в применении некоторых антибактериальных препаратов, особенно, пенициллиновой группы.
Причиной такого заболевания как геморрагический васкулит может быть нарушение иммунитета пациента. Замечено, что люди, склонные к различным проявлениям аллергических реакций, страдают болезнью Шенлейна Геноха несколько чаще. Так, иммунная система некоторых больных активирует систему комплимента, которая в итоге начинает атаковать сосуды собственного организма. Клетки иммунитета также могут внедряться в стенки пораженных сосудов. В результате этого происходит свертывание крови и, как следствие, тромбообразование. Так как стенки сосудов утрачивают свою целостность, то кровь, находящаяся в них, начинает выходить наружу. Этим и объясняется образование красных пятен при кожном геморрагическом васкулите.
Геморрагический васкулит у взрослых часто сочетается с нарушениями метаболизма. Беременность женщины также может стать провоцирующим фактором в развитии заболевания. Это связано с тем, что организм пациенток в этот период легко поддается влиянию различных неблагоприятных факторов извне. Геморрагический васкулит при беременности может сопровождаться отслоением плаценты, кислородным голоданием и недоразвитием плода.
Какой врач лечит геморрагический васкулит?
При возникновении первых симптомов заболевания больной должен как можно скорее обратиться к своему участковом терапевту. И хотя он не занимается лечением данного заболевания, но может направить пациента к специалисту, который необходим. Как правило, к ревмтологу – врачу, который занимается лечением ревматических заболеваний. К таким относятся и различные патологии соединительных тканей и суставов, характеризующиеся аутоиммунной природой. В эту группу заболевании входит и геморрагический васкулит. В некоторых случаях для назначения правильного лечения может потребоваться консультация специалистов более узких направлений, например, нефролога или хирурга. Только после этого больному будет поставлен точный диагноз, назначено правильное лечение и рекомендована диета.
И хотя он не занимается лечением данного заболевания, но может направить пациента к специалисту, который необходим. Как правило, к ревмтологу – врачу, который занимается лечением ревматических заболеваний. К таким относятся и различные патологии соединительных тканей и суставов, характеризующиеся аутоиммунной природой. В эту группу заболевании входит и геморрагический васкулит. В некоторых случаях для назначения правильного лечения может потребоваться консультация специалистов более узких направлений, например, нефролога или хирурга. Только после этого больному будет поставлен точный диагноз, назначено правильное лечение и рекомендована диета.
Разновидности геморрагических васкулитов
По характеру клинического течения геморрагический васкулит делится на острый (как правило, бывает на первых этапах заболевания или в моменты обострения) и находящийся в фазе стихания (период, когда самочувствие больного улучшается).
Исходя из степени тяжести, болезнь Шенлейна Геноха бывает:
- легкой степени. В данном случае у больного относительно удовлетворительное состояние. У него присутствует небольшое количество сыпи, а суставные боли слабовыраженные;
- средней степени. У больного присутствует обильная сыпь, суставные боли часто сочетаются с артритом, иногда возникает дискомфорт в брюшной полости, в моче могут присутствовать примеси крови;
- тяжелой степени. На теле больного присутствуют множественные высыпания с участками некроза, возникает отек Квинке, происходит нарушение белково-липидного комплекса в результате поражения почек, присутствует кровь в моче, возникают кровотечения в органах ЖКТ. В некоторых случаях почки могут прекратить выполнять свои функции.
По длительности течения заболевание делится на: острое (меньше 2 месяцев), затяжное (около 6 месяцев) и хроническое.
Исходя из того какой тип органов поражает заболевание, формы геморрагического васкулита могут быть следующими:
- геморрагический васкулит кожи – заболевание поражает исключительно кожные покровы.
 Наиболее часто кожная форма болезни развивается по причине наследственной предрасположенности, инфекции и аллергии;
Наиболее часто кожная форма болезни развивается по причине наследственной предрасположенности, инфекции и аллергии; - кожно-суставная форма геморрагического васкулита – помимо кожи происходит поражение еще и суставов, причем, как правило, крупных (например, коленные). Примечательно, что врачи чаще диагностируют геморрагический васкулит ног, который нередко сопровождается их отеком;
- геморрагический васкулит абдоминальной формы – заболевание поражает кожу и органы ЖКТ. При этой форме пациенты могут жаловаться на дискомфорт в брюшной полости;
- почечный – заболевание поражает почки. При этой разновидности патологии высыпания на коже практически никогда не возникают.
Геморрагический васкулит у детей
В отличие от взрослых геморрагический васкулит у детей протекает чаще без наличия высыпаний на кожных покровах (в 50% случаев). У взрослых же этот показатель равняется 30%. У пациентов детского возраста заболевание начинается с поражения органов пищеварения и суставов.
Поражение почек у них встречается достаточно редко, протекает в легкой форме, а функция органов после выздоровления быстро восстанавливается. Сердце при данной патологии у детей также страдает гораздо реже, нежели у взрослых.
Исходя из этого, становится понятно, что прогноз заболевания у детей достаточно благоприятный, особенно, при своевременной диагностике, правильном лечении и недопущении перехода заболевания из острой стадии в хроническую. Однако, исходя из того, что точные причины геморрагического васкулита до сих пор не выяснены, даже после выздоровления таким детям требуется пожизненный охранный режим.
Прогноз и последствия
Геморрагический васкулит кожной формы не представляет угрозы жизни пациента. При условии своевременной диагностики и лечения 50% больных успешно излечиваются. У остальных пациентов врачи добиваются ремиссии, которая, к сожалению, время от времени может переходить в острую форму.
В целом прогноз заболевания во многом зависит от формы патологии, вызвавших ее причин и характера ее течения.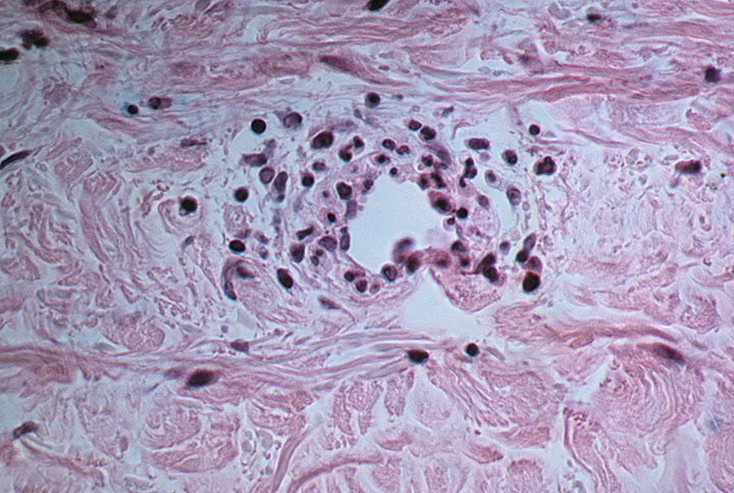
Хроническая форма заболевания с периодическими обострениями симптомов и минимальным поражением почек имеет один из самых благоприятных прогнозов. Однако при отсутствии лечения последствием геморрагического васкулита у взрослых может быть нарушение работы почек. В итоге больному всю жизнь придется проходить медицинские процедуры по очищению крови. При тяжелой форме кожно-абдоминального геморрагического васкулита спрогнозировать итог болезни сложно.
Среди основных последствий геморрагического васкулита можно выделить:
- воспалительное поражение органов брюшной полости;
- хронические заболевания почек, характеризующиеся расстройством их функций на срок 3 месяцев и более;
- нарушение проходимости кишечника, гибель некоторых участков внутренних органов;
- снижение гемоглобина;
- нарушение функций внутренних органов и систем.
Пациентов с геморрагическим васкулитом в армию не призывают. Обычно им выдают военный билет и отправляют в запас.
Симптомы
Фото: offeringhope.org
Геморрагический васкулит – заболевание довольно редкое. Оно поражает сосуды и капилляры и относится к разряду инфекционно – аллергических сосудистых заболеваний. В зависимости от формы и сложности заболевания симптоматика может несколько разниться.
Для острого течения васкулита характерно проявление всех (или практически всех) симптомов одновременно. Особенно следует выделить так называемое молниеносное протекание болезни. В этом случае нужно как можно скорее обратиться за квалифицированной медицинской неотложной помощью в условиях реанимации. В противном же случае больной рискует умереть по причине почечной недостаточности, спустя всего несколько часов от начала проявления симптоматики.
Но обычно протекание болезни не такое стремительное, и симптомы недуга проявляются на протяжении некоторого времени (к примеру – недели). Это не означает, что вы не должны реагировать, как только заметите подобные признаки заболевания. Следует незамедлительно обратиться за помощью к специалистам. Симптомы проявляются постепенно и могут даже исчезать, но это не значит, что недуг отступил.
Следует незамедлительно обратиться за помощью к специалистам. Симптомы проявляются постепенно и могут даже исчезать, но это не значит, что недуг отступил.
Вне зависимости от сложности и скоротечности васкулита он у взрослых проявляются следующие симптомы:
- Сыпь на коже при васкулите. Зачастую проявление симптомов начинается именно с появления сыпи или, скорее, маленьких кровоизлияний в области голеней и ступней ног. Со временем высыпания поднимаются выше, и поражают участки на бедрах и ягодицах, участки вокруг суставов. В редких случаях высыпания также появляются на животе и нижней части спины. Визуально высыпания выглядят как небольшие красные пузырьки, которые не исчезают даже после надавливания. Сыпь может быть разной насыщенности: как небольшие отдельные пятнышки, так и обширные образования, которые сливаются между собой. Со временем такие пятнышки превратятся в пигментные пятна.
- У некоторых пациентов наблюдается повышение температуры до 38-39°С, состояние больного характеризируется вялостью, присутствует ощущение усталости и тяжести. Больному лучше предложить прилечь и постараться отдохнуть. Не стоит беспокоить пациента до приезда врача.
- Зуд на коже. В половине случаев заболевания геморрагическим васкулитом симптомы включают в себя зуд. Начинается он зачастую при появлении на месте высыпания небольших язвочек, которые образуются вследствие некроза тканей на месте высыпаний.
- Характерным симптомом при геморрагическом васкулите является боль в суставах. Зачастую она появляется на первых стадиях заболевания. Боль появляется в крупных суставах коленных чашечек или тазобедренных суставах. Иногда воспаленные суставы отекают и даже немного изменяют свою форму. Через несколько дней припухлость проходит сама собой, а боль купируется, и работа сустава приходит в норму.
- Болевые ощущения в области живота. Она появляется вследствие желудочно-кишечных кровоизлияний. Довольно часто этот признак проявляется вместе с другими симптомами геморрагического васкулита у взрослых.
 Боли напоминают схватки и уменьшаются при принятии коленно-локтевой позы. Иногда к симптомам геморрагического васкулита добавляются рвота и жидкий стул с примесями крови или слизи. Но спустя несколько дней симптомы острой боли пройдут самостоятельно.
Боли напоминают схватки и уменьшаются при принятии коленно-локтевой позы. Иногда к симптомам геморрагического васкулита добавляются рвота и жидкий стул с примесями крови или слизи. Но спустя несколько дней симптомы острой боли пройдут самостоятельно. - Поражение почек – один из самых важных и опасных симптомов геморрагического васкулита. У больного появляются ноющие боли в нижней части спины, отекает лицо и руки, повышается температура. Иногда в моче появляются небольшие примеси крови. Пациент ощущает постоянную слабость и апатию, бледнеет лицо, постоянно отсутствует аппетит. К этим симптомам нужно отнестись особенно внимательно, потому что они при геморрагическом васкулите ведут к развитию почечной недостаточности, которая, в свою очередь, может повлечь летальный исход.
Кроме описанных выше общепринятых симптомов могут появляться еще и индивидуальные, к ним относится:
- Головная боль и мигрени;
- Головокружения;
- Ухудшение памяти;
- Рассеяность;
- Раздражительность.
Все они свидетельствуют о нарушениях в работе центральной нервной системы. Также диагностируются поражения легких, которые проявляются тяжелым кашлем с отхаркиванием кровяной слизи, отдышкой. Иногда мужчины чувствуют боли и отечность в области яичек.
Симптомы у детей
К сожалению, подвергнуты воздействию данной болезни не только взрослые, но и дети. При этом симптоматика у малышей несколько отличается. Помните, что самолечение ведет только к усугублению заболевания. Обязательно стоит посетить врача педиатра для определения точного диагноза и выбора лечения для ребенка.
При геморрагическом васкулите в зависимости от характера симптомов различают следующие синдромы:
- Кожный
- Суставной
- Почечный
- Абдоминальный
- Злокачественный с молниеносным протеканием.
Все они могут выступать, объединившись с несколькими другими, или самостоятельно. При геморрагическом васкулите отмечается поражение сосудов в любой области, в том числе могут быть затронуты легкие, почки, мозг и его оболочки.
Рассмотрим геморрагический васкулит и его симптомы у детей подробнее:
- Кожный синдром. Этот симптом встречается чаще остальных. Сыпь поражает чаще всего ноги, ягодицы, реже – нижнюю часть спины и живота. Выглядит она как кровянистые прыщики, иногда (в более тяжелой форме) она покрывается корочками и принимает вид небольших язвочек. Даже после излечения болезни на месте сыпи остается заметная пигментация.
- Суставной синдром. Он появляется вместе с сыпью или спустя немного времени после ее появления и характеризуется болью разной интенсивности в области больших суставов. Чаще всего у детей боль проходит достаточно быстро, но может рецидивировать во время повторного высыпания.
- Абдоминальный синдром при геморрагическом васкулите наблюдается довольно часто (примерно у 65% больных детей). Абдоминальный синдром зачастую предшествует сыпи и другим симптомам геморрагического васкулита, что делает диагностику заболевания довольно трудной. Боль в животе имеет схваткообразный характер и зачастую очень сильная. Обусловлена она кровоизлияниями в стенку кишечника, возможна кровавая рвота или дефекация с примесями крови. При обильных кровотечениях наблюдается потеря сознания или резкое развитие анемии, провоцируется кишечная непроходимость, аппендицит и перекрут кисты яичника. Именно поэтому очень важно обратить внимание на симптомы как можно раньше и обратится к врачу за помощью.
Диагностировать геморрагический васкулит, симптомы которого достаточно двухзначны, достаточно сложно, что нередко приводит к ненужным хирургическим вмешательствам.
У детей симптомы иногда проявляются головными болями и другими нарушениями центральной нервной системы, поражениями легких и кровоизлияниями в легкие. При геморрагическом васкулите также могут быть обнаружены примеси крови в моче.
Диагностика
Фото: glisty24.ru
Диагноз геморрагический васкулит может устанавливать только врач, исходя из характера кожных высыпаний, в том числе – исходя из наличия или отсутствия высыпаний на ногах. Однако не все так просто. Даже у опытных медицинских работников могут возникать проблемы постановкой диагноза, в случае если у пациента первые симптомы проявились не в виде кожных высыпаний, а в виде болей в суставах или дискомфорта в брюшной полости. Как правило, данные признаки заболевания сопровождаются еще и химическими изменениями состава мочи.
Однако не все так просто. Даже у опытных медицинских работников могут возникать проблемы постановкой диагноза, в случае если у пациента первые симптомы проявились не в виде кожных высыпаний, а в виде болей в суставах или дискомфорта в брюшной полости. Как правило, данные признаки заболевания сопровождаются еще и химическими изменениями состава мочи.
Обычно точный диагноз врач ставит только после появления на теле пациента сыпи.
Геморрагический васкулит – это довольно редкое и сложное заболевание, поэтому для постановки точного диагноза больному, возможно, придется обратиться не только к участковому терапевту.
Для подтверждения диагноза пациенты порой вынуждены пройти обследование у хирурга, нефролога, пульмонолога, иммунолога, инфекциониста, ЛОР-врача, стоматолога (для возможного выявления и лечения инфекций в ротовой полости) и аллерголога.
Для того чтобы отличить геморрагический васкулит от других болезней, практически всегда требуется помощь врача-узиста, рентгенолаборанта и некоторых других медицинских работников.
Лабораторные методы исследования
Для диагностики геморрагического васкулита практически всегда нужны различные анализы биологических жидкостей.
Клинический анализ крови при геморрагическом васкулите – это способ лабораторного исследования, который определяет, в каком количество содержится каждый тип клеток крови. Благодаря этому медицинские работники могут оценить состояние внутренних органов и систем пациента.
Как правило, при проведении анализа крови у больных обнаруживается повышение уровня лейкоцитов, эозинофилов, нейтрофльных гранулоцитов и тромбоцитов. Если у пациента отсутствуют кровотечения внутренних органов, то количество гемоглобина и эритроцитов остается в нормальном количестве.
Помимо данного анализа врачи нередко прибегают к проведению общего анализа мочи.
Общий анализ мочи – это метод лабораторного исследования, при котором специалисты определяют физические свойства и химический состав мочи пациента.
Показатели общего анализа мочи у пациентов могут отличаться от нормальных, если болезнь сопровождается воспалительным поражением почек. В этом случае анализ обычно показывает изменения транзиторного осадка мочи. Больные геморрагическим васкулитом имеют повышенную свертываемость крови. Поэтому для контроля динамики лечения необходимо время от времени выполнять общий анализ крови. Таким образом, лабораторная диагностика крови пациента сможет показать специалисту, стала ли кровь пациента более или менее склонной к образованию тромбов.
Стоит отметить, что повышенная свертываемость крови имеет довольно выраженный характер при тяжелом течении заболевания.
Если заболевание пациента имеет волнообразный характер и сопровождается воспалительным поражением почек, то это может служить поводом для проведения иммуннограммы и обнаружения скрытых бактериальных или вирусных инфекций. Обычно у пациентов, особенно в детском возрасте, анализ крови показывает повышенный уровень IgG. При постоянно повторяющихся заболеваниях и воспалениях почек в крови часто бывает повышенное количество криоглобулинов и циркулирующих иммунных комплексов.
Биохимический анализ крови при геморрагическом васкулите целесообразно применять, только если у пациента имеются симптомы болезней почек. В этом случае анализ обычно указывает на высокое содержание калия и азотистых шлаков.
Инструментальные методы исследования
При показаниях специалист может назначить больному проведение ЭКГ.
ЭКГ – это метод инструментального исследования, при котором на мониторе прибора отражаются характер работы сердца.
Довольно часто для уточнения диагноза врачи советуют пройти больным рентгенографию грудной клетки.
Рентгенография – еще один инструментальный метод исследования, при котором специалист фотографирует различные органы и части тела пациента с помощью рентгеновых лучей и таким образом получает проекционное изображение нужной области на бумаге или диске. Кроме этого может понадобиться выполнение УЗИ органов брюшной полости и почек.
Кроме этого может понадобиться выполнение УЗИ органов брюшной полости и почек.
УЗИ – это неинвазивный инструментальный метод диагностики, при котором врач осматривает внутренние органы пациента благодаря использованию ультразвуковых волн.
У детей врачи часто выполняют нефросцинтиграфию. Так как у пациентов детского возраста крайне редко встречаются заболевания почек, то обнаружение при данном методе обследования каких-либо нарушений может указывать на наличие у пациента геморрагического васкулита. Однако данная методика применяется не только для диагностики геморрагического васкулита. Нередко ее применяют для контроля динамики лечения и дальнейшего прогнозирования течения болезни.
Если в ходе лечения иммунная система пациента все равно продолжает атаковать ткани собственных почек, врач может назначить проведение биопсии почки.
Биопсия – это метод диагностики, при котором врач отщипывает кусочек ткани исследуемого органа и изучает его под микроскопом, является одним из наиболее эффективных методов диагностики многих серьезных заболеваний.
Дифференциальная диагностика геморрагического васкулита
Во время диагностики геморрагического васкулита важно отличить данное заболевание от других патологий, которые также могут сопровождаться высыпаниями на кожных покровах, например, от некоторых заболеваний печени, инфекционных болезней, болезней лимфатической системы, почек и суставов, а также злокачественных новообразований.
Если у пациента на теле присутствует мелкая обильная сыпь, то врач может заподозрить у него наличие тромбоцитопинической пурпуры. Тем не менее, при геморрагическом васкулите сыпь обычно локализуется только в определенных местах (преимущественно в области ягодиц и нижних конечностей), при этом в крови не снижается уровень тромбоцитов.
Абдоминальный синдром, который часто сопровождает геморрагический васкулит очень важно отличить от заболеваний брюшной полости требующих срочного лечения. К таким относятся: прободная язва, аппендицит, нарушение проходимости кишечника и язвенных поражений стенок толстого кишечника.
При геморрагическом васкулдите у пациентов также образуется черный кал с неприятным запахом, у них могут возникать схваткообразные боли в животе и рвота с примесью крови. Однако помимо этого у них также присутствуют признаки поражения суставов, и имеется характерная сыпь на теле. Именно по этой причине при поступлении в больницу пациентов с заболеваниями острого живота врач может осматривать их на наличие кожных высыпаний, проверять на артрит и воспалительные процессы в почках.
Если у пациента произошло тяжелое поражение тканей почек, то врач может заподозрить у него наличие заболеваний, при которых происходит поражение гломерул. В этом случае, чтобы убедится в наличии геморрагического васкулита, понадобиться анализ крови или проведение инструментальных методов исследования.
Если у больного все же имеются тяжелые заболевания почек, то врач обычно интересуется, не было ли у его пациента геморрагического васкулита в детстве.
В то же время болезни почек следует отличать от идиопатической возвратной макрогематурии, которая часто повторяется несмотря даже на агрессивное лечение.
Дифференциальная диагностика геморрагического васкулита от других заболеваний суставов обычно не вызывает сложностей. Исключением в этой ситуации может быть системная красная волчанка. Хотя в этом случае в крови пациента обнаруживаются иммунные маркеры, не присущие геморрагическому васкулиту.
Исходя из всего этого, можно понять, что поставить самостоятельно в домашних условиях такой диагноз как геморрагический васкулит невозможно. Это связано в первую очередь с тем, что данная патология может иметь схожие симптомы и с некоторыми другими патологиями. Именно поэтому даже опытные врачи при диагностике геморрагического васкулита вынуждены прибегать к лабораторным и инструментальным способам исследования.
Только если диагноз будет поставлен правильно, лечение пациента пройдет максимально быстро, легко и результативно. Из этого следует, что лечение геморрагического васкулита в домашних условиях ни в коем случае не должно проводиться без консультации специалиста.
Лечение
Фото: fortitechpremixes.com
В современной медицине применяется, как правило, комплексный подход к лечению геморрагического васкулита у взрослых и детей (диета, медикаментозное лечение, постельный режим).
Лечение у взрослых, которое назначается людям, страдающим от геморрагического васкулита имеет ряд особенностей и рекомендаций.
Целью лечения как у взрослых, так и у детей является восстановление естественного функционирования, пораженных геморрагическим васкулитом, органов и вообще всего иммунитета, чего можно добиться только комплексным лечением. Отказываться от лечения геморрагического васкулита строго запрещено.
Для того чтобы понять как лечить геморрагический васкулит у взрослых, что можно употреблять в пищу при данном заболевании, рекомендуется обратиться к специалисту, который занимается профилактикой и лечением данного заболевания. К лечению геморрагического васкулита, как у взрослых, так и у детей стоит подойти со всей ответственностью и серьезностью.
Очень часто пациенты не знают, к какому врачу обратиться с проблемой геморрагического васкулита, как он лечится, какое лечение наиболее эффективно. Консультациями по лечению такого заболевания, как геморрагический васкулит у взрослых и детей, как и собственно лечением самого заболевания (геморрагического васкулита), занимается врач-ревматолог, который в результате осмотра, выпишет соответственные рекомендации и назначит определенный план лечения.
Все люди, у которых открылся геморрагический васкулит кожной формы, должны быть в обязательном порядке госпитализированы, чтобы пройти курс лечения. Лечение у взрослых может затянуться, однако, стоит запастись терпением. Запускать геморрагический васкулит нельзя, это чревато еще более сложными заболеваниями, которые с большим трудом поддаются лечению.
Когда лечение назначено, и человек, страдающий геморрагическим васкулитом госпитализирован, он должен придерживаться некоторых правил, сопровождающих лечение заболевания, которые устанавливает врач:
- При лечении геморрагического васкулита необходимо избегать излишней нагрузки на ноги и их переохлаждения.
 Тогда время лечения заметно сократится.
Тогда время лечения заметно сократится. - Во время лечения геморрагического васкулита у взрослых и детей нужно исключить все вакцинации и прививки. Лечение данной патологии и параллельное проведение плановых и неплановых вакцинаций недопустимы.
- Пациентам, проходящим курс лечения, противопоказаны многие лекарственные препараты. Запрещено у взрослых и детей:
Лечение иных заболеваний, одновременно с геморрагическим васкулитом антибиотическими средствами;
- лечение (или профилактика) витаминами;
- лечение сульфаниламидами;
- лечение аминокапроновыми кислотами;
- лечение препаратами, содержащими кальций, и многими другими.
Из-за того, что многие препараты противопоказаны при геморрагическом васкулите, заниматься лечением заболевания самостоятельно не стоит, это очень опасно!
При лечении геморрагического васкулита у взрослых и детей вся инфицированная (геморрагическим васкулитом) поверхность должна быть тщательно обработана. Лечение антибиотиками назначает врач на основании серьёзных на то причин, когда геморрагический васкулит не поддается иному лечению.
Если при возникновении геморрагического васкулита синхронно или друг за другом развиваются несколько его серьёзных синдромов, не поддающихся стандартному лечению, то это служит серьезным основанием для назначения индивидуального метода лечения. Как будет лечиться каждое из них, тоже решается врачом в индивидуальном порядке.
Если геморрагический васкулит у взрослых протекает тяжело и плохо поддается лечению, когда геморрагический васкулит у взрослых кожной формы сопровождается ярко выраженной интоксикацией, которая тоже нуждается в лечении, врачи могут выписать рекомендации к проведению пациенту плазмафереза. В процессе проведения процедуры происходит лечение посредством очищения крови от вредоносных токсинов, которое несет в себе геморрагический васкулит. Лечение у взрослых таким методом является очень действенным и результативным. Геморрагический васкулит постепенно будет сходить, что можно будет заметить по результатам.
Геморрагический васкулит постепенно будет сходить, что можно будет заметить по результатам.
Следование рекомендациям врача по особой диете при геморрагическом васкулите у взрослых и детей является обязательным условием для результативного лечения.
Прежде всего лечение заболевания сконцентрировано на ликвидацию осложнений, спровоцированных геморрагическим васкулитом. Например, лечение, направленное на нормализацию работы желудочно-кишечного тракта, способствующее снижению кислотности. Еще более строгая диета назначается при таком осложнении геморрагического васкулита, как нарушение функционирования желудка. Лечение посимптомно часто применяется при работе с пациентами, страдающими геморрагическим васкулитом.
В качестве дополнительного лечения у взрослых при геморрагическом васкулите могут быть выписаны следующие процедуры:
- лечение массажем;
- лечение посредством особых упражнений.
Такими методами геморрагический васкулит лечится как дополнение к основной терапии.
Люди, страдающие геморрагическим васкулитом, могут доверить лечение массажем только опытному специалисту. Это даст дополнительную гарантию того, что лечение будет эффективным.
Геморрагический васкулит. Операбельное лечение
В некоторых случаях лечение может потребовать хирургического вмешательства. Такие меры применяются при запущенных и тяжелых случаях геморрагического васкулита у взрослых, при неэффективности лечения медикаментозным способом.
В подавляющем большинстве случаев геморрагический васкулит поддается лечению консервативным (стандартными) методами. Геморрагический васкулит нуждается в хирургическом лечении исключительно в случаях тяжелых форм заболевания и возникающих на их фоне осложнений, которые не поддаются иному лечению.
Существуют несколько видов васкулита:
Специального лечения против геморрагического васкулита, как у взрослых так и у детей на сегодняшний день не разработано. В период обострения заболевания требуется «железное» следование всем рекомендациям врача, особенно – соблюдению постельного режима и диеты.
Особое значение при лечении геморрагического васкулита, как у взрослых, так и у детей врачи придают специально предусмотренной для этих случаев диете.
Лечение геморрагического васкулита. Диета.
Соблюдение особой диеты является очень важной стадией комплексного лечения геморрагического васкулита как у взрослых, так и у детей. Диета в лечении данного заболевания стоит на первом месте.
При лечении таких признаков геморрагического васкулита, как расстройство желудка, жидкий стул, кровотечение в кишечнике у взрослых рекомендовано назначение диеты, согласно столу №1, у детей – диета № 5. Что можно употреблять в пищу и основной список продуктов, который входит в диету, стоит дополнительно обговорить с врачом.
Итак, в период лечения геморрагического васкулита у взрослых и детей любому пациенту необходима щадящая для желудочно-кишечного тракта диета. Из рациона больного нужно убрать те продукты, в состав которых входят аллергенные компоненты. Лечение без диеты не даст результатов.
Диета необходима и после пройденного лечения. В реабилитационный период геморрагического васкулита у взрослых и детей диета подразумевает исключить из рациона пациента определенный список продуктов. Для плодотворного лечения пищу необходимо варить, тушить, парить, запекать (без добавления масла), употребление соли свести к минимуму – стандартная диета без жирного. Геморрагический васкулит «не терпит» ничего жареного, жирного и острого.
Список продуктов, запрещенных диетой при геморрагическом васкулите:
- какаосодержащие продукты и само какао;
кофесодержащие продукты и сам кофе;
шоколад и батончики из него;
шоколадные конфеты;
цитрусовые;
ягоды, овощи и фрукты красного цвета;
куриные яйца.
После того, как посредством лечения, достигнута ремиссия геморрагического васкулита, пациенту надлежит в течение года соблюдать антиаллергенную диету (такой период ремиссии должен быть как у взрослых, так и у детей), постепенно сужая список продуктов, запрещенных диетой.
Схему питания и список продуктов в период ремиссии геморрагического васкулита врачи подбирают субъективно для каждого из пациентов, учитывая методы лечения, проявления геморрагического васкулита и особенности анамнеза.
Заключение
Итак, лечение геморрагического васкулита как у взрослых, так и у детей происходит в условиях специально подобранной (антиаллергенной) диеты и строгого соблюдения рекомендованного врачом, постельного режима. Когда пациенту лечат геморрагический васкулит, специалисты, как правило, отменяют лекарственные препараты, которые могли явиться причиной зарождения заболевания или которые могли теоретически его спровоцировать.
Также лечение геморрагического васкулита у взрослых и детей предусматривает некоторое ограничение к двигательной активности пациента. Иногда больному геморрагическим васкулитом при лечении будет показан постельный режим в течение трех-четырех недель. Если во время лечения пациент нарушит рекомендации врача (даже относительно постельного режима), у него может наступить вторичная волна геморрагического васкулита с еще большим количеством раздражающих кожу высыпаний, квалифицируемая специалистами, как ортостатическая пурпура.
Прогнозы по лечению геморрагического васкулита у взрослых и детей врачи ставят благоприятные. Отвечая на вопрос: «Как лечить геморрагический васкулит?» они подчеркивают, что лечение геморрагического васкулита будет теме эффективнее, чем раньше было обращение за медицинской помощью. Пренебрежение лечением, диетой чревато серьезными проблемами, ведь геморрагический васкулит опасен осложнениями.
Очень важно помнить о том, что:
- геморрагический васкулит нуждается в лечении,
- необходимо воздерживаться от самостоятельного лечения геморрагического васкулита;
- за помощью по лечению геморрагического васкулита нужно при первых его первых признаках.
- лечение геморрагического васкулита необходимо доверять только квалифицированным специалистам.

- при лечении заболевания очень важно соблюдать диету.
- профилактика геморрагического васкулита у взрослых и детей включает в себя своевременное его выявление, 2 раза в год стоит соблюдать очищающую диету, проходить лечение инфекций вовремя.
Лекарства
Фото: opt-611422.ssl.1c-bitrix-cdn.ru
Лечение геморрагического васкулита представляется ограничением продуктов питания, имеющих возможные аллергены, в случаях с абдоминальными формами необходимо по возможности придерживаться голода в течение 2–4 дней. Однако ключевую роль играет консервативное (медикаментозное) лечение, без которого никогда не удаётся вылечить геморрагический васкулит. Лекарства, применяемые для его лечения можно разделить на несколько групп:
- Прямые антикоагулянты.
- Антиагреганты.
- Препараты сульфонового (противолепрозные) ряда в комбинации.
- Антигистаминные препараты (как в форме мази, так и внутрь).
- Нестероидные противовоспалительные средства.
- Глюкокортикостероиды.
Антикоагулянты, применяемые при геморрагическом васкулите
Применяются преимущественно прямые антикоагулянты, которые делятся на 2 группы:
- Гепарин — нефракционированный.
- Низкомолекулярные гепарины — препараты низкомолекулярного гепарина (ПНГ): фраксипарин, фрагмин.
Гепарин (НГ) — это кислый мукополисахарид, усиливающий действие антитромбина III (дальше идёт инактивация тромбина). Таким образом, гепарин и антитромбин III действуют всегда совместно, одним комплексом. Гепарин не всасывается в ЖКТ, поэтому применяется парентерально (внутривенно или подкожно).
При геморрагическом васкулите рекомендуется первоначально вводить 2500–5000 единиц 2–4 раза в сутки, всего 5–7 дней.
Низкомолекулярные гепарины (ПНГ), в отличие от нефракционированного гепарина, слабее действуют на тромбин, но очень сильно ингибируют фактор Xa. Также, ПНГ действуют в 2 раза дольше и назначаются 1–2 раза в день. При подкожном введении обладают большей биодоступностью.
При подкожном введении обладают большей биодоступностью.
Антиагреганты при геморрагическом васкулите
Их можно подразделить на несколько групп:
- Ингибиторы циклооксигеназы.
- Ингибиторы фосфодиэстеразы.
- Блокаторы рецепторов АДФ.
- Антагонисты рецепторов IIb/IIIA.
Ингибиторы циклооксигеназы многочисленные в своём роде не обладают достаточными антиагрегантными свойствами. Только ацетилсалициловая кислота (аспирин) в малы дозах (70–325 мг/д) ингибирует циклооксигеназу необратимо, что снижает синтез тромбоксана А2 и тем самым тормозят агрегацию.
При геморрагическом васкулите оптимальная доза аспирина составляет 75 мг один раз в день — утром.
Ингибиторы фосфодиэстеразы, в частности дипиридамол (курантил), тормозят агрегацию тромбоцитов путём блокирования фосфодиэстеразы и захвата аденозина, что увеличивает содержание ц-АМФ и ц-ГМФв тромбоцитах. Применяется обычно в сочетании с аспирином или непрямыми антикоагулянтами (варфарин). При геморрагическом васкулите дозой выбора дипиридамола является 75 мг 2–3 раза в день.
Блокаторы рецепторов АДФ, к которым относятся такие препараты как тиклопидин и клопидогрел, тормозят агрегацию за счёт необратимого блокирования АДФ-рецепторов в тромбоцитах. Важно отметить, что они применяются в тех случаях, когда противопоказано назначать аспирин. Применяются при геморрагическом васкулите в дозировке 0,2 г — 3 раза в день. Клопидогрел предпочтительнее ввиду меньшей вероятности побочных эффектов.
Антагонисты рецепторов (рецепторного комплекса гликопротеинов) IIb/IIIa назначаются только парентерально (внутривенно). К этой группе относятся абциксимаб (или реопро), тирофибан. Назначаются в течение 4 недель, при сопутствующих нефритах могут назначаться до 6 месяцев.
Противолепрозные препараты (сульфоновый ряд) при геморрагическом васкулите.
Назначается дапсон в дозировке 50–75 мг 2 раза в день совместно с тренталом в дозировке 400 мг 3 раза в день. Терапия проводится циклически (5 дней) с однодневным перерывом между ними до того момента, пока не исчезнут симптомы васкулита. Эффект от такой терапии достаточно высокий.
Терапия проводится циклически (5 дней) с однодневным перерывом между ними до того момента, пока не исчезнут симптомы васкулита. Эффект от такой терапии достаточно высокий.
Антигистаминные препараты при геморрагическом васкулите.
Как правило, они применяются при кожном зуде, причиной которого является геморрагический васкулит. Мазь, содержащая антигистаминные компоненты, применяется местно (локально) на зудящие места. Чаще всего применяются тавегил по 1 мг два раза в день — в утреннее и вечернее время, или супрастин по 25 мг 3 раза в день.
НПВС при геморрагическом васкулите.
Эта группа применяется при сильном воспалении и высокой температуре, сопровождаемых выраженными суставными болями. Применяется диклофенак по 25 мг 3 раза в день, индометацин в такой же дозировке 3 раза в день.
Глюкокортикостероиды при геморрагическом васкулите применяются в случае неэффективности НПВС либо совместно с цитостатиками при некоторых гломерулонефритах. Преднизолон применяется из расчёта 0,5 мг на 1 кг массы тела в течение 5–7 дней. Затем делается перерыв на 5 дней.
Лечение народными средствами не оправдывает себя по той причине, что многие растения являются аллергеном для человека с геморрагическим васкулитом и лишь осложнят течение болезни. Важно помнить, что самолечение может привести к печальным последствиям! Всегда следует обратиться к врачу.
Народные средства
Фото: healthstone.site
Лечение геморрагического васкулита народными средствами приносит пользу только после обязательного разрешения врача. Он рекомендует своим пациентам многие эффективные способы борьбы с этой патологией. Рассмотрим подробнее некоторые методы народного лечения геморрагического васкулита.
Фитосборы для борьбы с болезнью
Если больному установлен диагноз «геморрагический васкулит», то ему рекомендовано делать такие сборы из лекарственных растений.
Для приготовления такого сбора смешайте в равных пропорциях следующие компоненты:
- плоды японской софоры;
- соцветия бузины;
- тысячелистник;
- спорыш;
- листья крапивы.

Все компоненты надо старательно измельчить, перемешать. Для приготовления настоя рекомендуется взять столовую ложку смеси, залить ее кипящей водой и настоять один час. Рекомендуется выпить стакан такого настоя за два приема в течение суток.
Схемы очищения кишечника
Если у пациента диагностирован геморрагический васкулит, лечение народными средствами должно сочетаться с очищением кишечника. Для регулирования деятельности органов пищеварительного тракта успешно применяются такие лекарственные травы:
- девясил;
- бессмертник;
- полынь;
- пижма.
Для получения настоя рекомендуется перемешать в равных пропорциях указанные травы и добавить в литр кипящей воды две ст. л. растительной смеси. Ее надо настаивать два часа, желательно в термосе. Процеженный и охлажденный настой пьют по полстакана за полчаса до еды. Необходимо выпить такой настой за два приема.
Очищение крови
Для того чтобы очистить кровь, рекомендуют применять толстолистный бадан. Высушенные листья растения добавляются в стакан кипятка и настаивают в термосе. Это лекарство надо выпивать утром натощак со столовой ложкой меда.
Больным на заметку
Страдающим геморрагическим васкулитом желательно выполнять такие рекомендации:
- полезно принимать препараты витамина К, а также травы и продукты, содержащие это вещество;
- полезно есть черную смородину;
- больным рекомендуется употреблять зеленый чай, обладающий антиоксидантными свойствами;
- настойка болиголова также приносит пользу для сосудов, однако, ввиду ее ядовитости следует тщательно выполнять рекомендации врача.
И самый главный совет: перед тем, как начать лечение геморрагического васкулита народными способами, рекомендуется посоветоваться с терапевтом.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Системные васкулиты | Клиническая ревматологическая больница №25
Системные васкулиты – разнородная группа заболевания, в основекоторых лежит воспаление сосудистой стенки. При этом в зависимости от типа пораженного сосуда и характера воспаления, имеет место особенная клиническая симптоматика с поражением разных органов и тканей.
В первую очередь, васкулиты делят на первичные и вторичные.
К вторичным относят то поражение сосудов, которое возникает как
осложнение на фоне активно текущих инфекционных или онкологических заболеваний.
При этом лечение данных форм васкулитов рекомендовано проводить у инфекциониста или онколога до снятия обострения основного процесса. К примеру, часто возникает вторичный васкулит на фоне обострения вирусного гепатита, который
может регрессировать на фоне противовирусной терапии, проводимой инфекционистом. Если успешное лечение основного заболевания не подействовало на проявления васкулита, то тогда необходимо обратиться к ревматологу для дообследования.
Первичным же называют то поражение сосудов, которое происходит как самостоятельный процесс. При этом в случаях, когда имеется вариант изолированного поражения кожного покрова (геморрагическая сыпь, пятна, язвы и т.д.) при отсутствии каких-либо других признаков воспаления, необходимо изначально обратиться к дерматологу, который даст все необходимые рекомендации и, при необходимости, направит Вас на обследование к другим специалистам.
Во всех других случаях проявления системных васкулитов необходимо наблюдение у ревматолога.
Этиология системных васкулитов в настоящее время не ясна, однако предполагаемыми факторами риска являются, в первую очередь, инфекции (вирусные, бактериальные и др.), профессиональные вредности. У большинства васкулитов выявлена генетическая предрасположенность.
В зависимости от калибра пораженного сосуда васкулиты подразделяются на три группы:
1. Васкулиты с преимущественным поражением мелкого калибра (капилляры, артериолы, венулы): гранулематозный полиангиит
(гранулематоз Вегенера), эозинофильный гранулематозный полиангиит (синдром Черджа-Стросс), микроскопический полиангиит, васкулит гиперчувствительности, пурпура Шенлейна — Геноха, болезнь Бехчета, криоглобулинемический васкулит, васкулит при ревматических заболеваниях (СКВ, РA, ССД, болезнь Шегрена), кожный лейкоцитокластический васкулит.
2. Васкулиты с преимущественным поражением среднего калибра: болезнь Кавасаки, узелковый полиартериит.
3. Васкулиты с преимущественным поражением сосудов крупного калибра: гигантоклеточный артериит (болезнь Хортона), артериит Такаясу (неспецифический аортоартериит, синдром дуги аорты).
Соответственно, в зависимости от калибра пораженных сосудов, их локализации и типа поражения возникает определенная клиническая картина.
При этом поражение органов и систем может сопровождаться разнообразными симптомами:
— легкие (кашель, одышка, кровохарканье, эпизоды удушья),
— почки (отеки, повышение артериального давления),
— кожа (высыпания, язвы, побеление и посинение пальцев, язвы в области гениталий, гангрена),
— слизистые (язвочки во рту, высыпания)
— опорно-двигательный аппарат (боли и припухания суставов, мышечные боли),
— глаза (покраснения, боли и рези в глазах, потеря зрения),
— ЛОР-органы (выделения из носа и ушей, снижение слуха и обоняния, носовые кровотечения, осиплость голоса, деформация спинки носа),
— нервная система (судороги, головные боли и головокружение, эпилептические припадки, инсульты, изменения чувствительности, нарушение двигательной функции),
— желудочно-кишечный тракт (боли в животе, диарея, кровь в стуле),
— сердечно-сосудистой системы (боли за грудиной, перебои в работе сердца, повышение АД, отсутствие пульса на руках или ногах) и т. д.
д.
Также часто встречается повышение температуры тела, похудание, общая слабость. Иногда диагностика системных васкулитов занимает длительное время, так как клинические проявления могут медленно развиваться и быть стертыми.
При лабораторном исследовании часто выявляется ускорение СОЭ, повышение С-реактивного белка, фибриногена, возможен лейкоцитоз. По анализам крови и мочи можно выявить поражение почек (чаще повышение белка, эритроцитов и цилиндров в моче; повышение креатинина и мочевины в сыворотке крови, снижение клубочовой фильтрации).
При иммунологическом исследовании крови при некоторых васкулитах (гранулематозный полиангиит,эозинофильный гранулематозный полиангиит, микроскопический полиангиит) выявляются антинейтрофильные цитоплазматические антитела (АНЦА), что значимо помогает в уточнении диагноза.
Также важное значение имеют инструментальные методы обследования (рентгенография, ультразвуковое исследование, эхокардиография и др.).
Для подтверждения диагноза в большинстве случаев (если это выполнимо) проводят биопсию пораженного органа или ткани с последующим гистологическим и иммуногистохимическим исследованиями.
Для лечения системных васкулитов чаще всего используются
глюкокортикостероиды и цитостатики. При этом для достижения ремиссии проводят курсы «классической» пульс-терапии (3 внутривенных инфузии преднизолона по 1000мг и одна инфузия циклофосфана 1000мг), сеансы плазмафереза, инфузии внутривенного иммуноглобулина. В некоторых случаях используются генно-инженерные биологические препараты, которые назначаются при неэффективности стандартного лечения.
Для постановки диагноза системный васкулит консультация ревматолога является обязательной. При этом самолечение может привести к прогрессированию заболевания и серьезным осложнениям, угрожающим жизни.
Пройти консультацию врача-ревматолога для уточнения диагноза и определения дальнейшей тактики ведения Вы можете у нас в «Клинической ревматологической больнице №25»
Подробности о работе врача-ревматолога и процедуру обращения можно уточнить на сайте.
Лейкоцитокластический васкулит uMEDp
Васкулит – воспалительное заболевание кровеносных сосудов. В статье сделан акцент на лейкоцитокластическом васкулите, который наиболее часто встречается в практике врача-дерматолога. В частности, рассмотрены современный взгляд на патогенез и этиологию, возможные клинические проявления (геморрагическая сыпь, язвы и т.д.) и подходы к лечению. Известно, что терапия васкулита зависит от этиологических факторов, а также тяжести кожных проявлений.
Таблица 1. Классификация васкулитов кожи
Рис. 1. Геморрагическая сыпь при васкулите
Рис. 2. Язвы при васкулите
Рис. 3. Васкулит по типу ливедо
Таблица 2. Методы лечения васкулитов кожи
Рис. 4. Общий подход к лечению лейкоцитокластического васкулита
Последнее время отмечается повышение обращаемости пациентов к врачам разных специальностей (терапевтам, дерматологам, сосудистым хирургам и т.д.) по поводу геморрагических высыпаний в области нижних и верхних конечностей. Как правило, таким больным ставят диагноз «васкулит кожи».
Васкулит – воспалительное заболевание кровеносных сосудов. Он может быть первичным, вторичным или проявлением системного заболевания.
Следствием воспаления кровеносных сосудов дермы и подкожно-жировой клетчатки является васкулит кожи. В настоящее время данная патология не выделена в самостоятельную нозологическую единицу. Об изолированном васкулите кожи следует говорить, если не установлена системная патология. Однако признаки системного патологического процесса могут быть обнаружены после появления высыпаний на коже.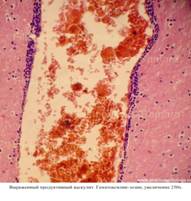
Сказанное ранее обусловливает сложность создания единой классификации васкулитов кожи. Один из возможных вариантов такой классификации представлен в табл. 1.
Для обозначения проявлений васкулита на коже часто используют термин «пурпура» (от лат. purpura). Это связано с характерной окраской кожных высыпаний при воспалении сосудов. В медицине под пурпурой понимают мелкопятнистые капиллярные кровоизлияния в и под кожу или в слизистые оболочки красновато-фиолетового цвета, которые не бледнеют при надавливании. Выход эритроцитов из кровеносного русла происходит в результате нарушения целостности сосудистой стенки. В дерматологической практике чаще сталкиваются с лейкоцитокластическим васкулитом.
Определение
Впервые гиперчувствительный ангиит (васкулит) был упомянут в работе P. Zeek и соавт. в 1948 г. [1]. Высыпания на коже в виде пурпуры, некротического васкулита были отмечены на фоне применения сыворотки. В дальнейшем наряду с термином «гиперчувствительный васкулит» использовали термины «медикаментозный васкулит» или «аллергический васкулит» – в связи с первичностью либо вторичностью патологического процесса, проявления которого ограничивались преимущественно кожей, а также в связи с изолированным васкулитом кожи.
В современной литературе при обсуждении вопросов, связанных с изолированными васкулитами кожи, преимущественно упоминается лейкоцитокластический васкулит. Это понятие было введено на основании консенсуса, принятого на конференции в Чапел-Хилл (США) в 1994 г., – изолированный лейкоцитокластический ангиит кожи, без проявлений системного васкулита и гломерулонефрита – и используется в контексте аллергического васкулита [2].
Гистологически данный вид васкулита характеризуется воспалением мелких сосудов, в которых воспалительный инфильтрат представлен нейтрофилами. После дегрануляции нейтрофилы погибают и, подвергаясь распаду, образуют инфильтрат. Данный процесс получил называние «лейкоцитоклазия». Следует отметить, что не все васкулиты мелких сосудов сопровождаются разрушением нейтрофилов. Описаны также лимфоцитарные и гранулематозные васкулитные инфильтраты.
Данный процесс получил называние «лейкоцитоклазия». Следует отметить, что не все васкулиты мелких сосудов сопровождаются разрушением нейтрофилов. Описаны также лимфоцитарные и гранулематозные васкулитные инфильтраты.
Лейкоцитокластический васкулит может затрагивать мелкие сосуды не только кожи, но и других органов. В то же время лейкоцитоклазия может возникать и при васкулите, и при других заболеваниях, при которых нейтрофилы являются ключевыми клетками воспалительного процесса.
Таким образом, термин «лейкоцитокластический васкулит» не дает представления об этиологии и патогенетических механизмах заболевания.
Клинические проявления
Для лейкоцитокластического васкулита кожи характерно появление пурпуры преимущественно в дистальных отделах нижних конечностей (рис. 1). Высыпания представлены петехиями диаметром около 3 мм. Петехиальная сыпь также может локализоваться на предплечьях и кистях, реже – на верхней части туловища. У лежачих больных проявления лейкоцитокластического васкулита локализуются, как правило, на спине или боковой поверхности тела.
Помимо петехий лейкоцитокластический васкулит может сопровождаться волдырями, эритематозными бляшками, буллезно-геморрагическими высыпаниями и изъязвлениями (рис. 2). Реже встречаются сетчатое ливедо (рис. 3), глубокие язвы и узелки. Их появление расценивается как вовлечение в патологический процесс средних артерий.
Острое начало заболевания с одновременным появлением петехиальных высыпаний на коже часто ассоциируется с приемом ряда лекарственных препаратов или развитием инфекции. Рецидивирующие петехиальные высыпания на коже могут наблюдаться при пурпуре Шенлейна – Геноха и заболеваниях соединительной ткани. Хроническое течение лейкоцитокластического васкулита часто отмечается у больных со злокачественными новообразованиями, криоглобулинемией и системным васкулитом мелких сосудов.
Патогенез
Возникновение лейкоцитокластического васкулита связано с совокупностью факторов: поврежденный кожный покров (особенно на фоне присоединившейся вторичной инфекции), лекарственные средства, иммунные комплексы, воспалительные клетки и эндотелий сосудов. Следует отметить, что уникальность сосудистой системы кожи обусловлена способностью реагировать как на экзогенные, так и на эндогенные раздражители. При этом миграция лейкоцитов, изменение проницаемости и признаки воспаления отмечаются преимущественно в посткапиллярных венулах [3]. Эндотелиальные клетки на данном уровне вырабатывают специфический набор прокоагулянтов и антикоагулянтов, а также экспрессируют молекулы HLA класса II. Этим можно объяснить способность эндотелиальных клеток выступать в роли антиген-презентующих агентов, экспрессировать Толл-подобные рецепторы, ответственные за распознавание патогенных микроорганизмов, молекулы CD32, участвующие в реакции гиперчувствительности третьего типа, и гистаминовые Н1-рецепторы, стимуляция которых приводит к вазодилатации.
Следует отметить, что уникальность сосудистой системы кожи обусловлена способностью реагировать как на экзогенные, так и на эндогенные раздражители. При этом миграция лейкоцитов, изменение проницаемости и признаки воспаления отмечаются преимущественно в посткапиллярных венулах [3]. Эндотелиальные клетки на данном уровне вырабатывают специфический набор прокоагулянтов и антикоагулянтов, а также экспрессируют молекулы HLA класса II. Этим можно объяснить способность эндотелиальных клеток выступать в роли антиген-презентующих агентов, экспрессировать Толл-подобные рецепторы, ответственные за распознавание патогенных микроорганизмов, молекулы CD32, участвующие в реакции гиперчувствительности третьего типа, и гистаминовые Н1-рецепторы, стимуляция которых приводит к вазодилатации.
Таким образом, лейкоцитокластический васкулит является результатом реакции сосудов на разные раздражители, начиная с патогенных микроорганизмов и заканчивая циркулирующими иммунными комплексами, которая развивается при участии эндотелиальных рецепторов на уровне посткапиллярных венул.
Приходится констатировать, что патогенез лейкоцитокластического васкулита остается не до конца понятным. Его развитие, как и в случае многих других аутоиммунных заболеваний, является результатом сложного взаимодействия генетических и экологических факторов. При этом большинство авторов считают, что это заболевание инициирует отложение иммунных комплексов в стенках сосудов. Данное предположение подтверждено результатами экспериментальных исследований с участием как животных, так и человека. Было выявлено, что патогенез лейкоцитокластического васкулита сходен с механизмом развития реакции Артюса [4]. При большом количестве антигенов циркулирующие иммунные комплексы «антиген – антитело» откладываются в стенках кровеносных сосудов.
В развитии воспаления при лейкоцитокластическом васкулите участвуют также компоненты комплемента С3а и С5а. Они способствуют выработке и активации хемотаксических факторов, которые в свою очередь стимулируют миграцию нейтрофилов и базофилов в очаг воспаления. Активированные нейтрофилы высвобождают молекулы адгезии, цитокины, коллагеназу и эластазу, а также свободные радикалы, что приводит к повреждению сосудистой стенки. При васкулите мелких сосудов также наблюдаются другие типы иммунных реакций – реакции Джелла и Кумбса.
Этиологические факторы
Выявление первопричины патологии напрямую связано с выбором терапевтической тактики.
В частности, на начальном этапе диагностики васкулита кожи следует определить, является ли поражение сосудов изолированным, первичным, идиопатическим, либо вторичным, системным, с вовлечением других органов и систем. Наиболее часто лейкоцитокластический васкулит сопровождает аутоиммунные и инфекционные заболевания, а также злокачественные новообразования, является реакцией на препараты.
Следует отметить, что причины развития лейкоцитокластического васкулита у детей и взрослых различаются. Так, в детском возрасте чаще встречается пурпура Шенлейна – Геноха (системный геморрагический васкулит). Она развивается преимущественно на фоне бактериальных и вирусных инфекций респираторного и желудочно-кишечного тракта. Этиологическими факторами пурпуры Шенлейна – Геноха считаются бета-гемолитический стрептококк группы А, гемофильная палочка, хламидии, микоплазмы, легионеллы, иерсинии, вирусы Эпштейна – Барр, Коксаки, гепатита В и С, аденовирус, цитомегаловирус, парвовирус В19, сальмонеллы, Helicobacter pylori, Clostridium difficile.
В качестве триггера могут выступать алкоголь, некоторые лекарственные средства, пищевые продукты, переохлаждение, укусы насекомых [5].
Прогноз
В большинстве случаев, при исключении системного заболевания, изолированный лейкоцитокластический васкулит характеризуется относительно благоприятным прогнозом. Примерно в 50% случаев полная ремиссия наступает в период от шести месяцев до одного года. Однако заболевание может приобретать хроническое рецидивирующее течение от нескольких месяцев до нескольких лет.
Прогностическим критерием хронизации считают наличие артралгий, криоглобулинемии и отсутствие лихорадки [6].
Терапия
Выбор терапии зависит от этиологии заболевания и выраженности клинических проявлений (рис. 4, табл. 2) [7].
Если лейкоцитокластический васкулит вторичен, например развился на фоне инфекции либо приема лекарственных средств, основным и нередко достаточным компонентом терапевтической стратегии считается устранение провоцирующего фактора.
В случае если васкулит – проявление системного патологического процесса (например, при гранулематозе, сопровождающемся полиангиитом, синдроме Чарга – Стросса), схема лечения определяется тяжестью поражения внутренних органов и, как правило, включает назначение системных глюкокортикостероидов и других препаратов, обладающих иммуносупрессирующим действием. Последние годы при системных васкулитах все чаще используют биологическую терапию (ритуксимаб). Кроме того, перспективным является применение цитокиновой терапии (интерлейкины 5 и 6) [8–10].
Хроническое рецидивирующее течение лейкоцитокластического васкулита требует использования эффективных и безопасных, с относительно небольшим количеством нежелательных побочных реакций препаратов. Больным рекомендуется постельный режим. При этом нижние конечности должны быть приподняты.
В качестве симптоматической терапии для устранения жжения и/или зуда назначают нестероидные противовоспалительные, анальгетические и антигистаминные препараты. Однако эти средства не оказывают влияния на течение заболевания и не препятствуют развитию рецидивов.
Если высыпания становятся шероховатыми, изъязвляются или на их фоне возникают узелковые элементы, заболевание рецидивирует, требуется расширение медикаментозной терапии. Так, при лейкоцитокластическом васкулите, пурпуре Шенлейна – Геноха, уртикарном васкулите у некоторых больных эффективны колхицин и дапсон [11–13]. В случае их неэффективности назначают низкие дозы системных глюкокортикостероидов, в частности 10–20 мг/сут преднизолона. Повышение дозы глюкокортикостероидов до 0,5–1,0 мг/кг/сут рекомендовано при наличии пузырных элементов, некроза и склонности к изъявлениям [14]. После достижения положительного клинического эффекта препараты должны отменяться медленно, с плавным снижением терапевтической дозы.
При хроническом лейкоцитокластическом васкулите целесообразно применение азатиоприна [14].
Относительно недавно у пациентов с васкулитом кожи была доказана эффективность биологического препарата ритуксимаб, который является моноклональным антителом против CD20-положительных клеток. Данный препарат особенно эффективен при первичном лейкоцитокластическом васкулите, протекающем в сочетании с криоглобулинемией, а также при вторичном васкулите, развившемся на фоне гепатита С и синдрома Шегрена [15].
Заключение
Многочисленные попытки дать определение и создать классификацию заболеваний, характеризующихся изолированным воспалением сосудов кожи, предпринимаются до сих пор.
В настоящее время под лейкоцитокластическим васкулитом подразумевают разнородную группу воспалительных поражений стенок мелких сосудов кожи, которые развиваются под воздействием этиопатогенетических и триггерных факторов. В большинстве случаев они являются следствием патологии других органов и систем.
Чтобы определиться с номенклатурой этих заболеваний и разработать новые патогенетически обоснованные методы лечения, необходимо продолжить изучение механизмов их развития.
Аллергический васкулит кожи: симптомы, диагностика, лечение аллергического васкулита кожи
Аллергический васкулит – воспалительное заболевание стенок сосудов, которое возникает в результате аллергической реакции. Аллергические васкулиты могут иметь массу разновидностей, одни из которых повреждают отдельные органы, а другие распространяются на целые их системы. При аллергическом васкулите кожи воспалительный процесс поражает сосуды, которые находятся в подкожной клетчатке (как правило, не вовлекая в процесс сосуды внутренних органов).
Подвержены ему как взрослые, так и дети независимо от возраста.
Причины возникновения аллергического васкулита кожи.
- Аллергия на лекарственные средства или пищевые продукты
- Инфекции или вирусы в организме
- Длительное нахождение на солнце
- Генетическая предрасположенность
- Переохлаждение и др.
Симптомы заболевания.
Аллергические васкулиты кожи (в зависимости от глубины поражающего процесса) подразделяют на:
- Поверхностные
- Глубокие
Симптомы аллергического васкулита кожи:
- Пурпура – сосудистые пятна на участках с кровоизлиянием
- Язвы
- Сосудистые пятна
- Папулы – розовые узелковые уплотнения кожи
- Пузыри с диаметром более 5 мм
- Подкожные узлы
- Хроническая крапивница
- Сыпь
Все вышеперечисленные симптомы, как правило, сопровождаются общим недомоганием, снижением аппетита, зудом и жжением кожных покровов, лихорадкой и повышением температуры.
Опасность данного заболевания для человека.
При аллергическом васкулите стенки сосудов ослабевают и становятся тоньше, что может привести к полной блокировке кровообращения и более тяжелым последствиям для больного.
Диагностика аллергического васкулита.
После детального осмотра пациента и изучения его анамнеза врач назначает необходимые обследования:
- анализы мочи и крови, биохимический анализ сыворотки крови;
- анализ сыворотки крови на иммуноглобулин;
- кардиограмма сердца;
- биопсия пораженного участка кожи;
- рентген внутренних органов;
- определение общего состояния иммунитета и др.
Специалисты.
Список специалистов, к которым необходимо обратиться для диагностики и лечения аллергического васкулита:
Дополнительно врач может направить пациента на консультацию к узким специалистам: дерматологу, сосудистому хирургу, венерологу, ревматологу и др.
Для диагностики, лечения и профилактики данного заболевания приглашаем Вас в клинику ЦКБ РАН, где Вы сможете пройти все необходимые обследования.
Лечение.
Лечить аллергический васкулит необходимо комплексно.
- Необходимо выявить аллерген и исключить его воздействие на организм (прекратить прием лекарственного средства, какого-то продукта и т.д.)
- Принимать антигистаминные средства.
- При остром протекании болезни нужно соблюдать постельный режим.
- Обильное питье и соблюдение строгой диеты, включающей необходимое количество овощей, белковых продуктов и фруктов, за исключением тех, которые могут вызывать аллергию (орехи, красная рыба, шоколад, цитрусовые, мед и др).
- При выявлении хронической инфекции назначаются антибактериальные препараты.
- Для укрепления стенок сосудов назначают сосудистые протекторы.
- Для лечения аллергического васкулита кожи возможно применение лекарственных наружных средств (кремы и мази по назначению врача).
Профилактика аллергического васкулита включает в себя
- закаливание организма
- исключение контактов с аллергическими веществами
- соблюдение диеты
- не допускать перегрева или переохлаждения организма.
Запись на прием.
Записаться на прием к нужным специалистам и пройти обследование в Москве предлагает медицинский центр ЦКБ РАН
Стоимость услуг
Геморрагический васкулит у детей — лечение, фото, симптомы, причины, клиника, патогенез
Это особый вид поражения сосудов, поражающий мелкие сосуды организма детей: капилляры, мелкие артерии и вены. Заболевание проявляется через 1 – 4 недели после перенесенной бактериальной или вирусной инфекции: скарлатина, ангина. В этой статье мы рассмотрим геморрагический васкулит у детей — лечение, фото, симптомы, причины, клиника, патогенез заболевания.
Причины
Распространённое системное заболевание с преимущественным поражением микроциркуляторного русла — это геморрагический васкулит. Обычно его симптомы возникают в возрасте 7 — 12 лет. Частота составляет 13,5 : 100 000 детей.
Большую роль в развитии заболевания играют инфекции. Чаще симптомы развиваются у малышей с хроническим тонзиллитом, кариесом зубов, туберкулезной инфекцией. Нередко начинается через 1 — 4 недели после ангины, ОРВИ, скарлатины или другого детского инфекционного заболевания. Наряду с инфекционным фактором возможными причинами геморрагического васкулита у детей могут быть:
- вакцинация,
- лекарственная непереносимость,
- пищевая аллергия,
- травма,
- охлаждение.
Определенное значение имеет состояние макроорганизма: реактивность ребенка, наследственная предрасположенность к аллергическим болезням.
Микробный или другой причинный агент приводит к сенсибилизации организма, на фоне чего при воздействии разрешающего фактора развивается гиперергическая реакция, в патогенезе которой ведущую роль играют изменение иммунных механизмов и нарушение системы свертывания крови. Изменения касаются как гуморального, так и клеточного иммунитета с развитием гиперчувствительности по типу реакции Артюса и Санарелли — Шварцмана.
Патогенез. У ребенка, болеющего геморрагическим васкулитом, выражены также аутоиммунные процессы с образованием иммунных комплексов и фиксацией их преимущественно на уровне vasa vasorum, что имеет особое значение в формировании гломерулонефрита. Воспалительные изменения и нарушение проницаемости сосудистой стенки усугубляют увеличивающийся у больных выброс вазоактивных аминов — гистамина, серотонина, кининов. Нарушения свертывающей системы крови проявляются в виде внутрисосудистой гиперкоагуляции — повышения тромбопластинообразования, нарастания концентрации фибриногена, активации фибринолитической системы. Итогом поражения сосудистой стенки при лечении геморрагического васкулита, нарушения ее проницаемости и изменения системы свертывания крови являются выраженные микроциркуляторные расстройства с образованием кровопотерь, в тяжелых случаях — вплоть до очагов некроза.
Имеет место системное поражение микроциркуляторного русла, иногда в патологический процесс вовлекаются также мелкие артерии. Макроскопические изменения проявляются в виде кожных кровопотерь (редко — отека тканей суставных сумок), точечных или крупных кровоизлияний и мелких некрозов на слизистой оболочке пищеварительного тракта (чаще в тонкой и толстой кишках, червеобразном отростке). Воспалительный и деструктивный процессы могут переходить на мышечную и серозную оболочки кишечника, что приводит к тому, что возникают симптомы перитонита. Почки могут быть внешне не изменены или имеют макроскопические признаки, свойственные диффузному гломерулонефриту.
Микроскопическое исследование выявляет деструктивные, деструктивно-продуктивные и продуктивные артериолиты, капилляриты, венулиты с последовательным развитием мукоидного набухания, фибриноидного и пролиферативного изменения стенки сосудов с исходом в склероз пораженных участков.
Симптомы появления геморрагического васкулита
Течение заболевания может быть острым, рецидивирующим и хроническим. В детском возрасте чаще наблюдается острое течение с бурным волнообразным развитием высыпаний, суставных и абдоминальных болей, а в ряде случаев — быстрым присоединением почечного синдрома. Однако встречаются и легкие острые формы васкулита, протекающие в виде моносиндрома (обычно кожного) или сочетания двух состояний. Выздоровление наступает к концу месяца.
Клиника. В настоящее время он нередко принимает рецидивирующее (до 3 мес.) или хроническое течение. При хроническом течении лечение обострения наблюдаются нередко на протяжении нескольких лет. Хроническое течение более свойственно вариантам с поражением почек, но может быть и у больных без почечного синдрома.
Геморрагический васкулит у детей характеризуется повышением температуры и различными сочетаниями типичных синдромов — кожного, суставного, абдоминального и почечного. Протекает остро с возможным выздоровлением или рецидивами. Встречается как самостоятельная болезнь при инфекционных, ревматических и гематологических заболеваниях. Частота одинакова, болеют преимущественно дети младшего и старшего школьного возраста.
Осложнения: При развитии абдоминального состояния возможны хирургические осложнения (инвагинация, кишечная непроходимость, перфорация кишки с развитием перитонита). Болезнь Шенлейна-Геноха может осложниться ОПН или ХПН.
Диагностика
Диагноз устанавливают по наличию симметрично расположенной мелкопятнистой сыпи на ногах. Трудности возникают, если первые симптомы геморрагического васкулита — это боли в суставах, животе или изменения в анализах мочи. В этих случаях диагноз возможно поставить лишь при последующем появлении типичной сыпи.
Диагноз ставят на основании:
- симметричных высыпаний на конечностях, редко — на лице и туловище;
- полиартрита с интенсивными болями в крупных суставах, не оставляющего суставных деформаций;
- выраженных приступообразных болей в животе в сочетании со рвотой, реже — желудочно-кишечными кровотечениями;
- умеренной протеинурии и микрогематурии или гломерулонефрита с почечной недостаточностью, возникших через 2 — 4 недели после проявления других симптомов.
Основной диагностический критерий геморрагического васкулита, встречающийся у всех больных — кожный синдром.
Дифференциальный диагноз
В типичных случаях диагностика геморрагического васкулита не представляет трудности. Однако при быстром исчезновении кожного синдрома или появлении типичных высыпаний в поздние сроки перед лечением может возникнуть необходимость проведения дифференциального диагноза с ревматизмом, заболеваниями желудочно-кишечного тракта, гломерулонефритом.
При лечении и диагностировании ревматизма, его начальные симптомы это: лихорадка, полиартрит, умеренный лейкоцитоз, увеличение СОЭ, однако в отличие от ГВ быстро присоединяются кардит, иногда — малая хорея. Абдоминальный синдром наблюдается во время лечения многих соматических, инфекционных и хирургических заболеваниях. Следует учитывать, что боли в животе при геморрагическом васкулите не имеют определенной локализации, отличаются интенсивностью, но периодически исчезают; однако окончательный диагноз и назначение лечения возможны только при появлении кожных сыпей. В отличие от гломерулонефрита иной этиологии появлению изменений в моче всегда предшествуют кожные изменения, боли в суставах или животе.
Клинка геморрагического васкулита у детей такова, что синдром высыпаний, боли и отечность суставов на фоне повышения температуры наблюдаются иногда как начальные симптомы системной красной волчанки, при которой имеются нехарактерные для ГВ гематологические и иммунологические сдвиги: панцитопения, феномен волчаночных клеток, высокие титры антинуклеарного фактора в крови. Кожный синдром, боли в суставах встречаются и во время лечения септических состояний, но у таких больных отмечаются длительное повышение температуры, высокий лейкоцитоз со сдвигом влево, крупная сыпь без четкой симметричной локализации. Иногда он встречается при лечении лейкозов, для которого характерны изменения периферической крови и стернального пунктата.
Лечение
Лечение геморрагического васкулита у детей должно быть комплексным.
При назначении лечения учитывают локализацию поражения, выраженность клинических симптомов геморрагического васкулита и возможные причины развития. Большое значение в лечении васкулита имеет соблюдение строгого постельного режима, особенно при кожном синдроме. Отмечено, что нарушение постельного режима приводит к появлению новых высыпаний. Только через 2 недели после исчезновения высыпания, ребенок, находящийся на строгом постельном режиме, переводится на полупостельный, а затем — на общий.
Диета при геморрагическом васкулите
Необходимость назначения «почечного» стола возникает только у больных с выраженным гломерулонефритом; при сильных болях в животе в течение 2 — 3 дней ребенок получает щадящую диету, в остальных случаях назначают общий стол. Широко применяются витамины (аскорбиновая кислота, рутин, витамины группы В) и антигистаминные препараты (димедрол, диазолин или тавегил).
Препараты лечения
Если возникли такие симптомы, как боли в суставах или животе, то назначают обезболивающие средства, анальгин, литическую смесь из амидопирина, новокаина и димедрола. При наличии очаговой инфекции для лечения геморрагического васкулита назначают антибиотики. Медикаментозное лечение оказывает положительный эффект, при протекающем с ограниченными высыпаниями и умеренно выраженным суставным и абдоминальным синдромами. В остро текущих случаях болезни с бурным распространением кожных кровопотери, выраженным суставным, абдоминальным синдромами для лечения применяют средства с противовоспалительным и иммунодепрессивным действием (индометацин, преднизолон).
- Чтобы вылечить геморрагический васкулит у детей, Индометацин назначают в возрастных дозировках при сильных волнообразных болях в суставах.
- Преднизолон применяют коротким курсом, максимальная суточная доза составляет 1 мг/кг. Максимальную дозу дают в течение 1 — 2 нед., затем ее снижают и полностью отменяют через месяц.
- При тяжелом течении с яркими проявлениями и изменением системы свертывания крови вводят подкожно гепарин по 200 — 300 ЕД/кг 4 раза в сутки до исчезновения высыпаний и кишечных кровотечений.
- Для лечения ревматического гломерулонефрита назначается такая же терапия, как и при гломерулонефритах другого генеза.
Лечение сыпи при геморрагическом васкулите
- Показана базисная терапия гепарином и антиагрегантами. Дозы гепарина подбирают индивидуально в зависимости от степени тяжести (в среднем 300-500 ЕД/кг, реже — более высокие). Лечение геморрагического васкулита проводят в течение 4 — 6 — 8 недель с постепенной отменой препарата.
- Из дезагрегантов для лечения назначают дипиридамол (3 — 5 мг/кг/сут), пентоксифиллин, из антиагрегантов третьго поколения — индобуфен (ибустрин), тиклопидин. С целью активации фибринолиза применяют никотиновую кислоту, ксантинола никотинат.
- При тяжёлом течении в острый период применяют преднизолон в суточной дозе 0,5 — 1 мг/кг (коротким курсом), перманентную гепаринизацию, внутривенное введение реополиглюкина, глюкозоновокаиновой смеси (в соотношении 3 : 1), по показаниям проводят сеансы плазмафереза синхронно с пульстерапией метил пред низолоном.
Антибиотики для лечения геморрагического васкулита назначают только в случае наличия очаговой инфекции.
Последствия: 60 — 65% больных выздоравливают, но возможно рецидивирующее течение. В случае развития болезни ребёнок нуждается в наблюдении у нефролога, т.к. исходом может быть ХПН.
В большинстве случаев лечение геморрагического васкулита у детей заканчивается благоприятно. Однако при генерализованных, тяжело протекающих формах с выраженным абдоминальным, а также в случае развития хронического гломерулонефрита может наступить летальный исход. Причиной смерти является перитонит или хроническая почечная недостаточность.
Теперь вы знаете основные причины геморрагического васкулита у детей, симптомы, диагностику и способы лечения.
Васкулит — Симптомы и причины
Мы приветствуем пациентов в клинике Mayo Clinic
Ознакомьтесь с нашими мерами безопасности в ответ на COVID-19.
Записаться на прием.
Обзор
Васкулит — это воспаление кровеносных сосудов. Воспаление может вызвать утолщение стенок кровеносных сосудов, что уменьшает ширину прохода через сосуд. Если кровоток ограничен, это может привести к повреждению органов и тканей.
Существует много типов васкулита, и большинство из них встречаются редко. Васкулит может поражать только один или несколько органов. Состояние может быть краткосрочным или длительным.
Васкулит может поразить любого, хотя некоторые типы чаще встречаются среди определенных возрастных групп. В зависимости от вашего типа, вы можете поправиться без лечения. Большинству типов требуются лекарства для контроля воспаления и предотвращения обострений.
Продукты и услуги
Показать больше товаров от Mayo ClinicТипы
Симптомы
Общие признаки и симптомы большинства типов васкулита включают:
- Лихорадка
- Головная боль
- Усталость
- Похудание
- Общие боли
Другие признаки и симптомы, относящиеся к пораженным частям тела, в том числе:
- Пищеварительная система. Если ваш желудок или кишечник поражены, вы можете почувствовать боль после еды. Возможны язвы и перфорации, которые могут привести к образованию крови в стуле.
- Уши. Возможны головокружение, звон в ушах и резкая потеря слуха.
- Глаза. Васкулит может вызвать покраснение глаз, зуд или жжение. Гигантоклеточный артериит может вызвать двоение в глазах и временную или постоянную слепоту на один или оба глаза. Иногда это первый признак болезни.
- Руки или ноги. Некоторые типы васкулита могут вызывать онемение или слабость в руке или ноге. Ладони рук и подошвы ног могут опухать или затвердевать.
- Легкие. У вас может развиться одышка или даже кашель с кровью, если васкулит поражает легкие.
- Кожа. Кровотечение под кожей может проявляться в виде красных пятен. Васкулит также может вызывать появление на коже шишек или открытых язв.
Когда обращаться к врачу
Запишитесь на прием к врачу, если у вас есть какие-либо признаки или симптомы, которые вас беспокоят.Некоторые типы васкулита могут быстро обостриться, поэтому ранняя диагностика является ключом к эффективному лечению.
Причины
Точная причина васкулита до конца не выяснена. Некоторые типы связаны с генетическим составом человека. Другие возникают в результате того, что иммунная система по ошибке атакует клетки кровеносных сосудов. Возможные триггеры этой реакции иммунной системы включают:
- Инфекции, такие как гепатит B и гепатит C
- Рак крови
- Заболевания иммунной системы, такие как ревматоидный артрит, волчанка и склеродермия
- Реакции на определенные лекарственные препараты
Факторы риска
Васкулит может случиться с каждым.Факторы, которые могут увеличить риск определенных расстройств, включают:
- Возраст. Гигантоклеточный артериит редко возникает в возрасте до 50 лет, тогда как болезнь Кавасаки чаще всего встречается у детей младше 5 лет.
- Семейная история. Болезнь Бехчета, гранулематоз с полиангиитом и болезнь Кавасаки иногда передаются по наследству.
- Выбор образа жизни. Употребление кокаина может увеличить риск развития васкулита. Курение табака, особенно если вы мужчина моложе 45 лет, может увеличить риск болезни Бюргера.
- Лекарства. Васкулит иногда может быть вызван такими лекарствами, как гидралазин, аллопуринол, миноциклин и пропилтиоурацил.
- Инфекции. Наличие гепатита B или C может увеличить риск васкулита.
- Иммунные расстройства. Люди с заболеваниями, при которых их иммунная система по ошибке атакует их собственные тела, могут подвергаться более высокому риску развития васкулита. Примеры включают волчанку, ревматоидный артрит и склеродермию.
- Пол. Гигантоклеточный артериит гораздо чаще встречается у женщин, тогда как болезнь Бюргера чаще встречается у мужчин.
Осложнения
Осложнения васкулита зависят от типа и тяжести вашего состояния. Или они могут быть связаны с побочными эффектами лекарств, отпускаемых по рецепту, которые вы используете для лечения этого состояния. Осложнения васкулита включают:
- Повреждение органа. Некоторые типы васкулита могут быть тяжелыми, вызывая повреждение основных органов.
- Сгустки крови и аневризмы. В кровеносном сосуде может образоваться сгусток крови, затрудняющий кровоток. В редких случаях васкулит приводит к ослаблению кровеносного сосуда и его выпячиванию, образуя аневризму (AN-yoo-riz-um).
- Потеря зрения или слепота. Это возможное осложнение нелеченого гигантоклеточного артериита.
- Инфекции. Некоторые лекарства, используемые для лечения васкулита, могут ослабить вашу иммунную систему. Это может повысить предрасположенность к инфекциям.
Опыт и истории пациентов клиники Мэйо
Наши пациенты говорят нам, что качество их взаимодействия, наше внимание к деталям и эффективность их посещений означают такое медицинское обслуживание, которого они никогда не получали. Посмотрите истории довольных пациентов клиники Мэйо.
24 ноября 2020 г.
Показать ссылки- Васкулит. Национальный институт сердца, легких и крови.https://www.nhlbi.nih.gov/health-topics/vasculitis. По состоянию на 6 октября 2020 г.
- Ferri FF. Васкулит, системный. В: Клинический советник Ферри 2021. Эльзевир; 2021 г. https://www.clinicalkey.com. По состоянию на 6 октября 2020 г.
- Merkel PA. Обзор и подходы к васкулитам у взрослых. https://www.uptodate.com/contents/search. По состоянию на 6 октября 2020 г.
- Васкулит. Американский колледж ревматологии. https://www.rheumatology.org/I-Am-A/Patient-Caregiver/Diseases-Conditions/Vasculitis.По состоянию на 6 октября 2020 г.
- Merkel PA. Обзор лечения васкулита у взрослых. https://www.uptodate.com/contents/search. По состоянию на 6 октября 2020 г.
- Goldman L, et al., Eds. Системные васкулиты. В: Медицина Гольдмана-Сесила. 26-е изд. Эльзевир; 2020. https://www.clinicalkey.com. По состоянию на 6 октября 2020 г.
Связанные
Связанные процедуры
Показать другие связанные процедурыПродукты и услуги
Показать больше продуктов и услуг Mayo ClinicВаскулит | Бостонская детская больница
Что такое васкулит?
Васкулит, иногда называемый ангиитом или артериитом, — это общий термин для более чем дюжины состояний, все из которых включают воспаление кровеносных сосудов.Эти заболевания редко встречаются в детстве, поражая примерно 20 из 100 000 детей в возрасте до 17 лет. В результате вы, возможно, не слышали о васкулите до того, как вашему ребенку был поставлен диагноз, поэтому это помогает сначала понять, как работает болезнь.
Тело заполнено примерно 60 000 миль кровеносных сосудов — эластичных трубок, размер которых может варьироваться от дюйма в ширину (аорта) до во много раз тоньше человеческого волоса (капилляр). Эти сосуды доставляют богатую кислородом кровь и питательные вещества по всему телу и удаляют продукты жизнедеятельности, такие как углекислый газ.При васкулите что-то заставляет иммунную систему — сеть органов и клеток, которая защищает организм от внешних захватчиков, таких как вирусы, — по ошибке атаковать определенные кровеносные сосуды.
Эта аутоиммунная атака («авто» означает «собственный») вызывает опухание и раздражение стенки кровеносных сосудов, что называется воспалением. Воспаленные кровеносные сосуды могут сузиться или даже полностью закрываться. В редких случаях они могут растягиваться и ослабевать настолько, что развиваются выпуклость (аневризма) и, возможно, разрыв (разрыв).Эти изменения в сосудах могут уменьшить или перекрыть приток крови к тканям и органам и привести к ряду серьезных осложнений.
Однако помните, что существует много различных типов васкулита. Врачи различают эти заболевания друг от друга, глядя на такие вещи, как пораженные кровеносные сосуды, пораженные органы и симптомы.
Две наиболее распространенные формы васкулита у детей:
- Пурпура Геноха-Шенлейна (HSP) , которая поражает мелкие кровеносные сосуды кожи, вызывая характерную сыпь, называемую пурпура .Он также поражает мелкие сосуды в кишечнике и часто почек. Около половины детей с HSP моложе 5 лет, хотя проблемы с почками более серьезны у детей старшего возраста.
- Болезнь Кавасаки, , которая поражает сосуды малого и среднего размера по всему телу и часто коронарные артерии (кровеносные сосуды вокруг сердца). Как и HSP, болезнь Кавасаки чаще встречается у детей младше 5 лет.
Другие формы васкулита гораздо чаще встречаются у взрослых, но могут поражать и некоторых детей.Эти болезни включают:
- Синдром Черджа-Стросса поражает кровеносные сосуды малого и среднего размера во многих частях тела, особенно в легких
- Микроскопический полиангиит обычно поражает мелкие кровеносные сосуды почек, центральной нервной системы и кожи
- Первичный ангиит центральной нервной системы (PACNS) поражает мелкие / средние кровеносные сосуды головного и спинного мозга; иногда называют васкулит ЦНС
- Узелковый полиартериит (PAN) поражает кровеносные сосуды малого и среднего размера по всему телу, включая кожу, почки и периферические нервы (нервы, которые проходят от спинного мозга к остальному телу)
- Артериит Такаясу поражает крупные кровеносные сосуды, особенно аорту (главный кровеносный сосуд, по которому кровь от сердца к остальному телу)
- Гранулематоз Вегенера обычно поражает кровеносные сосуды малого и среднего размера в легких, почках и коже
Хотя васкулит нельзя предотвратить или вылечить, он может перейти в стадию ремиссии, то есть болезнь не активна, а ее признаки и симптомы исчезнут.При ранней диагностике и правильном лечении подавляющее большинство детей с васкулитом могут достичь ремиссии и продолжать вести полноценную и нормальную жизнь.
Как лечить васкулит
Бостонская детская больница успешно лечит многие виды детских васкулитов. Наши ревматологи, специалисты с самым большим опытом в диагностике и лечении васкулита, составляют одно из крупнейших детских ревматологических отделений в США, которое ежегодно принимает более 4000 амбулаторных и почти 1000 стационарных пациентов.
Наш Самарский клинический центр детских аутоиммунных заболеваний имени Яна Туркеля объединяет детских ревматологов и специалистов-консультантов со всей больницы, чтобы предложить комплексную и скоординированную помощь детям с васкулитами.
Мы наладили уникальное сотрудничество между отделениями, такими как Центр дерматологии и ревматологии , , который объединяет ревматологов и дерматологов по уходу за детьми с васкулитами кожи.Другой пример — Клиника множественных проявлений аутоиммунных заболеваний, где ревматологи и иммунологи работают вместе, чтобы помочь детям со многими аутоиммунными проблемами, включая васкулит, для которого не подходит один диагноз.
Пурпура Шенлейна-Геноха — HealthyChildren.org
Пурпура Шенлейна Геноха (HSP) — это заболевание, при котором мелкие кровеносные сосуды набухают и раздражаются — состояние, называемое васкулит .
Чаще всего встречается у детей в возрасте от 3 до 15 лет и редко встречается у взрослых.HSP не заразен и чаще поражает мальчиков, чем девочек.
Причина
Фактическая причина HSP неизвестна. Однако примерно в половине случаев дети, которые заболели HSP, заболевают простудой или респираторной инфекцией, такой как ангина. HSP также был связан с укусами насекомых, холодной погодой и некоторыми вакцинациями.
Признаки и симптомы
Обычно первым признаком HSP является сыпь под названием пальпируемая пурпура , которая проявляется в виде темных красноватых пятен на ступнях, ногах и ягодицах.У ребенка с HSP также могут быть боли в суставах, боли в животе и / или проблемы с почками.
Сыпь
Почти у каждого ребенка с диагнозом HSP появляется безболезненная сыпь. Сыпь обычно начинается с приподнятых волдырей, красноватых пятен и маленьких красных точек ( петехий, ) вокруг ступней и лодыжек. Сыпь также может быть на ногах и ягодицах. У маленьких детей, особенно у тех, кто еще не ходит, сыпь часто появляется на руках, туловище и лице. Сыпь обычно исчезает через 10 дней.
Боль в суставах
Большинство детей с HSP испытывают боли в суставах. У детей обычно поражаются только несколько суставов — бедра, колени и лодыжки. Хотя суставы могут опухать в течение 1-3 дней, необратимых повреждений нет.
Боль в животе
Около 50% детей с HSP будут испытывать боли в животе. Проблемы с брюшной полостью могут быть довольно легкими (например, тошнота, рвота и легкая боль). В редких случаях проблемы с брюшной полостью более серьезны и включают желудочно-кишечное кровотечение или инвагинацию.Инвагинация — это когда кишечник сворачивается и может заблокироваться. Боль в животе появляется примерно через неделю после появления сыпи.
Проблемы с почками
Примерно от 25% до 50% детей с HSP будут иметь проблемы с почками. Обычно проблемы с почками из-за HSP начинаются в течение от нескольких дней до 6 недель после первого появления сыпи.
Самая распространенная проблема с почками — это кровь в моче. Кровь в моче обычно не видна невооруженным глазом. Примерно в 10% случаев моча становится красной или коричневой от крови.До 50% пациентов также теряют белок с мочой, и около 20% времени потери белка чрезмерны.
Чрезмерная потеря белка с мочой требует помощи детского нефролога. Потеря большого количества белка означает, что у ребенка могут возникнуть более серьезные проблемы — повреждение почек и высокое кровяное давление. Иногда детский нефролог выполняет биопсию почки, чтобы посмотреть, насколько серьезно HSP влияет на почки ребенка.
Диагностика HSP
Диагностика HSP почти всегда основывается на симптомах.Ваш педиатр может сделать анализы крови и мочи, чтобы исключить другие заболевания и проверить функцию почек. Специального анализа крови для диагностики HSP не существует. УЗИ брюшной полости может быть выполнено пациентам с сильной болью в животе. У пациентов с частичными или необычными симптомами биопсия кожи или почки может помочь в постановке диагноза.
Лечение
HSP — легкое заболевание, поэтому его обычно лечат отдыхом, питьем и безрецептурными обезболивающими, такими как парацетамол (тайленол).В тяжелых случаях может потребоваться госпитализация ребенка.
После исчезновения симптомов HSP дети должны сдавать мочу на анализ крови и белка в течение не менее 6 месяцев после постановки первого диагноза, даже если поначалу их моча была нормальной. Это необходимо для того, чтобы заболевание не повредило почки ребенка и что они работают правильно. Иногда HSP в почках сохраняется или проявляется позже и может потребовать дополнительного лечения.
Outlook
В большинстве случаев HSP улучшается и полностью исчезает в течение месяца.Иногда рецидивы HSP; это чаще встречается, когда поражаются детские почки. Если HSP все же возвращается, это обычно менее серьезно, чем в первый раз.
Долгосрочный прогноз HSP во многом зависит от того, были ли поражены почки, и если да, то насколько серьезно поражение.
Дополнительная информация с сайта HealthyChildren.org:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Кожный васкулит мелких сосудов | DermNet NZ
Автор: на основе статьи доктора Эми Стэнвей о кожном васкулите, 2003 г. Отредактировано A / профессором Амандой Окли, дерматологом, Гамильтон, Новая Зеландия, январь 2016 г.
Что такое васкулит?
Васкулит — это заболевание, при котором воспаляются кровеносные сосуды.Они могут включать капилляры, артериолы, венулы и лимфатические сосуды.
- Существует множество клинических проявлений.
- Существует несколько типов кожного васкулита.
- Кожный васкулит у меньшинства пациентов связан с системным васкулитом.
Что такое васкулит мелких сосудов?
Васкулит мелких сосудов — наиболее распространенная форма васкулита, поражающая артериолы и венулы.
- На коже васкулит мелких сосудов проявляется пальпируемой пурпурой.
- Кожный васкулит мелких сосудов может быть идиопатическим / первичным или вторичным по отношению к инфекции, лекарству или заболеванию.
- По гистопатологическим данным он может быть нейтрофильным, лимфоцитарным или гранулематозным.
Васкулит мелких сосудов также называется иммунокомплексным васкулитом мелких сосудов. Термин гиперчувствительный васкулит используется для обозначения кожного васкулита мелких сосудов, вызванного известным лекарством или инфекцией.
Существуют определенные типы васкулита мелких сосудов, которые проявляются схожими кожными признаками и должны учитываться при дифференциальной диагностике.
Кто заболевает кожным васкулитом мелких сосудов?
Кожный васкулит мелких сосудов поражает в основном взрослых всех рас старше 16 лет. Дети более склонны к пурпуре Геноха-Шенлейна, характерному васкулитному синдрому, связанному с отложениями IgA в коже и почках.
Вторичный кожный васкулит мелких сосудов часто поражает пожилых людей, потому что они с большей вероятностью имеют болезни и лекарства (по отдельности или в комбинации), которые являются потенциальными причинами васкулита.
Что вызывает васкулит мелких сосудов?
Множество различных поражений могут вызывать идентичный воспалительный ответ в стенке кровеносного сосуда. Предлагаются три основных механизма.
- Прямое повреждение стенки сосуда бактериями или вирусами
- Непрямое повреждение активацией антител
- Косвенное повреждение через активацию комплемента, группы белков в крови и тканевых жидкостях, которые атакуют инфекции и инородные тела.
Васкулит может быть вызван одним или несколькими факторами.В прошлом это часто наблюдалось при введении антисывороток (сывороточная болезнь), но теперь это чаще происходит из-за лекарств, инфекций и болезней. В большинстве случаев первопричина не обнаружена
Лекарства
Лекарства часто вызывают кожный васкулит мелких сосудов, особенно связанный с инфекцией, злокачественными новообразованиями или аутоиммунными заболеваниями. Начало васкулита часто происходит через 7–10 дней после введения нового лекарства, например:
Пищевые продукты и пищевые добавки, например тартразин, являются редкими причинами васкулита.
Инфекция
Примеры инфекций, связанных с кожным васкулитом мелких сосудов, включают:
Заболевания
Рак обнаруживается менее чем у 5% пациентов с кожным васкулитом мелких сосудов. Считается, что злокачественная опухоль приводит к большему количеству циркулирующих антител и вязких белков, которые могут оседать в мелких кровеносных сосудах.
Аутоиммунные заболевания, такие как системная красная волчанка (СКВ), дерматомиозит и ревматоидный артрит, характеризуются циркулирующими антителами, которые нацелены на ткани человека.Некоторые из этих антител могут поражать кровеносные сосуды, что приводит к васкулиту.
Почему при васкулите мелких сосудов лучше голени?
Основная причина, по которой васкулит поражает голень, заключается в снижении кровотока, поскольку это приводит к отложению медиаторов воспаления на стенке кровеносных сосудов. Способствующие факторы включают:
- Застой: накопление гравитационного поля и замедление кровотока в нижних конечностях
- Повышенное содержание жира в бедрах и ягодицах по сравнению с более поджарыми зонами
- Сосудосуживающие препараты, такие как бета-адреноблокаторы
- Варикозное расширение вен
- Недостаточное артериальное кровоснабжение ног (заболевание периферических сосудов)
- Холодная погода
- Высокая вязкость крови, вызывающая оседание клеток крови
- Осаждение криоглобулинов
- Отложение фибрина, блокирующее кровеносные сосуды.
Каковы клинические признаки васкулита мелких сосудов?
Клинические признаки гиперчувствительного васкулита включают:
- Выраженное поражение нижних конечностей с меньшим количеством поражений на проксимальных участках
- Пальпируемая пурпура (пурпурные, не бледнеющие папулы и бляшки)
- Иногда петехии и экхимозы
- Непурпурные эритематозные или похожие на крапивницу волдыри, пятна и папулы
- Геморрагические пузыри, некрозы и поверхностные изъязвления
- Местный кожный зуд, жгучая боль и припухлость
- Различные системные симптомы с лихорадкой, болями в суставах, лимфаденопатией и желудочно-кишечными расстройствами.
Первоначальная острая сыпь при васкулите мелких сосудов обычно проходит в течение 2–3 недель, но посевы поражений могут рецидивировать в течение нескольких недель или месяцев, а гиперчувствительный васкулит в редких случаях может стать рецидивирующим или хроническим.
Кожный васкулит мелких сосудов
Осложнения васкулита мелких сосудов
Наиболее серьезные осложнения васкулита мелких сосудов наблюдаются при его системных формах, таких как заболевание почек, связанное с пурпурой Геноха-Шенлейна.
Местное изъязвление в результате кожного васкулита мелких сосудов может привести к:
Как диагностируется кожный васкулит мелких сосудов?
Клинический диагноз острого кожного васкулита мелких сосудов обычно прост.
Тщательный анамнез и обследование необходимы, чтобы определить, ограничены ли симптомы и признаки кожными покровами или могут иметь место системное поражение, и установить причину.
Кожный васкулит мелких сосудов подтверждается пункционной биопсией 4 мм ранней пурпурной папулы, в идеале присутствующей в течение 24–48 часов.Гистопатология выявляет нейтрофилы вокруг артериол и венул, а также фибриноидный некроз (фибрин внутри или внутри стенки сосуда). Могут быть экстравазированные эритроциты, лейкоцитоклаз (разрушенные нейтрофилы в стенке сосуда) и признаки основного заболевания.
Прямая иммунофлюоресценция (DIF) очага возрастом менее 24 часов часто выявляет иммуноглобулины и комплемент.
Скрининговые тесты необходимы для выявления любой первопричины и определения степени поражения внутренних органов.Об этом могут свидетельствовать анамнез и симптомы. Пациенты должны иметь:
- Общий анализ мочи, поиск белка, крови и клубочковых цилиндров
- Общий анализ крови, функции печени и почек
Дополнительные тесты могут включать:
- Антиядерные антитела (ANA), профиль экстрагируемого ядерного антигена (ENA)
- Антистрептококковые антитела, вирус иммунодефицита человека (ВИЧ), серология на гепатиты B и C
- Уровни комплемента в сыворотке
- Электрофорез белков и иммуноглобулинов
- Криоглобулины
- Антинейтрофильные цитоплазматические антитела (ANCA)
- Рентген грудной клетки, если симптомы указывают на заболевание легких
Если начальный экран указывает на отклонение от нормы или есть клиническое подозрение на более распространенный васкулитный процесс, потребуются дальнейшие исследования.Большинство пациентов с пальпируемой пурпурой имеют первичный кожный васкулит мелких сосудов, и, несмотря на обширные исследования, первопричина не обнаружена.
Как лечится кожный васкулит мелких сосудов?
У большинства пациентов с первым эпизодом острого кожного васкулита мелких сосудов необходимы общие меры, чтобы пациент чувствовал себя комфортно до тех пор, пока сыпь не исчезнет спонтанно.
- Если обнаружена основная причина, удалите пусковой механизм (например, отмените прием препарата) и вылечите связанное заболевание (я)
- Отдых — упражнения часто вызывают новые поражения
- Применить компрессию и приподнять пораженную конечность (и)
- Используйте простые анальгетики и НПВП от боли
- Защитить нежную кожу от травм
- Применять смягчающие средства для снятия сухости и зуда
- Язвы платья
- Лечить вторичную бактериальную инфекцию
Тяжелый, рецидивирующий или хронический кожный васкулит мелких сосудов
Лекарства, используемые для лечения кожного васкулита, не подвергались рандомизированным испытаниям.Их рекомендуют при остром васкулите с изъязвлением, а также при симптоматическом рецидиве или хроническом заболевании. К ним относятся:
Другие методы лечения, которые, как сообщается, были эффективными, по крайней мере, в некоторых случаях, включают:
Если кожный васкулит является проявлением системного васкулита, требуется лечение системного заболевания.
Как можно предотвратить кожный васкулит мелких сосудов?
Обострения кожного васкулита мелких сосудов можно минимизировать путем покоя, сжатия и подъема голеней.
После того, как лекарство определено как причина васкулита мелких сосудов, пациенту следует избегать его на протяжении всей жизни. Обычно невозможно предотвратить другие формы васкулита.
Каковы перспективы васкулита мелких сосудов?
Идиопатический / первичный кожный васкулит мелких сосудов проходит самостоятельно. Большинство случаев разрешаются в течение недель или месяцев. Если причиной является основное заболевание, васкулит может рецидивировать с различными интервалами после первоначального приступа.
Оранжево-коричневое обесцвечивание кожи из-за отложения гемосидерина обычно сохраняется в течение недель или месяцев после того, как воспалительное заболевание проходит.
Прогноз системного васкулита зависит от тяжести поражения других органов. Если васкулит поражает почки, легкие или мозг, это может быть опасно для жизни.
Кожный васкулит | DermNet NZ
Автор: д-р Эми Стэнвей, регистратор дерматологии, больница Вайкато, Гамильтон, Новая Зеландия, 2003 г. Обновлено A / Prof Amanda Oakley, январь 2016 г.
Что такое кожный васкулит?
Кожный васкулит — это группа заболеваний, при которых в коже появляются воспаленные кровеносные сосуды.Они могут включать капилляры, венулы, артериолы и лимфатические сосуды.
- Кожный васкулит имеет несколько различных причин
- Существует большое количество разнообразных клинических проявлений.
- Это связано с системным васкулитом у меньшинства пациентов
В большинстве случаев первопричина не обнаруживается, и болезнь проходит самостоятельно.
Классификация кожного васкулита
Капиллярит
- Прогрессирующая пигментная пурпура: наиболее частая форма капиллярита
- Зудящая пурпура
- Пигментный пурпурный лихеноидный дерматоз
- Кольцевидная пурпура телеангиэктод
- Капиллярит в связи с контактной аллергией
- Золотой лишай
Васкулит мелких сосудов
Васкулит средних сосудов
Васкулит крупных сосудов
Кто болеет кожным васкулитом?
Кожный васкулит может поражать людей любого возраста и расы.Некоторые типы васкулита имеют склонность к определенным возрастным группам.
Что вызывает васкулит?
Множество различных поражений могут вызывать идентичный воспалительный ответ в стенке кровеносного сосуда. Предлагаются три основных механизма.
- Прямое повреждение стенки сосуда бактериями или вирусами
- Непрямое повреждение активацией антител
- Косвенное повреждение через активацию комплемента, группы белков в крови и тканевых жидкостях, которые атакуют инфекции и инородные тела.
Каковы клинические признаки васкулита?
Клиническая картина кожного васкулита в основном зависит от размера воспаленного кровеносного сосуда.
- Капиллярит представляет собой пигментную пурпуру, характеризующуюся исчезновением петехий с отложением гемосидерина.
- Васкулит мелких сосудов характеризуется пальпируемой пурпурой.
- Васкулит средних сосудов связан с узелками и сетчатым ливедо.
- Васкулит крупных сосудов редко проявляется кожными изменениями.
Кожный васкулит
Другие изображения кожного васкулита …
Как диагностируется кожный васкулит?
Диагноз васкулита часто можно поставить на основании его внешнего вида без каких-либо дополнительных анализов. Иногда для подтверждения диагноза выполняется биопсия кожи, но это редко объясняет, что его вызвало, поскольку васкулит является общей конечной точкой многих различных событий.
Скрининговые тесты необходимы в большинстве случаев васкулита для выявления основной причины и определения степени поражения внутренних органов.
Как лечить васкулит?
Лечение зависит от тяжести заболевания и может включать общие меры, системные кортикостероиды и иммуномодуляторы.
Если кожный васкулит является проявлением системного васкулита, требуется лечение системного заболевания.
Каковы прогнозы кожного васкулита?
Васкулит, ограниченный кожным покровом, имеет хороший прогноз, и в большинстве случаев он разрешается в течение недель или месяцев.Васкулит может рецидивировать с разной периодичностью после первоначального приступа.
Прогноз системного васкулита зависит от тяжести поражения других органов. Если васкулит поражает почки, легкие или мозг, это может быть опасно для жизни.
Кожный васкулит — NORD (Национальная организация по редким заболеваниям)
УЧЕБНИКИ
Beers MH, Berkow R., eds. Руководство Merck, 17-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 1999: 437-38; 930.
Берков Р., изд. Руководство Merck — домашнее издание, 2-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 2003: 386-91.
Райан Т.Дж. Кожный васкулит. В: Champion RH, Burton JL, Ebling FJG. Ред. Учебник дерматологии. 5-е изд. Научные публикации Блэквелла. Лондон, Великобритания; 1992: 1893-961.
СТАТЬИ ИЗ ЖУРНАЛА
Ляо Й.Х., Су Ю.В., Цай В. и др. Связь кожно-некротического эозинофильного вакулита и тромбоза глубоких вен с гиперэозинофильным синдромом.Arch Dermatol. 2004; 141: 1051-53.
Manoharan S, Muir J. Васкулит желчного пузыря, связанный с кожным лейкоцитокластическим васкулитом. Australas J Dermatol. 2004; 45: 216-19.
Calamia KT, Балабанова М. Васкулит при системной красной волчанке. Clin Dermatol. 2004; 22: 148-56.
Ramos-casals M, Anaya JM, Garcia-Carrasco M, et al. Кожный васкулит при первичном синдроме Шегрена: классификация и клиническое значение 52 пациентов. Медицина (Балтимор). 2004; 83: 96-106.
Willcocks L, Chelliah G, BrownR и др. Кожный васкулит — случай лапаротомии. J Rheumatol. 2003; 30: 1621-23.
Heron E, Fiessinger JN, Guillven L. Узелковый полиартериит, проявляющийся как острая ишемия ноги. J Rheumatol. 2003; 30: 1344-46.
ИЗ ИНТЕРНЕТА
Чанг Л., Фиорентино Д. Кожный васцилит. Энциклопедия Orphanet, март 2005 г. 14 стр.
www.orpha.net/patho/GB/ik-cutaneous-vasculitis.pdf
Чанг Л., Фиорентино Д. Кожный васцилит.Сиротка. Март 2005. 2 стр.
www.orpha.net//consor/chi-bin/OC_Exp.php?Lng=GB&Expert=889
Кожный васкулит. DermNet NZ. nd. 5стр.
www.dermnetnz.org/vascular/vasculitis.htm
Роан Д.В., Григер Д.Р. Подход к диагностике и начальному лечению системного васкулита. Американский семейный врач. 1991; 60: 14 с.
www.aafp.org/afp/991001ap/1421.html
Васкулит — NHS
Васкулит — это воспаление кровеносных сосудов.
Воспаление — это естественная реакция вашей иммунной системы на травму или инфекцию. Это вызывает отек и помогает организму бороться с микробами.
Но при васкулите иммунная система по какой-то причине атакует здоровые кровеносные сосуды, заставляя их опухать и сужаться.
Это может быть вызвано инфекцией или лекарством, хотя часто причина неизвестна.
Васкулит может варьироваться от незначительной проблемы, которая затрагивает только кожу, до более серьезного заболевания, вызывающего проблемы с такими органами, как сердце или почки.
Есть много типов васкулита. Остальная часть этой страницы обсуждает ряд потенциальных причин.
Информация:Консультации по коронавирусу
Получите консультацию по коронавирусу и васкулиту от Vasculitis UK
Эозинофильный гранулематоз с полиангиитом (синдром Чарджа-Стросса)
Эозинофильный гранулематоз с полиангиитом, также называемый синдромом Чарджа-Стросса, представляет собой тип васкулита, который в основном поражает взрослых в возрасте от 30 до 45 лет.
Это может вызвать:
Он также может поражать нервы, вызывая слабость, булавы и иглы или онемение, а иногда и повреждение почек или сердечной мышцы.
Обычно лечат стероидными препаратами.
На веб-сайте Vasculitis UK можно найти дополнительную информацию об эозинофильном гранулематозе с полиангиитом.
Гигантоклеточный артериит (височный артериит)
Гигантоклеточный артериит — это тип васкулита, который часто поражает артерии головы и шеи.
Чаще всего встречается у взрослых старше 50 лет.
Иногда его называют височным артериитом, потому что часто поражаются артерии вокруг висков.
Это может вызвать:
Также часто встречается вместе с ревматической полимиалгией.
Основное лечение — стероидные препараты.
Узнайте больше о гигантоклеточном артериите
Гранулематоз с полиангиитом (гранулематоз Вегенера)
Гранулематоз с полиангиитом, также называемый гранулематозом Вегенера, представляет собой тип васкулита, который в основном поражает кровеносные сосуды носа, носовых пазух, ушей, легких и почек.
В основном поражает людей среднего и пожилого возраста.
Это может вызвать:
Это серьезное заболевание, которое может привести к летальному исходу, если его не лечить, поскольку оно может привести к отказу органов.
Обычно лечат стероидными препаратами или другими лекарствами, снижающими активность иммунной системы.
Узнайте больше о гранулематозе с полиангиитом
Пурпура Геноха-Шенлейна
Пурпура Геноха-Шенлейна — редкий тип васкулита, который обычно возникает у детей и может поражать кожу, почки или кишечник.
Считается, что его срабатывает реакция организма на инфекцию.
Это может вызвать:
Обычно это не серьезно и имеет тенденцию к выздоровлению без лечения.
Узнайте больше о пурпуре Шенлейн-Геноха
Болезнь Кавасаки
Болезнь Кавасаки — это заболевание, которое в основном поражает детей в возрасте до 5 лет.
Характерными симптомами являются высокая температура, которая сохраняется в течение 5 дней и более, с:
- сыпью
- опухшими железами в шея
- сухие, потрескавшиеся губы
- красные пальцы рук или ног
- красные глаза
Внутривенный иммуноглобулин (ВВИГ), раствор антител и аспирин — два основных лекарства, используемых для лечения болезни Кавасаки.
Аспирин обычно не рекомендуется детям младше 16 лет, поэтому не давайте аспирин своему ребенку, если его врач не посоветовал.
Узнайте больше о болезни Кавасаки
Микроскопический полиангиит
Микроскопический полиангиит — это редкий и потенциально серьезный долгосрочный тип васкулита, который чаще всего развивается у людей среднего возраста.
Может поражать любой орган, но особенно поражает легкие, почки и нервы.
Может вызвать:
Обычно лечат стероидными препаратами или другими лекарствами, снижающими активность иммунной системы.
На веб-сайте Vasculitis UK можно найти дополнительную информацию о микроскопическом полиангиите.
Узелковый полиартериит
Узелковый полиартериит — это редкий тип васкулита, который особенно поражает артерии, кровоснабжающие кишечник, почки и нервы.
Имеет тенденцию развиваться в детстве или у людей среднего возраста.
Иногда это может быть вызвано инфекцией, например гепатитом B, но точная причина неизвестна.
Это может вызвать:
Это может быть очень серьезным, если не лечить. Основное лечение — стероидные препараты, а иногда и другие лекарства, снижающие активность иммунной системы.
На веб-сайте Vasculitis UK можно найти дополнительную информацию об узелковом полиартериите.
Ревматическая полимиалгия
Ревматическая полимиалгия — это тип васкулита, который тесно связан с гигантоклеточным артериитом.
Это чаще встречается у взрослых старше 50 лет и чаще встречается у женщин, чем у мужчин.
Может вызывать:
- боль и скованность в плечах, шее и бедрах, которые часто усиливаются после пробуждения
- высокая температура
- крайняя усталость
- потеря аппетита и потеря веса
- депрессия
Основное лечение — стероидные препараты, которые обычно используются в более низких дозах, чем при гигантоклеточном артериите.
Узнайте больше о ревматической полимиалгии
Артериит Такаясу
Артериит Такаясу — это разновидность васкулита, поражающая в основном молодых женщин.Это очень редко в Великобритании.
Поражает главную артерию, идущую от сердца, а также главные артерии, отходящие от нее.
Это может вызвать:
Лечение обычно проводится стероидными препаратами.
На веб-сайте Vasculitis UK можно найти дополнительную информацию об артериите Такаясу.
Другие типы васкулита
Болезнь Бехчета
Болезнь Бехчета обычно вызывает язвы во рту и гениталиях и чаще встречается у людей из Греции, Турции, Ближнего Востока, Китая и Японии.
Болезнь Бюргера
Болезнь Бюргера поражает кровеносные сосуды ног и рук, что приводит к снижению притока крови к рукам и ступням. Это тесно связано с курением.
Синдром Когана
Синдром Когана — воспаление кровеносных сосудов внутреннего уха и глаз.
Криоглобулин-ассоциированный васкулит
Криоглобулин-ассоциированный васкулит связан с белками крови, называемыми криоглобулинами, и может возникнуть после инфекции гепатита С.
Вызывает сыпь на нижних конечностях, боли в суставах, повреждение нервов, боли в животе (животе) и проблемы с почками.
Гиперчувствительный васкулит
Гиперчувствительный васкулит обычно вызывается реакцией на лекарство, например нестероидные противовоспалительные препараты (НПВП) или определенные антибиотики, и вызывает временную сыпь.
Первичный ангиит центральной нервной системы
Первичный ангиит центральной нервной системы — это воспаление кровеносных сосудов головного мозга.
Ревматоидный васкулит
Ревматоидный васкулит — это васкулит, связанный с ревматоидным артритом.
Последняя проверка страницы: 13 июня 2019 г.
Срок следующей проверки: 13 июня 2022 г.


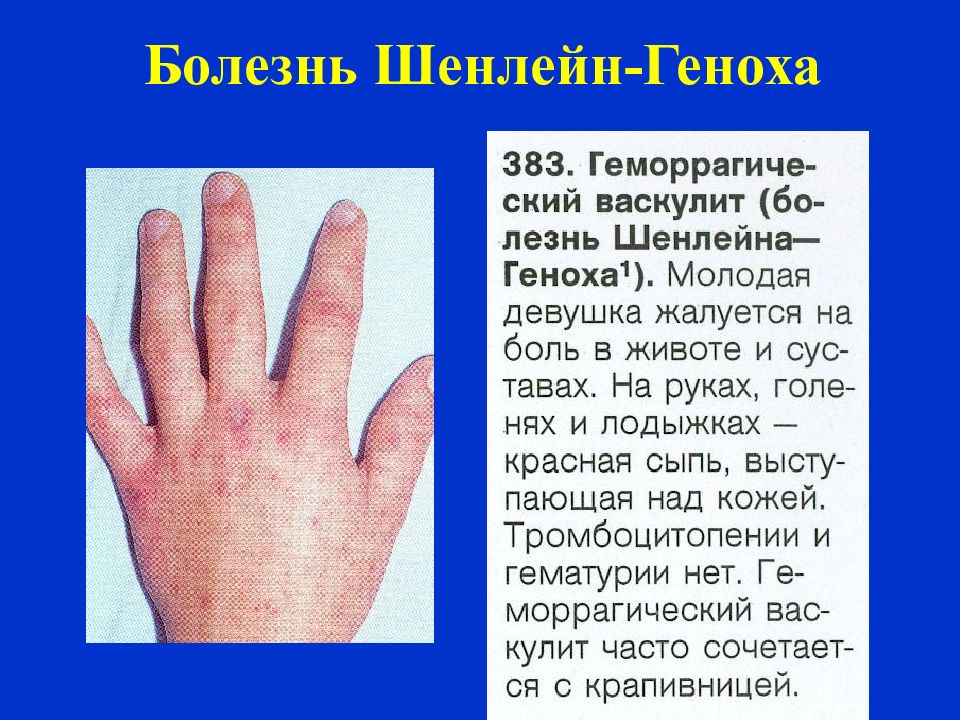


 Brogan. Vasculitis in children // Nephrology Dialysis Transplantation, Volume 30, Issue suppl_1, 1 April 2015, Pages i94–i103.
Brogan. Vasculitis in children // Nephrology Dialysis Transplantation, Volume 30, Issue suppl_1, 1 April 2015, Pages i94–i103. Наиболее часто кожная форма болезни развивается по причине наследственной предрасположенности, инфекции и аллергии;
Наиболее часто кожная форма болезни развивается по причине наследственной предрасположенности, инфекции и аллергии; Боли напоминают схватки и уменьшаются при принятии коленно-локтевой позы. Иногда к симптомам геморрагического васкулита добавляются рвота и жидкий стул с примесями крови или слизи. Но спустя несколько дней симптомы острой боли пройдут самостоятельно.
Боли напоминают схватки и уменьшаются при принятии коленно-локтевой позы. Иногда к симптомам геморрагического васкулита добавляются рвота и жидкий стул с примесями крови или слизи. Но спустя несколько дней симптомы острой боли пройдут самостоятельно.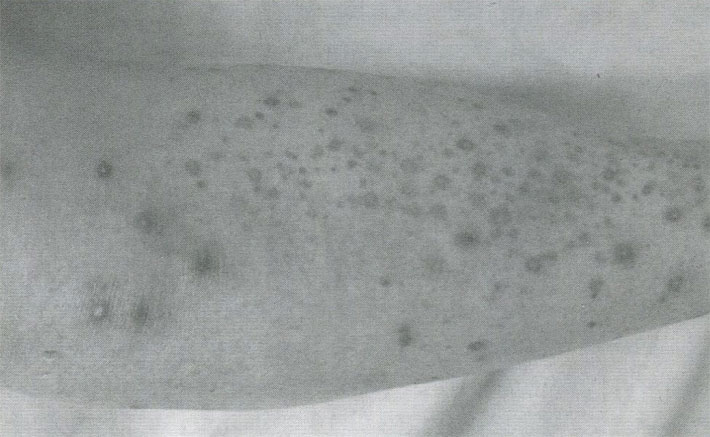 Тогда время лечения заметно сократится.
Тогда время лечения заметно сократится.