Желудочковая экстрасистолия у детей | Симптомы и лечение желудочковой экстрасистолии у детей
Симптомы и диагностика желудочковой экстрасистолии
В большинстве случаев идиопатическая желудочковая экстрасистолия протекает бессимптомно. Около 15% детей старшего возраста с частой желудочковой экстрасистолией описывают «перебои» или «провалы», «пропущенные удары» в сердечном ритме. Среди других симптомов — жалобы астеновегетативного характера, отражающие дисфункцию симпатического или парасимпатического отдела вегетативной нервной системы (быстрая утомляемость, нарушения сна, головные боли, внезапные приступы слабости, головокружения, плохая переносимость транспорта, кардиалгии). При желудочковой экстрасистолии, развившейся на фоне органической патологии сердца, выраженность клинических симптомов зависит от основного заболевания. Электрокардиографические критерии желудочковой экстрасистолии — наличие преждевременных сокращений желудочков с деформированным широким комплексом QRS (более 60 мс у детей до 1 года, более 90 мс у детей от 1 года до 3 лет, более 100 мс у детей 3-10 лет, более 120 мс у детей старше 10 лет), резко отличающимся по морфологии от основного синусового ритма. Зубцы
Топическую неинвазивную диагностику желудочковой экстрасистолии по данным ЭКГ проводят на основании ряда алгоритмов. Правожелудочковые экстрасистолы характеризуются морфологией желудочкового комплекса по типу блокады левой ножки пучка Гиса, левожелудочковые — по типу блокады правой ножки пучка Гиса. Это правило имеет исключения, обусловленные тем, что данные ЭКГ отражают в большей степени субэпикардиальные электрофизиологические процессы, а экстрасистолы, исходящие из зон, расположенных эндокардиально, могут изменять свою морфологию. преодолевая значительное расстояние от эндокарда к эпикарду. Наиболее неблагоприятны нагрузочные (симпатозависимые), а также ранние и сверхранние желудочковые экстрасистолии, накладывающиеся на нисходящее колено зубца Т, его вершину или восходящее колено, иногда на конец сегмента ST предшествующего нормального комплекса QRS.
Учитывая тот факт, что не каждый вид экстрасистолии свидетельствует о вегетативной дистонии, всем больным с экстрасистолией следует проводить ЭКГ-запись в покое и при нагрузках с консультацией кардиолога. В клинической практике экстрасистолия, как правило, выявляется случайно — при осмотре во время респираторного заболевания или вскоре после него. По-видимому, это связано с гиперактивностью трофотропных аппаратов в ранний период рековалесценции, когда преобладает тонус вагуса, на фоне снижения активности симпатоадреналовых механизмов. Иногда дети сами активно жалуются на «удары» в грудной клетке, отмечают нарушения ритма сердца, но это в большей мере относится к старшей возрастной группе. В целом жалобы, связанные с экстрасистолией или проявлениями нарушения гемодинамики, отсутствуют. Такие проявления, как головокружение, слабость, отмечаются лишь при экстрасистолической аритмии на фоне тяжелого поражения сердца с расстройством общей гемодинамики.
Дети с экстрасистолией в структуре вегетативной дистонии предъявляют жалобы традиционного свойства — на повышенную утомляемость, раздражительность, головокружение, периодическую головную боль и пр. Анализ истории жизни этих детей показывает, что у 2/3 детей с экстрасистолией отмечалась патология пре- и перинатального периода. Роль очагов хронической инфекции, в частности хронического тонзиллита, в генезе экстрасистолии, как показано в последние годы, явно преувеличена. Даже тонзиллэктомия не избавляет детей от этой аритмии, что подтверждает лишь предиспозиционную роль этого вида патологии. По своему физическому развитию дети с экстрасистолией не отличаются от сверстников. Поэтому клиническая оценка экстрасистолии должна проводиться обязательно комплексно, при учете жалоб, анамнеза, состояния сердечно-сосудистой, центральной и вегетативной нервной систем.
Важной чертой экстрасистолии при вегетативной дистонии является урежение частоты экстрасистол в ортоположении, при физических нагрузках (велоэргометрия), при пробе с атропином, что подтверждает зависимость аритмии от состояния парасимпатического отдела ВНС (так называемые лабильные экстрасистолы покоя). Кардиологи делят экстрасистолы на редкие (до 5 в 1 мин), средней частоты (6-15 в 1 мин), частые (более 15 экстрасистолических комплексов в 1 мин). Принято подсчитывать экстрасистолы на 100 комплексов QRS; частыми считаются составляющие более 10%. При использовании суточного мониторирования ритма сердца отмечается четкая связь частоты экстрасистол с функциональными состояниями детского организма — урежение экстрасистол в период максимальной активности, игры; учащение — в период относительного покоя, в глубоких стадиях сна.
В вегетативной нервной системе, оцениваемой на основании традиционных критериев, у детей с экстрасистолией отмечается преобладание парасимпатического отдела — ваготония — или имеется дистония с превалированием ваготонических признаков (мраморность кожи, повышенное потоотделение, разлитой, красный, возвышающийся дермографизм и др.). Эти дети часто страдают вестибулопатией, повышенной метеозависимостью и метеотропностью. У них имеются другие висцеровегетативные проявления — ночной энурез, дискинезии желчевыводящих путей, явления гастродуоденита.
Вегетативная реактивность в большинстве случаев повышенная — гиперсимпатикотоническая. Дети с вегетативной дистонией и экстрасистолией, как правило, имеют недостаточное вегетативное обеспечение деятельности (гипердиастолический, асимпатико-тонический варианты клиноортопробы регистрируются у 2/3 детей). Проведение велоэргометрической нагрузки подтверждает неадекватность реакций сердечно-сосудистой системы, что проявляется учащением пульса при недостаточном повышении артериального давления (у здоровых пропорционально учащению ЧСС увеличивается систолическое артериальное давление), у больных снижена физическая работоспособность и толерантность к нагрузке. Эти данные подтверждают функциональную недостаточность эрготропных аппаратов вегетативной нервной системы, проявляющуюся дезадаптивными реакциями симпатического отдела.
Исследование ЦНС детей с экстрасистолией выявляет негрубую резидуальную симптоматику в виде отдельных микроорганических знаков. Их сочетание с гипертензионно-гидроцефальным синдромом, диагностируемым по краниограммам и эхоэнцефалоскопически, свидетельствует о резидуальном характере органической церебральной недостаточности, являющейся результатом неблагоприятного течения беременности, родов. Анализ состояния неспецифических систем головного мозга детей с экстрасистолией, проводимой полиграфическим методом в разных функциональных состояниях, показывает дисфункцию структур лимбико-ретикулярного комплекса, проявляющуюся недостаточностью активирующих и преобладанием дезактивирующих (ингибиторных) аппаратов. Церебральные изменения больше выражены при правожелудочковых экстрасистолах с аберрантным комплексом
В психологическом аспекте эта категория больных была в значительной мере сходна с детьми, имеющими артериальную гипотензию. Вместе с тем значительно мягче выражены тревожные и депрессивные нарушения при экстрасистолии, меньше ипохондрическая фиксация на состоянии собственного здоровья. Следует отметить, что, несмотря на эмоциональную лабильность и высокий уровень нейротизма, дети с экстрасистолией хорошо успевали в школе, количество интерперсональных конфликтов у них было значительно меньше, чем при других видах аритмий.
Желудочковая экстрасистолия у детей: классификация, принципы наблюдения и лечения | #01/18
Желудочковая экстрасистолия (ЖЭС) — это одно из наиболее частых нарушений ритма сердца во всех возрастных группах детей, особенно у подростков. Однако частая ЖЭС и ее «сложные» формы: бигеминия, парная, полиморфная ЖЭС, пробежки неустойчивой желудочковой тахикардии (до 3 комплексов QRS) встречаются редко [1–3].Желудочковая экстрасистола — это преждевременное по отношению к основному желудочковому ритму возбуждение сердца, исходящее из источника, расположенного ниже разветвления пучка Гиса (ножки пучка Гиса, волокна Пуркинье, миокард желудочков). Желудочковая экстрасистолия — это повторяющиеся желудочковые экстрасистолы.
КОД ПО МКБ-10: I49.3 Преждевременная деполяризация желудочков.
Классификация ЖЭС строится на основании различных характеристик желудочковых экстрасистол, в первую очередь электрокардиографических, которые используются в формировании диагноза:
1. По наличию заболеваний сердца:
1.1. Органическая.
1.2. Идиопатическая.
2. По частоте:
2.1. Редкая.
2.2. Частая.
3. По циркадной представленности:
3.1. Дневная.
3.2. Ночная.
3.3. Смешанная.
4. По плотности:
4.1. Одиночная.
4.2. Парная (спаренная).
4.3. Три подряд (неустойчивая желудочковая тахикардия).
5. По периодичности:
5.1. Спорадическая.
5.2. Регулярная, аллоритмия (бигеминия — экстрасистола после каждого основного комплекса, тригеминия — экстрасистола после каждых двух основных комплексов, квадригеминия — после каждых трех и т. д.).
6. По форме комплекса QRS:
6.1. Мономорфная (одной формы).
6.2. Политопная (разной формы).
7. По количеству очагов возникновения:
7.1. Монотопная (из одного источника).
7.2. Политопная (из нескольких источников).
8. По времени появления экстрасистол в диастоле:
8.1. Сверхранняя (восходящее колено зубца Т).
8.3. Поздняя (за зубцом Т).
9. По отношению к основному ритму:
9.1. С полной компенсаторной паузой.
9.2. С неполной компенсаторной паузой.
9.3. С угнетением синусового узла.
9.4. Интерполированная (вставочная).
10. По анатомической локализации источника:
10.1. Правожелудочковая (из выходного тракта, верхушки, свободной стенки и т. д.).
10.2. Левожелудочковая.
10.3. Субэндокардиальная.
10.4. Субэпикардиальная.
У детей раннего возраста следует оценивать частоту ЖЭС в процентах от суточного ритма из-за высокой частоты сердечных сокращений базового ритма, у подростков количественная оценка ЖЭС примерно соответствует процентной составляющей от суточного ритма. Частой ЖЭС считают представленность аритмии на уровне более 5–7% от суточного ритма. В большинстве случаев у детей ЖЭС не связана с заболеваниями сердца, т. е. является «идиопатической». Критериями хорошего прогноза клинического течения ЖЭС у детей являются: отсутствие органических заболеваний сердца, отсутствие случаев внезапной сердечной смерти (ВCC) в семье, отсутствие жалоб, редкая ЖЭС, мономорфная ЖЭС, исчезновение ЖЭС на фоне физической нагрузки. При наличии у ребенка с ЖЭС структурных аномалий сердца и заболеваний миокарда прогноз значительно ухудшается. У детей с идиопатической ЖЭС не доказан риск возникновения желудочковой тахикардии (ЖТ) и риск ВСС, даже при наличии «сложных» форм ЖЭС. Однако не исключено изначальное совместное существование ЖЭС и ЖТ, поэтому одним из важных моментов обследования ребенка с ЖЭС является исключение наличия ЖТ, особенно у детей с такими жалобами, как внезапное ухудшение самочувствия, эпизоды головокружения, обмороки.
В клинической практике часто используют классификацию ЖЭС, предложенную B. Lown и M. Wolf в 1971 г. Следует учитывать, что данная градация ЖЭС была разработана для пациентов с острым инфарктом миокарда. Подразумевалось, что чем выше класс ЖЭС, тем выше риск возникновения фатальных желудочковых аритмий у данных пациентов, поэтому самой опасной была признана ранняя ЖЭС, способная вызвать ЖТ и фибрилляцию желудочков в остром периоде инфаркта миокарда. Для пациентов без острой ишемии миокарда, тем более у детей с идиопатической ЖЭС, ранние желудочковые экстрасистолы не имеют столь важного прогностического значения. Поэтому для детей более предпочтительной выглядит модификация данной классификации по M. Ryan (1975).
Подходы к лечению ребенка с ЖЭС строятся на оценке опасности нарушения ритма сердца и имеющихся жалоб пациента. Дети даже с частой ЖЭС редко жалуются на перебои в работе сердца. Врач отмечает нерегулярный пульс и аритмию при аускультации сердца. ЖЭС нарушает правильность сердечного ритма из-за преждевременности сокращений желудочков и постэкстрасистолических пауз.
Серьезной угрозой частой идиопатической ЖЭС считается возможность развития аритмогенной кардиомиопатии, что наблюдается крайне редко. Динамическое наблюдение за детьми с ЖЭС, проведение контрольной эхокардиографии 1–2 раза в год позволяют контролировать изменения размеров сердца и сократительной способности миокарда, вовремя назначать лечение. Причинами развития аритмогенной кардиомиопатии, связанной с ЖЭС, может быть ряд факторов: гемодинамическая неполноценность ЖЭС из-за укорочения времени диастолического наполнения желудочков, снижения ударного объема и нарушения перфузии миокарда, желудочковая диссинхрония из-за неправильной последовательности возбуждения миокарда, ремоделирование сердца в результате нарушения ионного обмена в кардиомиоцитах [4–5]. Угроза развития аритмогенной кардиомиопатии повышается при очень частой ЖЭС, когда ее представленность превышает 20–25% от суточного ритма, когда имеются «сложные» формы данной аритмии, например, длительная бигеминия, частые пробежки неустойчивой ЖТ.
В большинстве случаев идиопатическая ЖЭС не требует назначения антиаритмической терапии (ААТ). Ребенок с ЖЭС нуждается в первую очередь в наблюдении, лечении хронических заболеваний, в особенности патологии желудочно-кишечного тракта, ЛОР-органов, нервной системы, опорно-двигательного аппарата. Необходимо нормализовать режим дня, сна, отдыха ребенка, исключить стимуляторы (крепкий чай, кофе, энергетики и т. д.). При гипокалиемии хороший эффект можно ожидать от препаратов калия. Показана витаминотерапия с макро- и микроэлементами.
По нашему опыту, наиболее часто антиаритмическая терапия требуется детям с частой идиопатической ЖЭС (обычно более 20% в сутки) с выявленными признаками снижения сократительной способности миокарда и/или расширения камер сердца, т. е. с начальными признаками аритмогенной кардиомиопатии. При устойчивом характере ЖЭС, неэффективности ААТ рассматривается вопрос о проведении радиочастотной аблации (РЧА) источника ЖЭС. Такое представление соответствует национальным и международным рекомендациям [1, 6, 7]. В подробном документе о лечении желудочковых аритмий у детей без заболеваний сердца, разработанном совместно специалистами Общества детской и врожденной электрофизиологии (Pediatric and congenitalelectrophysiology society, PACES) и Общества нарушений сердечного ритма (Heart Rhythm Society, HRS), одобренном Американским колледжем кардиологов (American College of Cardiology, ACC) и Американской академией педиатрии (American Academy of Pediatrics, ААP), предложен следующий алгоритм выбора метода лечения [6]:
Показания класса I:
- Пациенты с бессимптомной частой ЖЭС или ускоренным идиовентрикулярным ритмом, с нормальной сократительной способностью миокарда нуждаются в проведении комплексного обследования, в медикаментозной терапии не нуждаются.
- У детей с частой ЖЭС, осложненной развитием аритмогенной дисфункцией миокарда, следует рассмотреть вопрос об ААТ или РЧА.
Показания класса IIА:
При наличии у пациента симптомов заболевания, которые коррелируют с частой ЖЭС или ускоренным идиовентрикулярным ритмом, следует рассмотреть вопрос об антиаритмической терапии β-адреноблокаторами или проведении РЧА источника аритмии.
Имеется ряд принципиальных моментов при назначении ААТ у детей. Назначение препарата, подбор дозы осуществляются под контролем ЭКГ. ААТ считается эффективной при уменьшении представленности ЖЭС более чем на 50%, парной ЖЭС более чем на 90%, отсутствии пробежек ЖТ. Препаратом первой линии является пропранолол, он наиболее эффективен при дневной ЖЭС, особенно связанной с физической нагрузкой. Препаратами второй линии являются блокаторы натриевых каналов IС класса (пропафенон, аллапинин), их назначать рекомендуется только в стационаре из-за возможного проаритмогенного эффекта. Аллапинин может быть выбран при сочетании брадикардии и ЖЭС. Амиодарон детям с идиопатической ЖЭС обычно не рекомендуется, при выборе между данным препаратом III класса и возможностью проведения РЧА большинство специалистов в настоящее время выбирают интервенционный вариант лечения как радикальный и более эффективный, чем ААТ. При назначении ААТ следует помнить, что побочные и проаритмогенные эффекты препаратов могут быть значительно опасней, чем ЖЭС, поэтому лечение должно проводиться строго по имеющимся рекомендациям.
Препараты и дозы для ААТ у детей с ЖЭС:
- Пропранолол (Индерал, Анаприлин, Обзидан), неселективный β-адреноблокатор (II класс антиаритмических препаратов). Суточная доза — 1–4 мг/кг/сут (2–4 раза в день).
- Пропафенон (Ритмонорм, Пропанорм), блокатор натриевых каналов (IС класс). Суточная доза — 7–15 мг/кг/сут (3 раза в день).
- Аллапинин (IС класс). Суточная доза — 1 мг/кг/сут (3 раза в день).
- Амиодарон, блокатор калиевых каналов (III класс). Суточная доза: доза насыщения — 10 мг/кг/сут (2 раза в день) — 10 дней. Поддерживающая доза — 5 мг/кг/сут.
- Соталол (Соталекс) (III класс). Суточная доза — 1–4 мг/кг/сут (2 раза в день).
У детей с ЖЭС на фоне патологии сердца показано лечение основного заболевания, коррекция метаболических нарушений в миокарде. При частой ЖЭС, рефрактерной к ААТ, осложненной развитием аритмогенной кардиомиопатии, целесообразно рассмотреть вопрос о проведении РЧА. Имеются следующие международные рекомендации по проведению РЧА у детей с желудочковыми аритмиями [6]:
Показания класса I:
Наличие аритмогенной дисфункции миокарда, развившейся на фоне частой ЖЭС. РЧА может быть проведена при неэффективности ААТ либо может быть первой линией терапии.
Показания класса IIА:
Наличие симптомов заболевания, которые коррелируют с частой ЖЭС или ускоренным идиовентрикулярным ритмом.
Класс III (противопоказания):
- Бессимптомная ЖЭС, когда не прогнозируется развитие аритмогенной дисфункции миокарда.
- ЖЭС, обусловленная преходящими причинами: острый миокардит, токсическое влияние медикаментов и т. д.
Таким образом, в большинстве случаев идиопатическая желудочковая экстрасистолия у детей имеет благоприятное течение и не требует антиаритмической терапии. В тех редких случаях, когда частая желудочковая экстрасистолия носит устойчивый характер, плохо переносится ребенком или приводит к развитию аритмогенной кардиомиопатии, приходится прибегать к назначению антиаритмической терапии, которая требует настороженности врача в отношении побочных и проаритмогенных эффектов препаратов. Еще в более редких случаях детям с желудочковой экстрасистолией требуется проведение радиочастотной аблации источника аритмии, что является более эффективным методом лечения, чем антиаритмическая терапия, но имеются риск осложнений из-за инвазивности процедуры и возрастные ограничения по проведению у детей первых лет жизни.
Литература
- Клинические рекомендации по детской кардиологии и ревматологии / Под ред. проф. М. А. Школьниковой, проф. Е. А. Алексеевой. М., 2011. 503 с.
- Воробьев А. С. Электрокардиография. СПб: СпецЛит, 2011. 456 с.
- Макаров Л. М., Комолятова В. Н., Зевальд С. В. и др. Холтеровское мониторирование у здоровых детей первых дней жизни // Кардиология. 2009; 49 (10): 27–30.
- Молочникова К. Б., Кручина Т. К., Новик Г. А., Гордеев О. Л., Егоров Д. Ф. Идиопатическая желудочковая экстрасистолия у детей: факторы, определяющие прогноз заболевания // Вестник аритмологии. 2017; 88: 52–56.
- Dabbagh G. S., Bogun F. Predictors and Therapy of Cardiomyopathy Caused by Frequent Ventricular Ectopy // Curr Cardiol Rep. 2017 Sep; 19 (9): 80.
- Crosson J. E., Callans D. J., Bradley D. J. et.al. PACES/HRS Expert Consensus Statement on the Evaluation and Management of Ventricular Arrhythmias in the Child With a Structurally Normal Heart // Heart Rhythm. 2014; 11 (9): e55–78.
- Бокерия Л. А., Ревишвили А. Ш., Голицын С. П. и др. Клинические рекомендации по проведению электрофизиологических исследований, катетерной аблации и применению имплантируемых антиаритмических устройств. М.: Новая редакция, 2013. 595 с.
Т. К. Кручина*, 1, доктор медицинских наук, профессор
Е. С. Васичкина**, доктор медицинских наук
К. Б. Алексеева*
Г. А. Новик*, доктор медицинских наук, профессор
* ГБОУ ВПО СпбГПМУ МЗ РФ, Санкт-Петербург
** ФГБУ НМИЦ им. В. А. Алмазова МЗ РФ, Санкт-Петербург
1 Контактная информация: [email protected]
Желудочковая экстрасистолия у детей: классификация, принципы наблюдения и лечения/ Т. К. Кручина, Е. С. Васичкина, К. Б. Алексеева, Г. А. Новик
Для цитирования: Лечащий врач № 1/2018; Номера страниц в выпуске: 35-37
Теги: желудочковая экстрасистолия, дети, антиаритмическая терапия, радиочастотная аблация
Купить номер с этой статьей в pdf
Желудочковая экстрасистолия у детей
код по МКБ — I49.3
Желудочковая экстрасистола (ЖЭ) — это преждевременное по отношению к основному желудочковому ритму возбуждение сердца, исходящее из источника, расположенного ниже разветвления пучка Гиса (ножки пучка Гиса, волокна Пуркинье, миокард желудочков).
По данным суточного мониторирования сердечного ритма ЖЭ регистрируется у 10-18% новорожденных и 20-50% подростков.
У детей без органических заболеваний сердца в большинстве случаев наблюдается редкая, одиночная, мономорфная ЖЭ.
Частая ЖЭ, а также «сложные” формы ЖЭ, к которым обычно относят устойчивую бигеминию, парную, полиморфную ЖЭ и неустойчивую желудочковую тахикардию (до 3 комплексов QRS) наблюдается лишь у 2% детей.«Сложные” формы ЖЭ нередко выявляются у детей с органическими заболеваниями сердца, а также у высокотренированных спортсменов.
ЖЭ у детей и взрослых чаще наблюдается у лиц мужского пола.
Основными электрофизиологическими механизмами ЖЭ являются триггерная активность (поимущественно поздние постдеполяризации) и re-entry.
Независимо от патогенеза, желудочковая экстрасистола по своему происхождению связана с предшествующим комплексом QRS основного ритма, что выражается в определенных временных интервалах, важнейшим из которых является интервал сцепления (предэкстрасистолический, предэктопический интервал) — интервал от начала QRS-комплекса предшествующего основного ритма до начала QRS-комплекса экстрасистолы.Для экстрасистолии из одного источника (монотопная ЖЭ) характерно постоянство интервалов сцепления (обычно отличаются не более чем на 0,02-0,04 с).
Как правило, монотопная ЖЭ имеет одинаковую форму комплексов QRS, т.е. является мономорфной.
Различия в интервалах сцепления мономорфных желудочковых комплексов на 0,08-0,1 с и более характерны для желудочковой парасистолии и являются одним из критериев дифференциальной диагностики экстрасистолии и парасистолии.
Для ЖЭ характерна полная компенсаторная пауза — в данном случае сумма интервала сцепления и постэкстрасистолической паузы равна двум основным сердечным циклам (2 RR-интервала), т.к. экстрасистола не разряжает синусовый узел.
При неполной компенсаторной паузе сумма интервала сцепления и постэкстрасистолической паузы меньше двух основных сердечных циклов, т.к. в этом случае экстрасистола вызывает разрядку синусового узла.
Клиническое значение желудочковой экстрасистолии у детей
Необходимо оценить связь ЖЭ с органическими заболеваниями сердца, возможность возникновения желудочковой тахикардии (ЖТ), риск внезапной сердечной смерти (ВСС), вероятность развития аритмогенной дисфункции миокарда.
Если ЖЭ регистрируется у детей с заболеваниями сердца: врожденными (ВПС) и приобретенными пороками сердца, миокардитами, кардиомиопатиями, аритмогенной дисплазией правого желудочка (АДПЖ), аномалиями коронарных артерий, опухолями сердца, травмами сердца и др., ее называют «органической”. ЖЭ выявляется у 2/3 подростков и взрослых людей с прооперированными ВПС.
У спортсменов с устойчивой частой ЖЭ и/или «сложными” формами ЖЭ нередко находят врожденные аномалии коронарных артерий, АДПЖ, опухоли сердца, кардиомиопатии.
Важно помнить, что опасность любых нарушений ритма сердца у ребенка значительно повышается при наличии структурных аномалий сердца и заболеваний миокарда.
Поэтому наиважнейшей задачей в отношении оценки опасности ЖЭ и прогнозирования заболевания является подтверждение или исключение органической природы.
В 1987 г. появилась общеизвестная классификация J. T. Bigger, в которой опасность желудочковых аритмий определялась исходя из связи с органическими заболеваниями сердца:
- Безопасные аритмии — любые экстрасистолы и эпизоды неустойчивой ЖТ, не вызывающие нарушений гемодинамики, у лиц без признаков органического поражения сердца.
- Потенциально опасные аритмии — желудочковые аритмии, не вызывающие нарушений гемодинамики, у лиц с органическим поражением сердца.
- Опасные для жизни аритмии («злокачественные аритмии”)— эпизоды устойчивой ЖТ, желудочковые аритмии, сопровождающиеся нарушениями гемодинамики, или фибрилляция желудочков.
У больных с опасными для жизни желудочковыми аритмиями, как правило, имеется органическое поражение сердца или «первичная электрическая болезнь сердца”, например, синдром удлиненного интервала QT, синдром Бругада и др.
При отсутствии выявленных органических заболеваний сердца, нарушения ритма сердца принято называть «идиопатическими”.
В таблице 1 представлены данные из наиболее известных и цитируемых в литературе работ.
Результаты данных исследований свидетельствуют о благоприятном клиническом течении «идиопатической” ЖЭ у детей, включая детей с частой, парной ЖЭ и пробежками неустойчивой ЖТ (до 3 комплексов QRS), у которых в течение длительного срока наблюдения не наблюдалось появления устойчивой ЖТ и не было случаев ВСС. Кроме того, у трети детей отмечалось исчезновение или значительное уменьшение ЖЭ, в большинстве случаев это была спонтанная резолюция заболевания.Эти данные позволяют говорить о благоприятном прогнозе у детей с «идиопатической” ЖЭ. Кроме того, представленный опыт наблюдения за детьми с данной патологией, подтверждает тот факт, что только ограниченному числу детей с ЖЭ требуется назначение ААТ, а также проведение РЧА.
Результаты данных исследований убеждают нас в том, что не следует бояться возникновения устойчивой ЖТ у детей с частой «идиопатической” ЖЭ. Кроме того, даже «сложная” ЖЭ не является критерием риска возникновения устойчивых ЖТ.
Аритмогенная дисфункция миокарда у детей
Опасность возникновения аритмогенной дисфункции миокарда у детей с ЖЭ также преувеличена. Аритмогенная кардиомиопатия, индуцированная ЖЭ, впервые была описана в 1998 г.
В классическом варианте аритмогенная кардиомиопатия представляет собой расширение всех полостей сердца, снижение сократительной функции сердца, развитие сердечной недостаточности с нормализацией функции сердца после медикаментозного или хирургического устранения нарушений ритма сердца (НРС_.
Чаще всего аритмогенная кардиомиопатия развивается у детей с хроническими предсердными тахикардиями.
Причины развития аритмогенной кардиомиопатии, индуцированной ЖЭ, точно не установлены, но в формировании данного состояния могут играть роль несколько факторов: гемодинамическая неполноценность ЖЭ из-за укорочения времени диастолического наполнения, снижения ударного объема и нарушения перфузии миокарда, желудочковая диссинхрония из-за резкого нарушения последовательности возбуждения желудочков, ремоделирование миокарда в результате нарушения ионного обмена в кардиомиоцитах и ишемии.
«Частая ЖЭ” — это наиболее изученный фактор развития аритмогенной дисфункции миокарда у взрослых. У детей число ЖЭ, которое можно считать опасным и ведущим к снижению ФВ ЛЖ ниже нормы точно не определено.
В имеющихся рекомендациях нижней границей частоты ЖЭ, при которой можно ожидать развития вторичных аритмогенных изменений в миокарде, называют 15 тыс. за сутки и 10% в сутки.
Известно, что у взрослых пациентов без органических заболеваний сердца ЖЭ в количестве 20-30% за сутки с высокой чувствительностью и специфичностью является предиктором снижения ФВ ЛЖ ниже нормы.
Таким образом, можно предположить, что у детей с «идиопатической” ЖЭ аритмогенная дисфункция миокарда также может появиться при частоте 20-30% за сутки.
Вероятно, с учетом данных, полученных у взрослых, именно эта цифра — 20% за сутки — должна быть ориентиром для пристального наблюдения за сократительной функцией сердца у детей с ЖЭ.
Обследование и наблюдение детей с ЖЭ
- Клинический и биохимический анализ крови (исключение воспалительных изменений, гипокалиемии, гипомагниемии).
- ЭКГ (оценка характера ЖЭ, исключение удлиненного интервала QT, ЭКГ-признаков синдрома Бругада и других каналопатий, гипертрофии камер сердца и т.д.).
- Суточное мониторирование ЭКГ (оценка количества и характера ЖЭ, исключение ЖТ, сопутствующих НРС, в особенности брадикардии, АВ-блокады). При наличии симптомов, таких как головокружение, обмороки, эпизоды внезапной слабости — желательно многосуточное мониторирование ЭКГ.
- ЭхоКГ (исключение заболеваний сердца, оценка размеров камер сердца и сократительной функции миокарда).
- Проба с дозированной физической нагрузкой — тредмил или ВЭМ (оценка «поведения” ЖЭ на фоне физической нагрузки).
Критериями хорошего прогноза являются: отсутствие заболеваний сердца и ЖТ, редкая, мономорфная, бессимптомная ЖЭ, уходящая на фоне физической нагрузки.
Детям с редкой ЖЭ при отсутствии органических заболеваний сердца рекомендуется проводить контрольное обследование (ЭКГ, суточное мониторирование ЭКГ, ЭхоКГ при сохранении ЖЭ) 1 раз в год.Дети с частой ЖЭ нуждаются в динамическом наблюдении с проведением контрольных обследованийне реже 1 раза в 6 месяцев, в зависимости от клинического течения заболевания и состояния сократительной функции миокарда.
При прогрессирующем течении ЖЭ, появлении «сложных” форм ЖЭ, головокружений, синкопальных состояний, для исключения «скрытых” заболеваний миокарда целесообразно проведение расширенного лабораторного обследования (маркеры воспаления, иммунологическое, вирусологическое исследование крови и др.), сцинтиграфии миокарда с радиофарм-препаратами, магнитно-резонансной томографии с контрастированием, в ряде случаев — генетического обследования и эндомиокардиальной биопсии.
Детям с бессимптомной, редкой ЖЭ, при отсутствии органических заболеваний сердца разрешены занятия всеми видами спорта.
У спортсменов без органических заболеваний сердца, с частой мономорфной ЖЭ, симптоматичной ЖЭ, а также при снижении ФВ ЛЖ, можно рассмотреть вопрос о проведении РЧА источника аритмии, с учетом желания ребенка далее заниматься спортом, оценки ожидаемой эффективности операции и возможных осложнений.
Спортсмены могут иметь дополнительные ограничения, связанные с заболеваниями, ставшими причиной развития ЖЭ.
Следует иметь ввиду, что окончательное решение и формирование медицинского заключения о допуске ребенка к занятиям спортом должен принимать специалист по спортивной медицине (Приказ Минздравсоцразвития России от 9 августа 2010 года, N 613н, приложение N 2).
Если не установлена связь появления ЖЭ с органическими заболеваниями сердца, это не значит, что она возникла у совершенно здорового ребенка.
Выявление и эффективное воздействие на экстракардиальные причины ЖЭ значительно чаще позволяют устранить ЖЭ, чем назначение ААТ. Обычно такие экстрасистолы называют «функциональными” и они чаще всего связаны с нейрогенными, дисэлектролитными, токсическими и дисгормональными воздействиями на миокард.
При устранении данных причин, восстановлении вегетативного обеспечения и метаболизма миокарда, коррекции электролитных нарушений, экстрасистолия, в большинстве случаев, значительно уменьшается или полностью проходит.
У детей раннего возраста причиной экстрасистолии часто является перинатальная патология (осложненная беременность, родовые травмы, инфекции плода, недоношенность, гипотрофия) в результате функциональной незрелости проводящей системы сердца и нарушения нейровегетативной регуляции сердечного ритма.
Экстрасистолия у детей возникает на фоне интоксикации при острых инфекционных болезнях, а также при наличии хронических очагов инфекции — хронического тонзиллита, аденоидита, кариеса.
Достаточно часто экстрасистолия регистрируется у детей с нарушениями осанки, деформациями грудной клетки, малыми аномалиями сердца.
Эти особенности развития, как и хронические инфекции, обычно сочетаются с вегетососудистой дистонией, что провоцирует появление экстрасистолии.
Не всегда получается провести четкую грань между функциональными и органическими изменениями миокарда.
В настоящее время даже такие информативные методы обследования, как компьютерная томография, МРТ, эндомиокардиальная биопсия, генетические методы и др. не всегда позволяют подтвердить или полностью исключить заболевания миокарда.
Кроме того, практические возможности педиатра, детского кардиолога часто ограничены и не позволяют выполнить ребенку весь комплекс современных обследований.
В результате, представление о ребенке с ЖЭ часто формируется не сразу, а в результате длительного наблюдения, повторных обследований, оценки ответа на терапию и в обязательном порядке — размышлений врача.
Клиническое течение ЖЭ зависит от множества факторов, поэтому его трудно прогнозировать. Природу «функциональных” ЖЭ часто понять значительно сложнее, чем выявить органическое заболевание сердца.
Выявить и устранить провоцирующие факторы ЖЭ — это единственный путь к эффективному лечению. В данной ситуации наиболее справедливым является утверждение «лечим не болезнь, а больного”.
Не следует начинать лечить «идиопатическую ЖЭ” с назначения антиаритмических препаратов, к которым следует прибегать лишь в незначительном количестве случаев.
Принципы лечения желудочковой экстрасистолии у детей
Решение о начале терапии для лечения частой ЖЭ у детей зависит от возраста, характера жалоб, клинической картины заболевания, наличия сопутствующей патологии сердца и гемодинамических влияний ЖЭ.
В большинстве случае, с учетом благоприятного течения «идиопатических” ЖЭ лечение не требуется.
В 2014 г опубликован документ, разработанный совместно специалистами Общества детских электрофизиологов (PACES) и Общества нарушений ритма (HRS), которые были одобрены Американским колледжем кардиологов (ACC) и Американской академией педиатрии (ААГ), в котором предложено использовать следующий алгоритм выбора метода лечения [Crosson JE, Callans DJ, Bradley DJ, et al. PACES/HRS Expert Consensus Statement on the Evaluation and Management of Ventricular Arrhythmias in the Child With a Structurally Normal Heart. Heart Rhythm 2014; 11(9): e55-78.]:
Показания класса IC:
- Пациенты с бессимптомной частой ЖЭ или ускоренным идиовентрикулярным ритмом, с нормальной сократительной способностью миокарда нуждаются в проведении комплексного обследования, в медикаментозной терапии не нуждаются.
- У детей с частой ЖЭ, осложненной развитием аритмогенной дисфункцией миокарда, следует рассмотреть вопрос об ААТ или РЧА.
Показания класса IIa C:
- При наличии у пациента симптомов заболевания, которые коррелируют с частой ЖЭ или ускоренным идиовентрикулярным ритмом, следует рассмотреть вопрос об антиаритмической терапии бета-адреноблокаторами или проведении РЧА источника аритмии.
Цель медикаментозной терапии при ЖЭ — подавить желудочковую эктопическую активность и предотвратить развитие аритмогенной дисфункции миокарда.
Использование ААТ у детей осуществляется обязательно под контролем ЭКГ и суточного мониторирования ЭКГ. Подбор терапии должен проводиться в условиях стационара.
Для лечения многих форм желудочковых аритмий препаратами первой линии являются бета-адреноблокаторы.
Блокаторы кальциевых каналов являются эффективными препаратами для лечения желудочковых аритмий, хотя они, как правило, не рекомендуется детям младше 1 года из-за риска развития тяжелых гемодинамических осложнений.
В случае их неэффективности приходится осуществлять последовательный подбор препаратов других классов.
Антиаритмический препарат считается эффективным, если при его назначении количество ЖЭ за сутки уменьшается более чем на 50%, число парных ЖЭ уменьшается не менее, чем на 90% и полностью отсутствуют пробежки ЖТ.
Препараты и дозы для антиаритмической терапии у детей с желудочковыми экстрасистолами
- Пропранолол(индерал, анаприлин, обзидан), неселективный бета-адреноблокатор (II класс антиаритмических препаратов). Суточная доза — 1-4 мг/кг/ сут. (2-4 раза в день).
- Атенолол, кардиоселективный бета1-адреноблокатор пролонгированного действия (II класс). Суточная доза — 0,5-2 мг/кг/сут .(1-2 раза в день).
- Пропафенон(ритмонорм, пропанорм), блокатор натриевых каналов (1С класс). Суточная доза — 7-15 мг/кг/сут. (3 раза в день).
- Аллапинин (1С класс). Суточная доза — 1 мг/кг/ сут. (3 раза в день).
- Верапамил(изоптин), блокатор медленных кальциевых каналов (IV класс). Суточная доза — 3-7 мг/ кг/сут. (2-3 раза в день).
- Амиодарон, блокатор калиевых каналов (III класс). Суточная доза: доза насыщения — 10 мг/кг/сут. (2 раза в день) — 10 дней, поддерживающая доза — 5 мг/кг/сут.
- Соталол(соталекс) (III класс). Суточная доза — 1-4 мг/кг/сут. (2 раза в день).
У детей с ЖЭ на фоне заболеваний сердца показано лечение основного заболевания, коррекция метаболических нарушений в миокарде (гипокалиемии и гипомагниемии).
Показания к проведению РЧА у детей с желудочковыми аритмиями
В случаях наличия частой ЖЭ, рефрактерной к ААТ, осложненной развитием аритмогенной дисфункцией миокарда, целесообразно рассмотреть вопрос о проведении РЧА очага ЖЭ. В Российской Федерации имеются рекомендации Всероссийского научного общества специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции от 2013 года по проведению РЧА у взрослых пациентов с желудочковой аритмией.
Международные рекомендации 2014 г содержат следующие показания к проведению РЧА у детей с желудочковыми аритмиями:
Показания класса IC:
- Наличие аритмогенной дисфункции миокарда, развившейся на фоне частой ЖЭ. РЧА может быть проведена при неэффективности ААТ, либо может быть первой линией терапии.
Показания класса IIa C:
- Наличие симптомов заболевания, которые коррелируют с частой ЖЭ или ускоренным идиовен- трикулярным ритмом.
Класс III С (противопоказания):
- Бессимптомная ЖЭ, когда не прогнозируется развитие аритмогенной дисфункции миокарда.
- ЖЭ обусловленная преходящими причинами: острый миокардит, токсическое влияние медикаментов и т.д.
Заключение
ЖЭ является частым нарушением ритма сердца у детей, но в большинстве случаев не несет угрозу для здоровья и жизни ребенка.
Все дети с впервые выявленной ЖЭ должны пройти первичное обследование для оценки характера аритмии, выявления органических заболеваний сердца и сопутствующих нарушений ритма, после чего формируется план наблюдения и лечения.
При редкой «идиопатической” ЖЭ прогноз хороший. Дети с частой ЖЭ, «сложными” формами ЖЭ, требуют динамического наблюдения.
Только ограниченному числу детей с частой ЖЭ и риском развития аритмогенной дисфункции миокарда требуется ААТ, а в ряде случаев, проведение РЧА источника аритмии.
По материалам: Кручина Т К. и др. Желудочковая экстрасистолия у детей. Российский кардиологический журнал 2015, 11 (127): 104-110
Экстрасистолия у детей: симптомы болезни, профилактика

Экстрасистолия у детей – это патологическое состояние, при котором преждевременно возбуждается миокард.
При этом диагностируются нарушения сердечного ритма. Заболевание носит врожденный и приобретенный характер.
Экстрасистолическая аритмия при несвоевременном лечении приводит к нарушениям в работе системы кроветворения, поэтому при появлении первых ее признаков рекомендовано обратиться за помощью к врачу.
Содержание статьи
Характеристика экстрасистолии у детей
Экстрасистолическая аритмия – это разновидность аритмии. Если у пациента наблюдается синусовый ритм, то это приводит к преждевременному сокращению миокарда.
У здоровых детей после обнаружения такой проблемы не наблюдается возбудимости экстензора на протяжении определенного времени. При экстрасистолической аритмии этот процесс нарушается. Импульс, который происходит в миокарде, имеет раздражающее воздействие на симпатические нервы. Поэтому экстрасистолы у детей сокращаются несвоевременно.
Экстрасистолическая аритмия часто выявляется при повышенной возбудимости миокарда, что негативно влияет на предсердия и желудочки. Это приводит к нарушению работы зубца. У детей любого возраста заболевание развивается при воздействии токсинов или во время протекания заболеваний воспалительной и дистрофической природы.
Классификация

Существует несколько разновидностей желудочковой экстрасистолии (ЖЭ) у детей. В соответствии с местом расположения может диагностироваться предсердная / атриовентрикулярная / наджелудочковая экстрасистолия у детей.
Первая форма экстрасистолической аритмии характеризуется стимуляцией сокращений участком предсердия. При втором типе заболевания ритм задается атриовентрикулярным узлом. Желудочковая экстрасистолическая аритмия возникает при стимуляции сердечных сокращений очагом, местом расположения которого является один из желудочков.
В зависимости от того, какой ритм сердца у ребенка, экстрасистолы бывают редкими, частыми, групповыми или парными. В соответствии с типом систол экстрасистолическая аритмия может быть:
- мономорфной;
- политопной;
- полиморфной;
- групповой.
В соответствии со структурой возникновения и поражением желудочков различают разные формы аритмии – бигеминию, тригеминию.
Причины возникновения
Возникновение экстрасистол у детей наблюдается при воздействии разнообразных провоцирующих факторов и болезней:
- Заболеваний щитовидной железы. Этот орган вырабатывает гормоны и регулирует сердечный ритм. Перебои в деятельности сердца наблюдается при избыточном или недостаточном количестве гормонов.
- Поражений миокарда воспалением. В период протекания инфекционного процесса наблюдается возникновение рубцов в миокарде. На фоне этого появляются эктопические очаги, которые становятся причиной сбоя ритма.
- Гормональных перестроек. Экстрасистолическая аритмия по этой причине развивается в подростковом возрасте.
- Вегетативных расстройств. Экстрасистолическая аритмия развивается при недостаточном поступлении кислорода в экстензор. В группе риска находятся недоношенные дети или груднички, у которых развивается асфиксия после тяжелых родов. Экстрасистолы появляются у детей, чьи матери курили во время беременности.
- Сердечных патологий. Причиной экстрасистолической аритмии становятся заболевания сердца (миокардит, кардиомиопатия). В группе риска находятся дети с пороками сердца.
- Стрессовых ситуаций. При эмоциональном перенапряжении тонизируется нервная система, что становится причиной развития анемии.
- Эмоциональной и физической усталости. Это может касаться ребенка любого возраста. Чем раньше будет замечено отклонение, тем лучше.
- Вегетососудистой дистонии. В структуру нервной системы входит блуждающий нерв, который связан с сердечными ритмами. При волнении наблюдается учащение сердцебиения, а во время сна – его замедление. Вегетативная нервная система состоит из симпатического и парасимпатического отделов, при дисбалансе между которыми диагностируется экстрасистолическая аритмия.
- Назначения лекарственных препаратов. Если ребенок неправильно принимает гормональные лекарства, то это часто приводит к экстрасистолической аритмии.
- Глистных инвазий. Развитие экстрасистолической аритмии по этой причине диагностируется у детей до 7-8 лет.
- Нехватки микроэлементов, которые являются участниками появления электрических толчков – калия, натрия, кальция. Для того чтобы получить электрический потенциал, нервными клетками используется натрий и калий. Если этих микроэлементов не хватает в организме, то это приводит к возникновению и проведению толчка.
- Сахарном диабете. У больных сахарным диабетом ,по данным суточного мониторирования сердечного ритма, значительно чаще выявляются нарушения вегетативной регуляции деятельности сердечно-сосудистой системы.
- Курении и наркомании. При таких вредных привычках наблюдается нехватка кислорода и токсическое влияние на экстензор.
Причины экстрасистолии у детей заключаются в протекании сердечных патологий или неправильном образе жизни, в том числе и родителей.
Симптомы

Бывает так, что у малыша экстрасистолия диагностируется случайно во время планового осмотра. Заболевание у ребенка сопровождается хаотичными сокращениями экстензора, замиранием сердца во время работы.
Симптомы экстрасистолии у детей являются более выраженными, чем у взрослых, и сопровождаются головокружением и головной болью. Маленький пациент становится невосприимчивым к воздействию высоких температур.
Во время протекания болезни наблюдаются снижение аппетита и ухудшение сна. Сбои в работе сердца характеризуются периодическими толчками в груди, которые появляются после замирания сердца. Ребенок жалуется на возникновение боли, которая имеет ноющий характер.
Экстрасистолическая аритмия сопровождается вялостью и слабостью. Ребенок чрезмерно устает даже при выполнении привычных дел. Заболевание сопровождается астеническим синдромом.
При экстрасистолической аритмии он не может переносить людные места. У пациентов наблюдаются одышка и трудности с дыханием.
При экстрасистолической аритмии диагностируются нарушения в работе пищеварительной системы. У маленького пациента нарушается память, поэтому он становится забывчивым.
При возникновении одного или нескольких из вышеперечисленных симптомов рекомендуется обратиться к детскому кардиологу, который правильно поставит диагноз.
Возможные осложнения
При несвоевременном или неправильном лечении желудочковая экстрасистолия (ЖЭ) у ребенка быстро прогрессирует, диагностируется развитие осложнений. У маленьких пациентов наблюдается фибрилляция, при которой часто и беспорядочно сокращаются желудочки.
Если экстрасистолическая аритмия протекает одновременно с сердечными заболеваниями, то ребенку категорически запрещены физические нагрузки. В противном случае может наблюдаться внезапная смерть.
Диагностика

Основным методом диагностики является ЭКГ сердца. Эта методика определяет комплекс QRS и деформации в нем. Если возникает необходимость отследить полную работу сердца, то проводится электрокардиограмма с нагрузкой. Ребенок должен предварительно побегать, сделать несколько прыжков, отжаться и т.д.
Холтеровское мониторирование предоставляет собой возможность фиксации количества и частоты преждевременных сокращений сердца в течение 24 часов. Для оценки степени поражения экстензора рекомендовано проведение ультразвукового исследования сердца. Для определения причин экстрасистолической аритмии предлагают дополнительные методики типа:
- общего анализа крови и урины;
- биохимического анализа крови для определения уровня сахара и холестерина;
- гормонального исследования;
- исследования кала на гельминты яйцеглистов.
Параллельно доктор собирает анамнез и жалобы пациента, что позволяет определить полную клиническую картину болезни.
Лечение
При заболевании суправентрикулярная экстрасистолия у разного возраста детей, которое сопровождается одиночной экстрасистолой, не приносящей дискомфорта, рекомендовано динамическое наблюдение. Лечение экстрасистолии у детей требует применения определенных групп медикаментов:
- Ноотропных лекарств. Препараты обладают трофическим действием, что положительно влияет на вегетативную нервную систему. Их действие направлено на улучшение метаболизма и мобилизацию энергетического резерва клеток, а это улучшает общее состояние ребенка. Лечение заболевания проводится Фенибутом, Аминалоном, Пантогамом, Пирацетамом, Глютаминовой кислотой.
- Препаратов калия и магния. С помощью этих микроэлементов проводятся электрические толчки в клетках экстензора. Терапия включает прием Магне В6, Магнелиса, Панангина.
- Седативных лекарств. Препараты характеризуются наличием успокаивающих свойств. Применение медикаментов рекомендуется, если у новорожденных диагностируется гипервозбудимость, а у подростков – раздражительность. Для лечения детей рекомендуется использовать лекарства, которые имеют растительное происхождение. Для терапии экстрасистолической аритмии применяют сборы на основе таких растений как мята, чабрец, мелисса. Лечение чрезмерной возбудимости проводится пустырником или корнем валерианы.
- Антигипоксических лекарств. С их помощью устраняется недостаток кислорода в области миокарда. Маленьким пациентам делают назначение Актовегина, Элькара, Мексидола, Кудесана, Предуктала.
При экстрасистолической аритмии необходима антиаритмическая терапия. Ее применение разрешается только после предварительной консультации с доктором, так как у детей до 10 лет могут развиваться осложнения.
Лечение экстрасистолической аритмии проводят Конкором, Атенололом, Амиодароном, Соталексом. Медикаменты подбираются под контролем электрокардиограммы. При терапии препаратами рекомендовано проводить суточное мониторирование ЭКГ.
Если консервативная терапия не приносит желаемых результатов, то пациенту назначается хирургическое лечение. Операцию выполняют в соответствии с показаниями при частой экстрасистолической аритмии или аритмогенной дисфункции миокарда. Пациентам назначают радиочастотную аблацию.
Хирургическое вмешательство заключается в прижигании дополнительных очагов возбуждения с применением специального аппарата-катетера. Эффективность операции доказана на 80%. В остальных случаях может диагностироваться рецидив экстрасистолии.
Профилактика

Во избежание развития экстрасистолической аритмии рекомендуется своевременно проводить ее профилактику, которая заключается в соблюдении режима дня. Ребенок должен ежедневно гулять на свежем воздухе не менее 30 минут. В семье необходим благоприятный психологический климат, что исключит возможность стрессовых ситуаций и нервных перенапряжений.
Ребенку нужна оптимальная физическая активность. Он должен заниматься любимым видом спорта и выполнять ежедневную зарядку по утрам. Для того чтобы обеспечить полноценное развитие детей, нужно следить, чтобы они были непродолжительными.
Во избежание развития экстрасистолической аритмии рекомендуется своевременно и правильно проводить лечение сердечных патологий.
Профилактика заболевания требует укрепления защитных сил организма. С этой целью рекомендуется обеспечить правильное питание.
Рацион должен разрабатываться на основе продуктов, которые имеют в своем ссоставе большое количество калия и магния:
- запеченного картофеля;
- абрикосов;
- чернослива;
- сушеных фруктов.
Ребенок нуждается в селене, витаминах группы В и С, поэтому в его рационе наличие орехов, морепродуктов, цитрусовых обязательно. Для заправки салатов предпочтительнее использовать оливковое масло. Ребенку нужно кушать рыбу и свиное сало. При недостатке питательных веществ в организме используют специальные витаминно-минеральные комплексы.
Экстрасистолическая аритмия – это сердечная патология, при которой наблюдается нарушение сердечного ритма. При появлении симптомов болезни ребенка нужно показать врачу, который после проведения диагностических мероприятий назначит медикаментозное лечение или хирургическое вмешательство.
Экстрасистолия у детей — нарушение ритма сердца
Экстрасистола (ЭС)- это внеочередное (преждевременное) сокращение сердечной мышцы или каких-либо отделов сердца. Среди аритмий у детей экстрасистолия стоит на одном из первых мест, на ее долю приходится от 48 до 75% всех нарушений сердечного ритма. Во время проведения суточного (холтеровского) мониторирования ЭКГ экстрасистолия регистрируется у 80% детей.
Классификация экстрасистолии.
1. По месту нахождения очага возбуждения:
— суправентрикулярная (наджелудочковая),
• предсердная (ПЭС)
• узловая (из АВ-соединения)
— желудочковая (ЖЭС).
2. По времени возникновения экстрасистол :
— сверхранние (ЭС наслаивается на восходящий отдел зубца Т),
— ранние (ЭС наслаиваются на нисходящий сегмент зубца Т),
— средние (возникают в первой половине диастолы),
— поздние (во второй половине диастолы).
3. По частоте возникновения:
— редкая (экстрасистол меньше 5 в минуту или меньше 300 в час),
— средняя (до 8-10 ЭС в минуту или от 300 до 600 в час),
— частая (больше 10 ЭС в минуту или больше 600 в час).
4. По типу экстрасистолии в зависимости от времени суток:
— дневной тип,
— ночной тип,
— смешанный.
5. По плотности ЭС:
— одиночные,
– парные,
— групповые.
6. По периодичности:
— нерегулярные,
— регулярные (аллоритмия). Аллоритмия — это последовательное возникновение экстрасистол: возникновение ЭС после каждого основного комплекса называется бигемения; если ЭС регистрируется вслед за двумя нормальными комплексами – тригемения; после каждых трех синусовых QRS – квадригеминия.
7. По количеству очагов возникновения:
— монотопная (ЭС возникают из одного очага),
— политопная (из нескольких источников).
8. По форме экстрасистолического комплекса:
— мономорфная (одинаковая форма комплекса ЭС),
— полиморфная (разная форма).
9. По проведению возбуждения через АВ-узел:
— с антероградным проведением возбуждения (от предсердий к желудочкам),
— блокированная (с антероградной блокадой в АВ-соединении),
— с аберрантным проведением,
— с ретроградным проведением (от желудочков к предсердиям).
Для характеристики экстрасистол важны следующие временные показатели:
1. Интервал сцепления ( предэктопический промежуток) – это промежуток от предшествующего нормальногокомплекса QRS до комплекса ЭС. При ПЭС этот интервал замеряют от начала синусового зубца Р до начала экстрасистолмческого зубца P, при узловых и ЖЭС – от начала предшествующего основного комплекса до начала ЭС. В том случае когда экстрасистолы, возникают из одного источника возбуждения, для них характерен одинаковый интервал сцепления (возможно расхождение на 0,02с-0,04с).
2. Постэкстрасистолическая (постэктопическая) пауза – это интервал от ЭС до последующего нормльного комплекса.
3. Полная компенсаторная пауза – это пауза равна сумме пред- и постэктопических интервалов, которая равна сумме двум нормальным сердечным циклам.
4. При неполной компенсаторной паузы сумма показателя интервала сцепления и постэктопической паузы менее двух обычных циклов. Патогенез.
К электрофизиологическим факторам образования экстрасистолии относятся reentry и триггерная активность (постдеполяризация). Возможны и другие причины появления ЭС — аномальный автоматизм, повышенный автоматизм, но их роль в патогенезе экстрасистолии точно не определена.
Этиология.
Экстрасистолы разделяют на функциональные и органические.
К функциональным относятся :
1. нейрогенные экстрасистолы:
а) гиперадренергические (гиперсимпатикотонические, «психогенные»), которые возникают при психоэмоциональных нагрузках, усиленной физической и умственной работе, а также при использовании энергетических напитков, алкоголя, наркотиков, курительных смесей, при употреблении крепкого чая и кофе;
б) гипоадренергические – возникают у спортсменов, имеющих постоянное физическое перенапряжение;
в) вагусные — во время сна, после принятия пищи, при наличии болезней желудочно-кишечного тракта;
2. экстрасистолы, вызванные электролитными, дисгормональными, токсическими и лекарственными воздействиями на сердечную мышцу; 3. экстрасистолы, возникающие при инфекционных болезнях на фоне интоксикации, а также если у ребенка имеются хронические очаги инфекции – хронический тонзиллит, аденоидит, кариес, которые приводят к дистрофии миокарда.
Если устраняются выше описанные причины, восстановливается метаболизм сердечной мыщцы, проводится коррекция электролитных нарушений, то экстрасистолия, как правило, значительно уменьшается или полностью исчезает.
К органическим экстрасистолам относятся те, возникновение которых связано со структурными изменениями сердца и различными заболеваниями миокарда (врожденные пороки сердца, миокардит, кардиомиопатии, аритмогенная дисплазия правого желудочка).
У детей раннего возраста возникновение экстрасистолии может быть связано с перинатальной патологией ( осложнения во время беременности матери, родовые травмы, инфекции плода, недоношенность, гипотрофия плода). В результате этого отмечается функциональная незрелость проводящей системы сердца и нарушения нейровегетативной регуляции ритма сердца.
Когда причину экстрасистолии установить не удается, то ЭС называют « идиопатической». Понятие «идиопатическая экстрасистолия» подразумевает отсутствие каких-либо заболеваний миокарда и структурных изменений сердца.
Суправентрикулярная экстрасистолия (СЭС).
Суправентрикулярная (наджелудочковая) экстрасистола – преждевременное возбуждение сердца, которое образуется из очага, находящегося выше пучка Гиса (синусовый узел, предсердия, АВ-узел, легочные вены).
Клиническая картина.
Как правило, дети жалоб не предъявляют. Нередко экстрасистолия является диагностической находкой при аускультации сердца или регистрации ЭКГ. Возможны жалобы на перебои и «замирание» в работе сердца, на сильные удары в области сердца. У детей с органической патологией сердца и нарушениями гемодинамики частая экстрасистолия может сопровождаться чувством затрудненного вздоха, притупами слабости, быстрой утомляемостью, периодическим головокружением.
Диагностика.
При выслушивании сердца экстрасистола отмечается как громкий тон или как два близко отстоящих друг от друга тона. Электрокардиографическая диагностика:
1. Предсердные экстрасистолы по форме и полярности зубцов P отличаются от синусовых зубцов Р. При нижнепредсердных экстрасистолах имеются отрицательные зубцы P во II, III и aVF отведениях. При левопредсердных ЭС отмечается отрицательный зубец P в I, V5-V6. Ранние ПЭС могут блокироваться, тогда на ЭКГ можно увидеть, что зубец P экстрасистолы наслаивается на зубец Т и за ним комплекса QRS нет. Комплексы QRS при предсердных экстрасистолах в основном узкие, но могут быть и широкие в результате аберрантного. При ПЭС компенсаторная пауза будет неполной.
2. При атриовентрикулярных экстрасистолах источник образования ЭС расположен в АВ-соединении (атриовентрикулярный узел, ствол пучка Гиса). Зубец Р экстрасистолы будет отрицательным в отведениях II, III и aVF, так как возбуждение из очага идет по предсердиям ретроградно. При экстрасистолии из атриовентрикулярного соединения зубец P может находиться впереди, за и внутри комплекса QRS экстрасистолы. Часто экстрасистолические комплексы QRS расширены из-за аберрантного проведения возбуждения. При узловой экстрасистолии регистрируется полная и неполная компенсаторная.
При проведении холтеровского (суточного) мониторирования электрокардиограммы определяется количество экстрасистол и дается их качественная оценка. Помимо этого определяется вид экстрасистол, зависимость возникновения от времени суток, физической активности. Суточное мониторирование ЭКГ используется для динамического наблюдения и оценки результативности медикаментозной терапии. Показанием для проведения антиаритмического лечения или проведения РЧА является сохранение при использования базисной терапии экстрасистолии в количестве 15-20 тыс. в сутки.
Лечение.
При наджелудочковой экстрасистолии, которая не проявляется субъективной симптоматикой и не сказывается на самочувствие и общее состояние ребенка, назначение антиаритмических средств не требуется. Рекомендуется соблюдать режим дня ребенка, нормализовать сон и избегать неблагоприятных психоэмоциональных воздействий. Необходимо санировать очаги хронической инфекции. Детям с резидуальной патологией ЦНС и повышенной тревожностью назначают седативную терапию, физиотерапию, лечебную физкультуру. Хороший эффект оказывают рефлексотерапия, лазеротерапия, санаторно-курортное лечение. Если экстрасистолия частая (более 20 тыс. в сутки), имеет стойкий характер и приводит к нежелательным гемодинамическим эффектам возможно назначение антиаритмических препаратов или рассмотрение вопроса о целесообразности проведения радиочастотной абляции очага аритмии.
Прогноз.
Прогноз для выздоровления зависит от причин возникновения экстрасистолии, характера и вида экстрасистолии, но как правило, благоприятный. Суправентрикулярные экстрасистолы не оказывают влияние на гемодинамику. Но частая суправентрикулярная экстрасистолия при врожденных пороках сердца, тяжелых заболеваниях миокарда может способствовать снижению сердечного выброса. Желудочковая экстрасистолия.
Желудочковая экстрасистола (ЖЭС) – внеочередное сокращение сердечной мышцы, которое исходит из очага, расположенного ниже пучка Гиса (в ножках пучка Гиса, в волокнах Пуркинье, в миокарде желудочков).
В зависимости от анатомического положения ЖЭС делят на правожелудочковые и левожелудочковые.
Клиническая картина.
Часто дети с ЖЭ не предъявляют никаких жалоб. Но могут отмечаться перебои и замирание в области сердца, чувство нехватки воздуха. При частой ЖЭ появляется повышенная утомляемость, слабость, возможно появление эпизодов головокружений. У детей с органической патологией сердца, при миокардите, частая ЖЭ может привести к развитию недостаточности кровообращения. А длительно существующая частая ЖЭ может быть причиной формирования аритмогенной дилатационной кардиомиопатии. Вероятность ее появления больше у детей с частотой ЖЭ больше 25 тыс. в сутки.
Диагностика.
На ЭКГ наблюдается преждевременный уширенный комплекс QRS без зубца Р и с полной компенсаторной паузой. Во время проведения суточного мониторирования ЭКГ определяется количество ЖЭ за период исследования в процентах по отношению к синусовому ритму и ее циркадная представленность. Могут отмечаться эпизоды эктопических замещающих ритмов, уменьшение вариабельности сердечного ритма, наличие пауз ритма, удлинение интервала QT. УЗИ сердца позволяет оценить размеры полостей сердца, сократительную способность миокарда. При проведении нагрузочных проб (велоэргометрия, тредмил-тест) наличие ЖЭ до нагрузки, на высоте проведения пробы и в восстановительном периоде указывает на органическое происхождение экстрасистолы. Исчезновение ЖЭ на высоте физической нагрузки расценивается как признак ее вагусной зависимости. Увеличение количества ЖЭ на нагрузку считается проявлением ее симпатической зависимости.
Лечение.
Необходимо воздействовать на возможную причину, приведшую к развитию ЖЭ. Редкие, мономорфные ЖЭ, которые исчезают при физической нагрузке, как правило, не представляют опасности и не требуют медикаментозной терапии. При вегетативнозависимой ЖЭ применяют лекарственные средства, направленные на выравнивание вегетативного фона у ребенка (ноотропы, ноотропоподобные препараты, препараты магния и др.). Детям, у которых отмечается редкая ЖЭ, рекомендуется диспансерное наблюдение кардиолога, проведение холтеровского (суточного) мониторирования ЭКГ не реже 1 раза в течении года. Детям, у которых количество ЖЭ более 15-20 тыс. в сутки, назначается антиаритмическая терапия или решается вопрос о показании к проведению радиочастотной аблации (РЧА) очага аритмии. Радиочастотная аблация является основным радикальным методом лечения ЖЭ. Общепринятых показаний для выполнения РЧА у детей с ЖЭ нет.
Обычно к выполнению процедуры РЧА прибегают в следующих ситуациях:
— если ЖЭ, привела к развитию аритмогенной кардиомиопатии, снижению сократительной способности миокарда и пресинкопальным или синкопальным состояниям;
— если ЖЭ, сочетается с врожденным пороком сердца, которое требует хирургической коррекции;
— если ЖЭ, не поддается антиаритмической терапии на протяжении более 6 месяцев с угрозой развития ЖТ или ФЖ (у детей с органической патологией сердца).
Профилактика.
Мер специфической профилактики не существует. Основные усилия должны быть направлены на предотвращение заболеваний, способных привести к развитию ЖЭ. Для раннего выявления ЖЭ необходим ЭКГ-скрининг – запись ЭКГ начиная с периода новорожденности, затем в возрасте 1 год, 3 года, 5 лет, 7 лет, 9 лет, 11, 13 лет, 15 и 17 лет. Обязательна запись ЭКГ у детей после инфекционных заболеваний, которые могут вызвать осложненияна сердце. Прогноз. При ЖЭ, не связанной с какими-либо заболеваниеми сердца, прогноз благоприятный. Постмиокардитическая ЖЭ склонна к прогрессированию и может привести к формированию хронической недостаточности кровообращения. Кроме того, велик риск развития жизнеопасных аритмий и синдрома внезапной сердечной смерти.
Экстрасистолия у детей: желудочковая, причины, лечение, симптомы
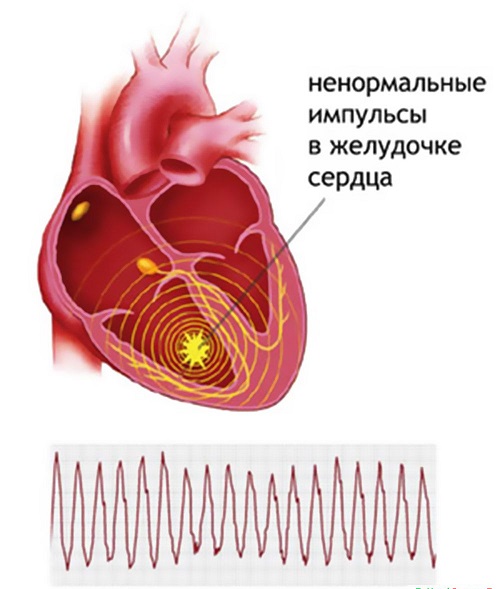
Экстрасистолия у детей – общее название сердечных аритмий, проявляющихся одиночными и парными сокращениями (научное название — экстрасистолы) сердца (или его отделов), которые происходят из-за сигнала на сокращение, поступившего из стороннего источника. То есть, в отличие от нормальной ситуации, сигнал приходит из участка проводящей системы сердца или миокарда, а не из синусового узла.
Исходя из расположения источника сигнала на сокращение сердца, экстрасистолии делятся на предсердные (источник в предсердиях), атриовентрикулярные (в перегородке, которая разделяет желудочки и предсердия) и желудочковые (в ножках пучка Гиса, волокнах Пуркинье, миокарде желудочков). Предсердная и атриовентрикулярная вместе называются наджелудочковая (суправентрикулярная) экстрасистолия.
Распространённость
Это распространённое явление, достигающее трех четвертей общего количества в структуре аритмий. Например, экстрасистолия (желудочковая) фиксируется у 10 — 18% младенцев, а также у 20 — 50% подростков, чаще у мальчиков, чем у девочек.
Большей частью (при отсутствии органических сердечных заболеваний) это редкая (другие названия – единичная, одиночная) форма, при которой в течение минуты проявляется не более пяти экстрасистол. Как правило, она протекает без явных симптомов и обнаруживается случайно либо в процессе профилактического осмотра.
Более опасные виды выявляются только у двух процентов.
Причины
Экстрасистолия встречается у деток в любом возрасте, включая новорожденных. Она может быть и врождённой, и приобретённой.
Активный рост организма
Чаще всего у детей экстрасистолия является «болезнью роста», то есть следствием несогласованности развития кардиальных структур и регуляции сердечной деятельности. Поэтому основных критических периодов два – завершение младенческого возраста (от 3 до 5 лет) и половое созревание (10 — 13 лет у девочек, 12 — 15 лет – у мальчиков). Во время периодов особенно активного роста ребёнка сердце просто «не успевает», поэтому появляются дополнительные систолы. К счастью, затем «отставшие» органы «догоняют» остальной организм, и проблема исчезает.
Поэтому, например, в начальном школьном периоде данная аномалия носит редкий характер и может свидетельствовать о недавнем этапе активного роста организма.
Болезни
Причины традиционно разделяют на связанные с внутрисердечными проблемами (кардиальные), болезнями внесердечными (экстракардиальные) и сочетанные (составные). Также иногда не удаётся установить причину возникновения недуга (идиопатическая аритмия).
- Болезни сердца. Порок (врожденный, приобретенные), а также кардиомиопатия, ревмокардит и т. д.
- Болезни нервной и эндокринной систем, желудочно-кишечного тракта.
- Инфекционные процессы. Как острые, так и хронические. Иногда – респираторные заболевания. В этом случае симптомы исчезают после излечения респираторной болезни.
- Гипоксия у новорожденных.
- Нехватка необходимых микроэлементов. Как правило, магния, калия, селена.
- Интоксикация организма. Также передозировка лекарств.
- Стрессы, перегрузки (психические и физические). Проблемы возникают из-за повышения количества в крови катехоламинов.
Симптомы
- Чувство перебоев сердечного ритма (15% детей старшего возраста).
- Ощущение «замирания», как при попадании в воздушную яму или резком спуске вниз на лифте.
- Чувство краткой приостановки сердца, а затем «удар» в грудную клетку.
- Боль в районе верхушки сердца.
- Дополнительно: высокая возбудимость, метеочувствительность, плохой сон.
- Одышка, ощущение недостатка воздуха, замирание сердца, головокружение (наджелудочковая форма).
Поскольку внешне недуг у малышей почти не проявляется, обычно он обнаруживается случайно, во время профилактических и других осмотров.
Поэтому следует серьёзно отнестись к эпизодическим жалобам ребенка на любой из названных симптомов. В подростковом возрасте проявления недуга выражены гораздо сильнее.
Диагностика
Экстрасистолия у детей, как правило, распознаётся и классифицируется по результатам стандартной ЭКГ и холтеровского мониторинга. При подозрении на данное заболевание назначаются дополнительные исследования.
Необходимо помнить, что опасность недуга значительно возрастает, если у ребёнка обнаруживаются заболевания миокарда или структурные аномалии сердца. Поэтому их выявление или исключение является важнейшей задачей на этапе диагностики.
Лечение
Лечение экстрасистолии индивидуально, определяющими являются причины болезни, её первичность или вторичность. В том случае, если аритмия является следствием другой болезни, главные усилия направляются на борьбу с основным заболеванием.
Поскольку организм ребёнка ещё растёт, лечение аритмии не всегда необходимо. Например, при единичной (редкой) желудочковой экстрасистолии, как правило, достаточно регулярного ежегодного обследования.
Рацион
Для новорожденных определяющим является питание, наилучшее — материнское молоко. При искусственном кормлении следует контролировать достаточное количество необходимых компонентов в питательных смесях.
Для детей постарше надо следить, чтобы их рацион был сбалансированным. Нужно отказаться от жирной и консервированной пищи, а вот растительной клетчатки должно быть много.
Образ жизни
Следует наладить ребенку здоровый образ жизни и приучить соблюдать режим дня, который обязательно должен включать в себя игры и прогулки на свежем воздухе. В совокупности с умеренными физическими нагрузками всё это способствует укреплению общего самочувствия и сердца.
Кроме того, нормальный режим дня помогает избегать лишних стрессов. При этом необходимо объяснить ребенку (особенно в подростковом возрасте), что с помощью таких мер он полностью избавится от недомогания. Это нужно для того, чтобы не ранить подростка, не создать у него ощущения ущербности от необходимости ограничений.
Сохранение ровного эмоционального состояния подростков и отсутствие переутомления является основой лечения.
При необходимости прописываются седативные препараты. Необходимо пояснить родителям ребенка, что предсердная экстрасистолия не является болезнью при отсутствии органических проблем сердца.
Лечение препаратами
При более тяжёлых формах заболевания назначается медикаментозное или оперативное лечение. Основными задачами являются устранение главного заболевания (при наличии такового), а также подавление «лишних» импульсов в соответствующих областях. Препараты назначаются индивидуально, в зависимости от разновидности заболевания и результатов наблюдения.
Например, суправентрикулярная экстрасистолия, как правило, лечится ингибиторами переноса ионов кальция («Изоптин»).
Дозировка зависит также от возраста ребёнка и его веса.
Профилактика
Для профилактики экстрасистолии следует наладить режим дня ребёнка, следить за его психоэмоциональным состоянием (исключить напряжение), при необходимости принимать симпатомиметические средства. Нужно следить за формированием полезных и исключением вредных привычек. Прогулки, продолжительный сон и окружающий эмоционально здоровый климат также необходимы.
В рацион ребенка следует включать продукты, содержащие калий и магний, а также селен и витамины.
Экстрасистолия у детей: причины, полиморфная, наджелудочковая формы

Когда у детей выявляются какие-либо нарушения сердечного ритма, это всегда является поводом для беспокойства и переживаний для их родителей. Наиболее частой проблемой с ритмом сердцебиений в детском возрасте является его учащение, называемое тахикардией, либо замедление, которое медики называют брадикардией. Однако встречается у детей и еще одно нарушение ритма сердечных ударов. Его называют экстрасистолией.
Что это
Экстрасистолия представляет собой один из видов аритмии, при которой обычный синусовый ритм сокращений сердца нарушается появлением экстрасистол — преждевременных сердечных сокращений, выбивающихся из нормального синусового ритма.
При этом некоторое количество одиночных экстрасистол является нормой.

Основная опасность экстрасистолических сокращений заключается в риске перехода в другие формы аритмии и отрицательном влиянии на насосную функцию сердца. В особо тяжелых случаях экстрасистолия может привести к остановке сердца.
Причины
К появлению экстрасистол может приводить как любое заболевание сердца, так и болезни других органов. Наиболее частыми провоцирующими такое нарушение сердечного ритма причинами выступают:
- Сердечный порок, который может быть и врожденным, и приобретенным.
- Гипоксия при родах, вызвавшая поражение ЦНС.
- Болезнь щитовидной железы.
- Физическая нагрузка.
- Прием некоторых лекарств.
- Кардиомиопатия.
- Эмоциональная перегрузка.
- Интоксикация.
- Миокардит.
- Респираторные инфекции.
- Аутоиммунные болезни.
- Ревматизм.
- Дистофические изменения в миокарде.
- Травма сердца.

Виды
В зависимости от причины экстрасистолии выделяют такие виды нарушения:
- Предсердная экстрасистолия. При этой форме сокращения стимулируются участком в одном из предсердий или в перегородке между ними.
- Узловая экстрасистолия. Ее также называют атриовентрикулярной по названию узла, задающего ритм.
- Желудочковая экстрасистолия. Очаг, стимулирующий сердечные сокращения, располагается в одном из желудочков либо в перегородке между ними.
В этом фрагменте телепередачи «Жить здорово!» с Еленой Малышевой вы узнаете, чем может быть вызвано нарушение ритма сердца у ребенка.
При очаге в предсердиях, межпредсердной перегородке или в атриовентрикулярном узле такая экстрасистолия также носит название «наджелудочковая» либо «суправентрикулярная».
На основе типов экстрасистол диагностируется:
- Мономорфная экстрасистолия. Она провоцируется одним источником, а экстрасистолические комплексы на ЭКГ будут одинаковыми.
- Полиморфная экстрасистолия. Такую аритмию также провоцирует один источник, но форма комплексов на ЭКГ будет разной.
- Политопная экстрасистолия. Сокращения сердца возникают в нескольких очагах, а комплексы на ЭКГ отличаются по форме.
- Групповые экстрасистолы. Они представляют собой 3 и больше экстрасистолических сокращений подряд.

Симптомы
У некоторых детей явные симптомы появления экстрасистол отсутствуют, а нарушение выявляется во время профилактического осмотра. Если клинические проявления экстрасистолии есть, то зачастую они представлены чувством замирания сердца и перебоев в его работе.
Ребенок может отмечать кратковременную паузу в работе сердца, после которой ощущается сильный удар. Также встречаются жалобы на кратковременную острую боль в груди. Маленькие дети при экстрасистолии могут быть возбуждены и беспокойны. Для симптоматики в грудничковом возрасте также характерны нарушения сна и аппетита.
Диагностика
Наиболее часто экстрасистолия выявляется:
- При проведении ЭКГ. Это обследование наиболее точно установит не только наличие экстрасистол, но и место их возникновения.
- При выслушивании сердца ребенка. Врач слышит либо один громкий тон во время экстрасистолического сокращения, либо два тона, которые идут друг за другом, но с разной интенсивностью (первый сильный, а второй слабый).
- При подсчете пульса. Экстрасистолы будут проявляться выпадением пульсовых ударов.
Для уточнения причины аритмии и определения тактики лечения ребенку дополнительно проведут:
- Эхокардиографию с допплером.
- Холтеровский мониторинг.
- Осмотр неврологом.
- Общий анализ крови.
- Определение электролитов крови.
- Оценку уровня гормонов щитовидной железы.
- Консультацию эндокринолога.

Лечение
Если у ребенка выявлены экстрасистолы, его лечение подбирают лишь после уточнения причины такой аритмии. Если у малыша регистрируется одиночная желудочковая экстрасистола, такое нарушение ритма лечения не требует. Вызванную поражениями миокарда экстрасистолию лечит кардиолог, а при проблемах с нервной регуляцией терапию назначает невролог.
При экстрасистолии ребенку предписывают препараты, улучшающие питание миокарда и нервных тканей, седативные средства, препараты магния, а также калия. В некоторых случаях, например, если диагностирована суправентрикулярная экстрасистолия у детей, прибегают к назначению антиаритмических средств.
Профилактика
Для предотвращения возникновения экстрасистол важно избегать нарушений режима дня, сильных психоэмоциональных и физических перегрузок, вредных привычек. Эффективными мерами профилактики экстрасистолии называют:
- Сбалансированный рацион.
- Ежедневные прогулки.
- Благоприятный психологический климат.
- Достаточную длительность сна.
- Своевременное лечение любых патологий.
- Умеренные физические нагрузки.
- Укрепление защитных сил.

